En los últimos años se ha incrementado la incidencia de sífilis en España. En un porcentaje importante existe coinfección con el virus de la inmunodeficiencia humana (VIH). Dado que estos pacientes tienen mayor riesgo de complicaciones neurológicas y de fracaso del tratamiento, hay que seguirlos cuidadosamente por el riesgo de desarrollar neurosífilis. En los pacientes coinfectados por el VIH –si bien las guías coinciden en realizar punción lumbar en aquellos con sífilis latente tardía o de duración incierta– la indicación en pacientes con sífilis precoz activa es controvertida. Recientemente se han realizado estudios para determinar parámetros clínicos o analíticos que identifiquen a aquellos pacientes que se beneficiarían de la punción lumbar. Exponemos las diversas opiniones y aportamos la experiencia en nuestro servicio.
Material y métodoHemos realizado punción lumbar de forma sistemática a todos los pacientes con sífilis precoz activa coinfectados por el VIH en el periodo 2003-2006.
ResultadosEn el 100 % no se objetivó neurosífilis en LCR, y los parámetros entraban dentro de la normalidad o eran compatibles con la infección por el VIH. Un 38 % presentó un recuento de linfocitos CD4+≤350 y un 87,5 % tenía una titulación en suero RPR≥1:32.
ConclusiónEs posible que en la práctica clínica se abuse de la realización de PL en estos pacientes, debido a la ausencia de criterios bien definidos. Nuestros datos están en correlación con los criterios actuales que apoyan la idea de restringir la realización de PL a determinados grupos.
In the last years, the incidence of syphilis has incremented in Spain and coinfection with HIV occurs in a high percentage. In HIV-infected patients with syphilis, neurological complications, treatment failure and relapse appear to be slightly raised. Therefore, careful follow-up must be carried out because of the risk of developing neurosyphilis. According to the guidelines, lumbar puncture (LP) is indicated in HIV-infected patients with late latent syphilis or syphilis of unknown duration, but it is discussed in HIV-infected patients with early active syphilis. Recent research has been developed in order to determine clinical and analytical findings for identification of patients with high neurosyphilis risk. We review different opinions about this topic and report our experience.
MethodsWe have performed LP in all HIV-infected patients with early active syphilis during 2003-2006.
ResultsOf the eight studied patients, none met criteria for neurosyphilis. Three of eight (38 %) had a peripheral blood CD4 cell count CD4 +≤350 cells/μL. Seven of eight (87’5%) had RPR≥1:32.
ConclusionIn these patients, performance of LP could be over indicated because of lack of well-established criterion. Our results are in agreement over to recent studies which restrict indication of LP to specific groups.
La terapia antirretroviral de alta eficacia (TAR) ha convertido la infección por el virus de la inmunodeficiencia humana (VIH) en una enfermedad crónica. La falsa seguridad sobre esta infección se ha citado como causa de la relajación en las prácticas sexuales y el aumento de incidencia de la sífilis y otras infecciones de transmisión sexual (ITS), sobre todo en hombres que mantienen sexo con hombres (HSH), incluso en poblaciones donde la tasa de infección por el VIH permanece estable1-4.
Aunque la sífilis puede tener un curso atípico en los pacientes infectados por el VIH, más agresivo y con peor respuesta al tratamiento, gracias a la TAR lo más frecuente es un desarrollo similar al del resto de la población5,6.
Uno de los puntos por dilucidar en el manejo de la infección sifilítica en pacientes infectados por el VIH es la indicación o no de realizar una punción lumbar para excluir una neurosífilis asintomática. El gran incremento de la incidencia de sífilis en países occidentales detectado en los últimos años, incluido España4,7-14, aumenta el interés por establecer pautas claras de actuación en estos casos.
Aportamos nuestra experiencia en el curso de 4 años referente a los resultados de punción lumbar sistemática en pacientes con sífilis primaria o secundaria de menos de un año de duración en un hospital terciario de La Coruña.
Material y métodosEntre enero de 2003 y diciembre de 2006 se realizó una punción lumbar a todos los pacientes infectados por el VIH y con infección sifilítica precoz activa (sífilis primaria o secundaria de curso inferior a un año) atendidos en el Servicio de Dermatología de nuestro hospital.
En todos los pacientes se realizó una exploración física que incluyó una exploración neurológica. En los que tenían síntomas o signos visuales se efectuó un examen oftalmológico con lámpara de hendidura.
Los estudios analíticos y otras pruebas complementarias se indicaron en función de los hallazgos clínicos, incluyendo en todos los casos hemograma, fórmula leucocitaria, velocidad de sedimentación globular (VSG), bioquímica básica, proteinograma, RPR, FTA-Abs, VIH y recuento en sangre periférica de linfocitos CD4 + .
El examen del líquido cefalorraquídeo (LCR) incluyó la determinación de glucosa, proteínas, leucocitos, eritrocitos, VDRL, FTA-Abs, tinción de Gram y cultivo microbiológico para bacterias, micobacterias y hongos.
Consideramos criterios diagnósticos de neurolúes una pleocitosis superior a 20 leucocitos/mm3 o un VDRL positivo en el LCR6,15.
ResultadosEn el periodo 2003-2006 se realizó una punción lumbar a 8 pacientes infectados por el VIH. Todos ellos tenían sífilis secundaria y la exploración neurológica fue rigurosamente normal. Ninguno tuvo síntomas o signos visuales ni auditivos.
En ningún caso existían criterios diagnósticos de neurosífilis y los parámetros en el LCR entraban dentro de la normalidad o eran compatibles con la infección por el VIH. Cuatro pacientes (50 %) presentaron un recuento de linfocitos CD4 + ≤ 350/μl y 7 pacientes (87,5 %) tenían una titulación en suero de RPR ≥ 1/32 (tabla 1).
Casuística: datos clínicos y de laboratorio
| LCR | Sangre periférica | |||||||
| Caso | Sexo | Edad | Fase clínica | VDRL | Leucocitos/mm3 | FTA-Abs | RPR | Recuento linfocitos CD4+ |
| 1 | V | 41 | Lúes secundaria | – | 3 | – | 1/256 | 613 |
| 2 | V | 52 | Lúes secundaria | – | 3 | – | 1/64 | 337 |
| 3 | V | 50 | Lúes secundaria | – | 0 | – | 1/16 | 360 |
| 4 | V | 43 | Lúes secundaria | – | 0 | – | 1/32 | 70 |
| 5 | V | 43 | Lúes secundaria | – | 0 | – | 1/256 | 237 |
| 6 | V | 44 | Lúes secundaria | – | 5 | – | 1/64 | 171 |
| 7 | V | 41 | Lúes secundaria | – | 2 | – | 1/128 | 428 |
| 8 | V | 41 | Lúes secundaria | – | 14 | – | 1/256 | 401 |
LCR: líquido cefalorraquídeo; V: varón.
Durante la sífilis precoz no tratada el Treponema pallidum invade el sistema nervioso central (SNC) en un 25-60 % de los casos. Aún se desconoce la razón de este neurotropismo, pero podrían estar implicadas las lipoproteínas Vsp-OspC de Borrelia en los tejidos neurales, ya que favorecen la entrada del treponema en el SNC, evitando la respuesta inmune6.
Una vez en el SNC T. pallidum puede eliminarse espontáneamente, persistir (meningitis asintomática) o progresar clínicamente (meningitis aguda sintomática). Sin tratamiento la infección puede evolucionar a una sífilis meningo-vascular (5-12 años) o a formas más tardías como la tabes dorsal, la parálisis general progresiva o la formación de gomas en el SNC (18-25 años).
Un 4-9 % de los pacientes no infectados por el VIH y no tratados desarrolla neurosífilis6,16. Sin embargo, el porcentaje en pacientes infectados por el VIH aún permanece incierto. Lo que sí es cierto es que la infección por el VIH facilita la neuroinvasión por el treponema, y viceversa17; esto unido a que, debido a la inmunodeficiencia, el treponema no se elimina completamente del SNC, hace que exista una mayor preocupación por descartar neurosífilis mediante el examen del LCR en los pacientes con infección por el VIH.
El diagnóstico de neurosífilis se basa habitualmente en la historia clínica, la exploración física y los hallazgos en el LCR. Respecto de estos últimos es bien sabido que la neurosífilis produce pleocitosis e hiperproteinorraquia, que también podrían ser producidas por el VIH. De todas formas, la pleocitosis causada por el VIH suele ser leve, y se considera que una pleocitosis superior a 20/mm3 es muy sugestiva de neurolúes6,17.
La realización de VDRL en el LCR se considera la prueba estándar por su alta especificidad18, aunque tiene una baja sensibilidad (30 %)19. Así, un valor positivo confirma el diagnóstico, pero uno negativo no lo descarta. Es importante conocer que la contaminación con sangre tras una punción lumbar traumática puede causar un falso positivo.
Algunos especialistas recomiendan determinar el título de FTA-Abs por su alto valor predictivo negativo, de forma que un resultado negativo excluye la neurosífilis18. Las puebas de hemaglutinación son útiles para diagnosticar neurolúes, pero no se aconsejan en pacientes infectados por el VIH debido a los problemas de interpretación que generan6,20.
Las indicaciones de tratamiento para neurosífilis son claras. Sin embargo, la indicación de punción lumbar es controvertida y todavía más cuando concierne a pacientes coinfectados por el VIH.
En las décadas de los ochenta y los noventa se describieron bastantes casos de pacientes infectados por el VIH con sífilis precoz que a pesar de ser tratados correctamente desarrollaban neurosífilis semanas o meses después del tratamiento, hecho que no ocurría en los no infectados por el VIH. Desde entonces eran muchos los expertos que recomendaban realizar una punción lumbar a todo paciente coinfectado por el VIH; pero esta opinión no es compartida por todos.
Las últimas guías de los Centers for Disease, Control and Prevention (CDC 2002 y 2006)18,21 (tabla 2) recomiendan realizar una punción lumbar en el paciente infectado por el VIH con sífilis latente tardía o de duración incierta.
| Signos neurológicos/oftalmológicos |
| Sífilis terciaria activa |
| Fracaso del tratamiento |
| Paciente infectado por el VIH con sífilis latente tardía o de duración incierta |
En las guías CDC 2002 se cita la opinión de algunos especialistas de realizar punción lumbar a aquellos pacientes con sífilis latente y una titulación de RPR ≥ 1/32, y en las guías CDC 2006 se añade la opinión de otros de realizar punción lumbar en pacientes infectados por el VIH con recuento de linfocitos CD4+ ≤ 350.
VIH: virus de la inmunodeficiencia humana.
Aunque las guías europeas para el manejo de la sífilis (2001) coinciden con los CDC en indicar la punción lumbar cuando existe afectación del SNC y en lúes tardías, indican además punción lumbar dos años más tarde a todo paciente coinfectado por el VIH y sífilis precoz22.
Por tanto, la actitud ante un paciente infectado por el VIH y sífilis precoz activa está continuamente en discusión: algunos expertos no realizan nunca punción lumbar si no existe sospecha clínica de neurosífilis, mientras otros practican la punción lumbar dos años más tarde. No obstante, ambas actitudes conllevan el riesgo de pérdida de pacientes y de neurosífilis no detectadas y no tratadas. Por último, expertos más conservadores prefieren realizar la punción lumbar de forma sistemática en pacientes coinfectados por el VIH y sífilis antes de iniciar el tratamiento, e incluso algunos recomiendan repetirla de forma periódica6,18.
Se han realizado diversos estudios para intentar determinar parámetros clínicos o analíticos que ayuden a identificar a los pacientes con un riesgo incrementado de padecer neurolúes, que son los que realmente se beneficiarían de la punción lumbar, sobre todo aquellos en los que cursa de modo asintomático23-25.
Como ya hemos dicho los CDC no contemplan la punción lumbar en pacientes coinfectados por el VIH y sífilis precoz, argumentando que aunque las alteraciones en el LCR en estos pacientes son frecuentes, su significado clínico y pronóstico es incierto, que un VDRL reactivo durante la sífilis precoz se volverá no reactivo sin tratamiento específico para la neurosífilis y que si la afectación neurológica fuese importante se habrían detectado más casos.
Pero hasta la fecha no hay estudios que sugieran que un VDRL reactivo en el LCR sea menos indicativo de neurosífilis en un paciente con sífilis precoz que en uno con sífilis latente tardía o de duración incierta. Por otro lado, la neurosífilis no es una enfermedad de declaración obligatoria, y en muchos casos no se realiza punción lumbar, por lo que desconocemos su incidencia real25.
Recientemente se ha demostrado que, con independencia de la fase clínica de la infección luética o de haber recibido tratamiento previo, en el paciente coinfectado por el VIH una titulación de RPR en suero ≥ 1/32 incrementa 6 veces el riesgo de padecer neurolúes24,25 y un recuento en sangre periférica de linfocitos CD4 + ≤ 350/μl lo triplica. Ambos factores son independientes, de forma que, si coincidieran, el riesgo se incrementaría 18 veces24.
Teniendo en cuenta estos estudios, si sólo realizamos punción lumbar en aquellos pacientes infectados por el VIH con sífilis latente tardía o de duración incierta, estamos ignorando a pacientes con alto riesgo de neurosífilis (pacientes con VIH y sífilis precoz con títulos de RPR en suero ≥ 1/32 o recuento de linfocitos CD4 + ≤ 350/μl) y realizando pruebas innecesarias en pacientes con bajo riesgo (pacientes con VIH y sífilis latente tardía o de duración incierta con títulos de RPR en suero < 1/32 y recuento de linfocitos CD4 + > 350/μl)24,26.
Ante la falta de unos criterios bien definidos de indicación de punción lumbar en pacientes coinfectados por el VIH y sífilis precoz activa, creemos que su realización se ha sobreindicado.
Nuestros datos apoyan la idea de que debe restringirse el uso de la punción lumbar a los casos con un riesgo relevante, pues es una prueba invasiva, no exenta de riesgos y que requiere pericia. Se han descrito náuseas, acúfenos y cefalea persistente hasta en un 37 % de aquellos en los que se ha realizado27.
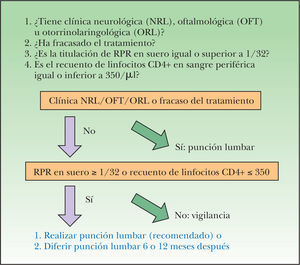
Dado que la TAR ha modificado el curso de la infección por el VIH y de la sífilis en estos pacientes, y teniendo en cuenta los últimos estudios24,25, parece lógico restringir la realización de una punción lumbar a aquellos con mala respuesta inmunitaria y espiroquetemia florida, y no sólo en función de la fase clínica o del estatus seropositivo para el VIH como se viene haciendo (fig. 1).
Actitud en paciente con sífilis precoz activa coinfectado por el virus de la inmunodeficiencia humana6,18,21,24,25. RPR: Rapid Plasma Reagin.
Nota del autor. Desde la fecha de aceptación de este artículo hasta la actualidad se ha realizado seguimiento de estos pacientes. Ninguno ha desarrollado clínica neurológica.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.