La lesión escamosa intraepitelial anal de alto grado es especialmente común en hombres que mantienen relaciones sexuales con otros hombres y viven con el virus de inmunodeficiencia humana (VIH). Esta condición, al ser la precursora del cáncer anal, aumenta significativamente el riesgo de padecerlo. Por otro lado, la lesión escamosa intraepitelial anal de bajo grado suele tener una evolución benigna e incluso a regresar espontáneamente.
Materiales y métodosCon el objetivo de describir una población de hombres que tienen sexo con hombres, que viven con el VIH, seguidos en una consulta de cribado de cáncer anal, se diseñó un estudio observacional, retrospectivo y unicéntrico.
ResultadosSe incluyeron 94 pacientes, con edad media de 39±9 años y 87% de positividad para virus del papiloma humano de alto riesgo (VPH-AR). El 47% presentaban lesión escamosa intraepitelial anal de bajo grado confirmada mediante biopsia en la primera visita. La tasa de progresión a lesión escamosa intraepitelial de alto grado fue de 37,2 por 100.000 pacientes/año. Ninguno desarrolló cáncer anal. El consumo de tabaco y alcohol se relacionó con la progresión.
DiscusiónEn esta serie, la mayor duración de la infección por VIH, el consumo de tabaco y alcohol, así como la presencia de VPH-AR se asociaron significativamente con la aparición de lesión intraepitelial de alto grado. Se observó menor riesgo de progresión en pacientes con nivel educativo superior.
ConclusiónLa asociación de factores como el tabaco, el alcohol, la presencia de VPH-AR y una mayor carga de enfermedad causada por el virus del papiloma humano aumenta la susceptibilidad de los hombres que tienen sexo con hombres y que viven con el VIH a desarrollar lesiones escamosas anales de alto grado.
High-grade anal intraepithelial squamous lesion is significantly prevalent among men who have sex with men and are infected with the human immunodeficiency virus (HIV). This condition—the precursor to anal cancer—significantly increases the risk of developing it. Conversely, low-grade anal intraepithelial squamous typically follow a benign course and usually regress spontaneously.
Materials and methodsTo describe a population of men who have sex with men living with HIV followed in a specialized anal cancer screening unit we conducted an observational, retrospective, and single-center study.
ResultsNinety-four patients were analyzed, with a mean age of 39±9 years, and a 87% positivity rate for high-risk human papillomavirus (HR-HPV). At the initial visit, 47% presented with low-grade squamous intraepithelial lesions. The progression rate to high-grade squamous intraepithelial lesion was 37.2 per 100,000 patients/year. None of the patients developed anal cancer. Tobacco and alcohol consumption were associated with this progression.
DiscussionIn this series, longer duration of HIV infection, tobacco and alcohol use and the presence of HR-HPV were significantly associated with the occurrence of high-grade intraepithelial lesions. A lower risk of progression was seen in patients with higher education.
ConclusionIn men who have sex with men living with HIV, the association of factors such as smoking, alcohol, the presence of HR-HPV and an increased burden of human papillomavirus disease makes these patients more susceptible to develop high-grade anal squamous lesions.
La neoplasia intraepitelial, o lesión escamosa intraepitelial (squamous intraepithelial lesion [SIL]) anal, es la alteración citológica y arquitectural del epitelio transicional escamoso del ano, que se caracteriza por una proliferación de células con núcleos grandes e irregulares1. Se clasifica según la afectación del espesor del epitelio en1,2:
- •
SIL de bajo grado (low grade squamous intraepithelial lesion [LSIL]), cuando afecta al tercio inferior (menos de 33% del espesor del epitelio). Este concepto engloba lesiones que se clasifican como: displasia leve, neoplasia intraepitelial anal gradoI y condiloma acuminado.
- •
SIL de alto grado (high grade squamous intraepithelial lesion [HSIL]) es la denominación que recibe la alteración superior al 33% del espesor del epitelio y comprende: displasia moderada, displasia severa, carcinoma in situ, enfermedad de Bowen, papulosis bowenoide y neoplasias intraepiteliales gradosII yIII.
Todas estas lesiones son causadas por el virus del papiloma humano (VPH), siendo más frecuente en las lesiones tipo HSIL los genotipos de alto riesgo, principalmente el VPH163,4.
En la década de 1980 se propuso a la SIL como la lesión precursora del cáncer anal5, y desde entonces estudios prospectivos y retrospectivos han sugerido que el cribado y el tratamiento de la HSIL, en población de riesgo, podría disminuir la mortalidad por cáncer anal6,7. Finalmente, en el año 2022 se publicaron los resultados del estudio ANCHOR (Anal Cancer/HSIL Outcomes Research)8. En este ensayo clínico aleatorizado se evaluó el impacto de la monitorización y tratamiento de HSIL para la prevención del cáncer anal en personas que viven con el virus de inmunodeficiencia humana (PVVIH). La consecución del objetivo de reclutar 5.058 pacientes no resultó imprescindible para evidenciar una reducción del 57% en el riesgo de desarrollar cáncer anal en el grupo de tratamiento vs la rama de monitorización8,9.
Los programas de prevención de cáncer de cérvix causado por el VPH han generado un impacto significativo en la incidencia y la mortalidad asociada a esta enfermedad6. El estudio ANCHOR ha proporcionado evidencia sólida que respalda la recomendación de realizar el cribado de SIL en PVVIH, al igual que se hace con el cáncer de cuello uterino en las mujeres8. Los hombres que tienen sexo con hombres (HSH) tienen una tasa de riesgo de sufrir cáncer anal de 100 veces más que la población general (100/100.000 pacientes/año en HSH vs 1/100.000 pacientes/año en la población general)10. Por lo tanto, aquellos HSH que viven con VIH son los que más se benefician del cribado de HSIL10,11.
Las lesiones tipo LSIL habitualmente no son precursoras del cáncer anal, pero sí representan un factor de riesgo para el desarrollo de HSIL. De esta manera, indirectamente, la presencia de LSIL podría contribuir al aumento del riesgo de desarrollar cáncer anal12,13.
Aunque los condilomas se clasifican generalmente como LSIL, ciertos autores han optado por separarlos de este grupo de lesiones para evaluar el riesgo del paciente de desarrollar HSIL y cáncer anal. Así, Fazendin et al.14, en un estudio retrospectivo de HSH que viven con VIH, objetivan que más del 80% de los pacientes con condilomas anales y un tercio de los que tenían LSIL desarrollaron HSIL durante el seguimiento.
Materiales y métodosSe llevó a cabo un estudio observacional, retrospectivo, de naturaleza unicéntrica, con el propósito de evaluar una cohorte de HSH que viven con el VIH, que fueron seguidos mediante anoscopia de alta resolución (AAR) en una unidad de cribado. En esta muestra se pretendió identificar factores asociados a la progresión hacia HSIL según los pacientes presentasen o no LSIL en la primera consulta a la unidad.
Este estudio fue aprobado por el comité de ética del Hospital Universitario La Paz.
Los pacientes fueron reclutados desde la consulta monográfica de detección precoz de HSIL/cáncer anal del Hospital Universitario La Paz. Estos fueron remitidos desde el servicio de medicina interna, unidad de enfermedades infecciosas, siguiendo unos criterios preestablecidos y consensuados que se detallan a continuación: pacientes infectados por el VIH con citología anal con alteraciones citológicas, síntomas que puedan hacer sospechar enfermedad por el VPH (condilomas anales, en piel perianal o tacto rectal sugestivo) o detección incidental de SIL.
Desde los primeros años de la consulta monográfica se estableció un registro de pacientes en una base de datos anonimizada, previa firma de consentimiento informado, localizada exclusivamente en los servidores del hospital. Para este estudio se incluyeron solo los registros de HSH que viven con el VIH que habían consultado desde el 1 de enero de 2008 hasta el 30 de diciembre de 2018, con AAR normal o con presencia de LSIL, y que tuvieran dos o más AAR durante el seguimiento, separadas al menos por 3meses. Se excluyeron aquellos pacientes que tenían diagnóstico previo de HSIL o carcinoma anal.
Para el análisis, los pacientes fueron divididos en dos grupos según su progresión o no a HSIL en las visitas de seguimiento. Las visitas de seguimiento eran determinadas por el médico que seguía el paciente, por lo que la periodicidad era variable (3, 6, 12meses) y no determinada por el observador. La valoración en consulta monográfica podría incluir, además de la observación directa por AAR, una citología anal previa y la realización de biopsia para confirmar el diagnóstico de LSIL o HSIL. Junto a la citología anal se realizaron estudios de genotipado VPH, que incluían 35 genotipos: de alto riesgo (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68A-68B) de alto riesgo probable (26, 53, 73, 82) y de bajo riesgo (6, 11, 40, 42, 43, 44, 54, 61, 62, 71, 70, 72, 81, 83, 84, 85, 89). Se recogieron datos demográficos, hábitos tóxicos, sexuales, infección de transmisión sexual (ITS) previas, datos clínicos, evolutivos y terapéuticos disponibles. Se estableció como fecha de fin de recogida de datos el 30 de noviembre de 2020.
El análisis se llevó a cabo con los programas SAS Enterprice 9.3 y R version 4.2.1. Se emplearon frecuencias y porcentajes para las variables categóricas, mientras que las variables continuas fueron descriptas mediante media, desviación estándar, mediana y rango. Para contrastar diferencias entre grupos independientes para variables categóricas se utilizó la prueba chi cuadrado. Respecto a las variables continuas, se utilizó la prueba U de Mann Whitney para muestras independientes o la prueba t de Student, según correspondiera a los supuestos necesarios.
Para responder al objetivo principal, se consideró la variable tiempo hasta el evento HSIL; los casos en que no se presentó evento se consideraron censurados, y su tiempo se calculó hasta la última fecha disponible. La comparación entre grupos se evaluó mediante una regresión de Cox. Se presenta la mediana e intervalo de confianza al 95% (IC95%) de supervivencia por grupo, así como el Hazard Ratio (HR) y el IC95%.
Todas las pruebas de hipótesis se llevaron a cabo con un nivel de significación del 5% (bilateral). Se presenta el valor de p para todas las comparaciones realizadas.
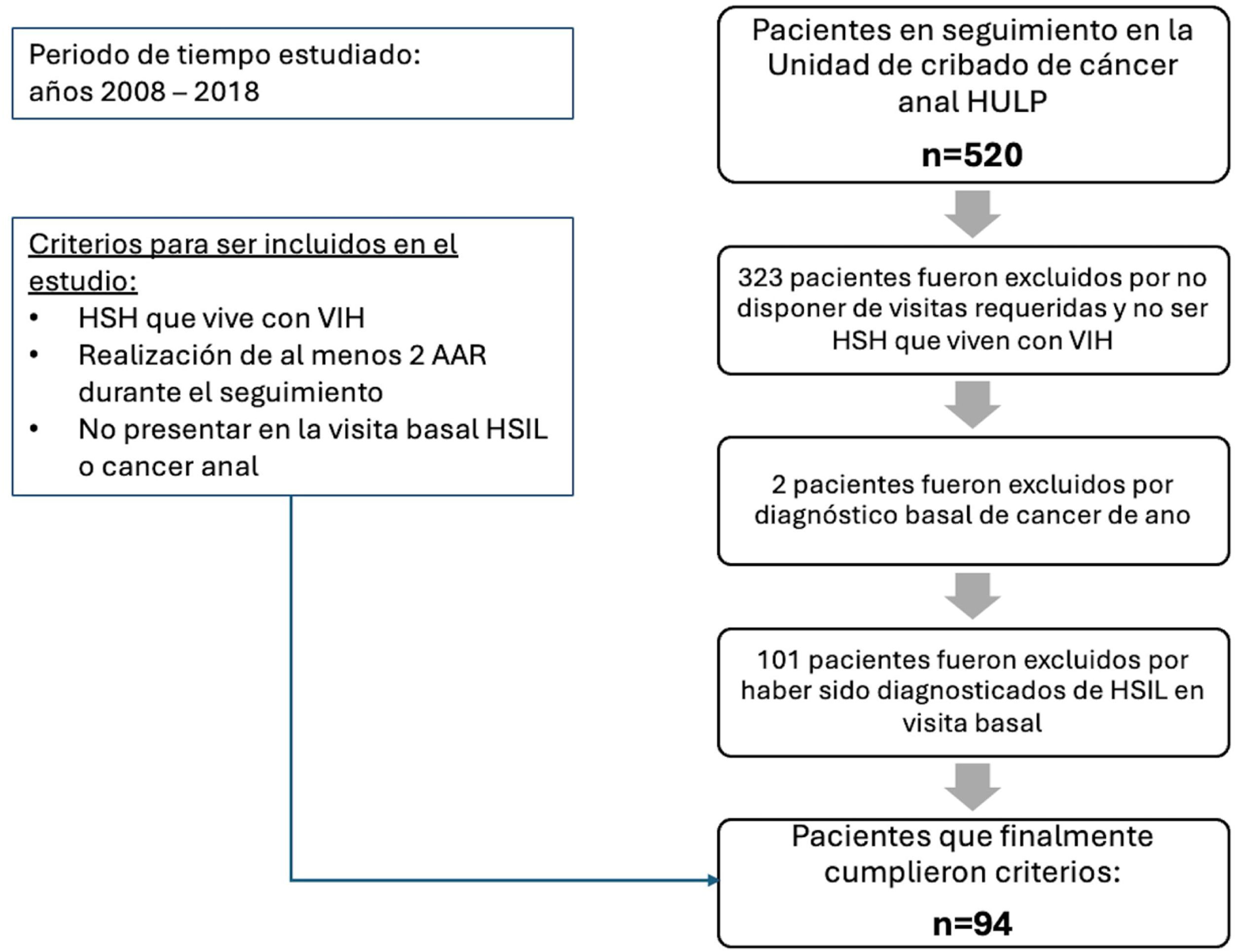
ResultadosDe una cohorte de 520 pacientes valorados con citología anal y/o AAR en la consulta monográfica, finalmente se seleccionaron 94 HSH que cumplieron los criterios antes comentados (fig. 1).
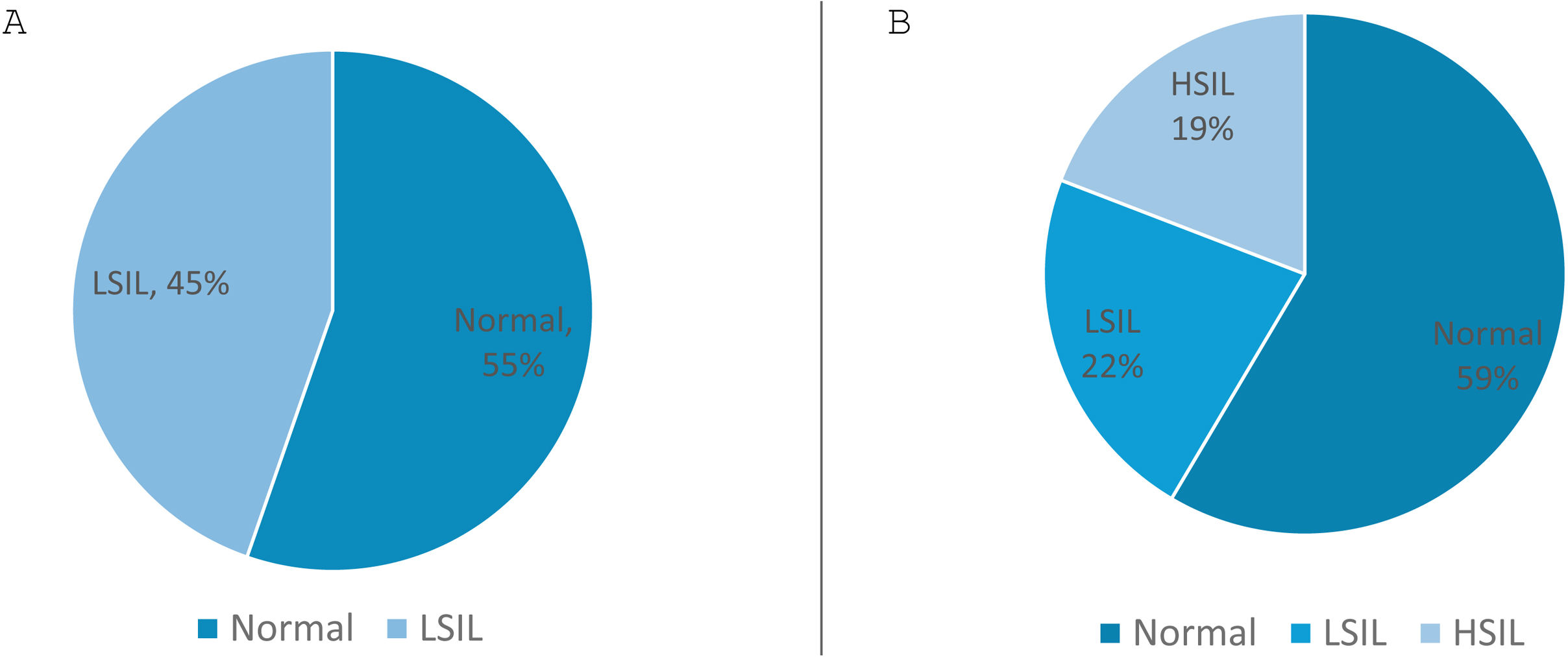
Distribución de los pacientes según la valoración con anoscopia de alta resolución. A) Basal. B) Distribución de los pacientes durante el seguimiento
*AAR: Anoscopias de alta resolución, HSH: Hombres que tiene sexo con hombres, HSIL: lesión escamosa intraepitelial de alto grado, HULP: Hospital Universitario La Paz.
La edad media al inicio del seguimiento fue de 39±9 años y la edad media al diagnóstico del VIH de 31±7 años. El 97% de los pacientes (n=91) estaban en tratamiento antirretroviral de gran eficacia (TARGA). Solamente un paciente cumplía con los criterios de síndrome de inmunodeficiencia adquirida, mientras que los demás mantenían un adecuado control viro-inmunológico (niveles medios de CD4 de 681±275/mm3, carga viral mediana de 0 copias/ml, rango intercuartílico de 0 a 20 copias/ml).
En relación con el nivel sociocultural y los hábitos, el 55% contaban con educación superior. El 46% de los pacientes eran fumadores, el 62% consumían alcohol, más de la mitad de estos (57%, n=54) se autodenominaban bebedores sociales, y el resto se clasificaron como consumidores con consumo «excesivo» (superior a la dosis diaria recomendada, abuso o dependencia). El consumo de sustancias psicoactivas en contextos no vinculados a la actividad sexual fue registrado en 18 pacientes (19%). Practicaban sexo anal como práctica sexual preferente 88% de los pacientes (n=83), y 3 pacientes refirieron ser bisexuales.
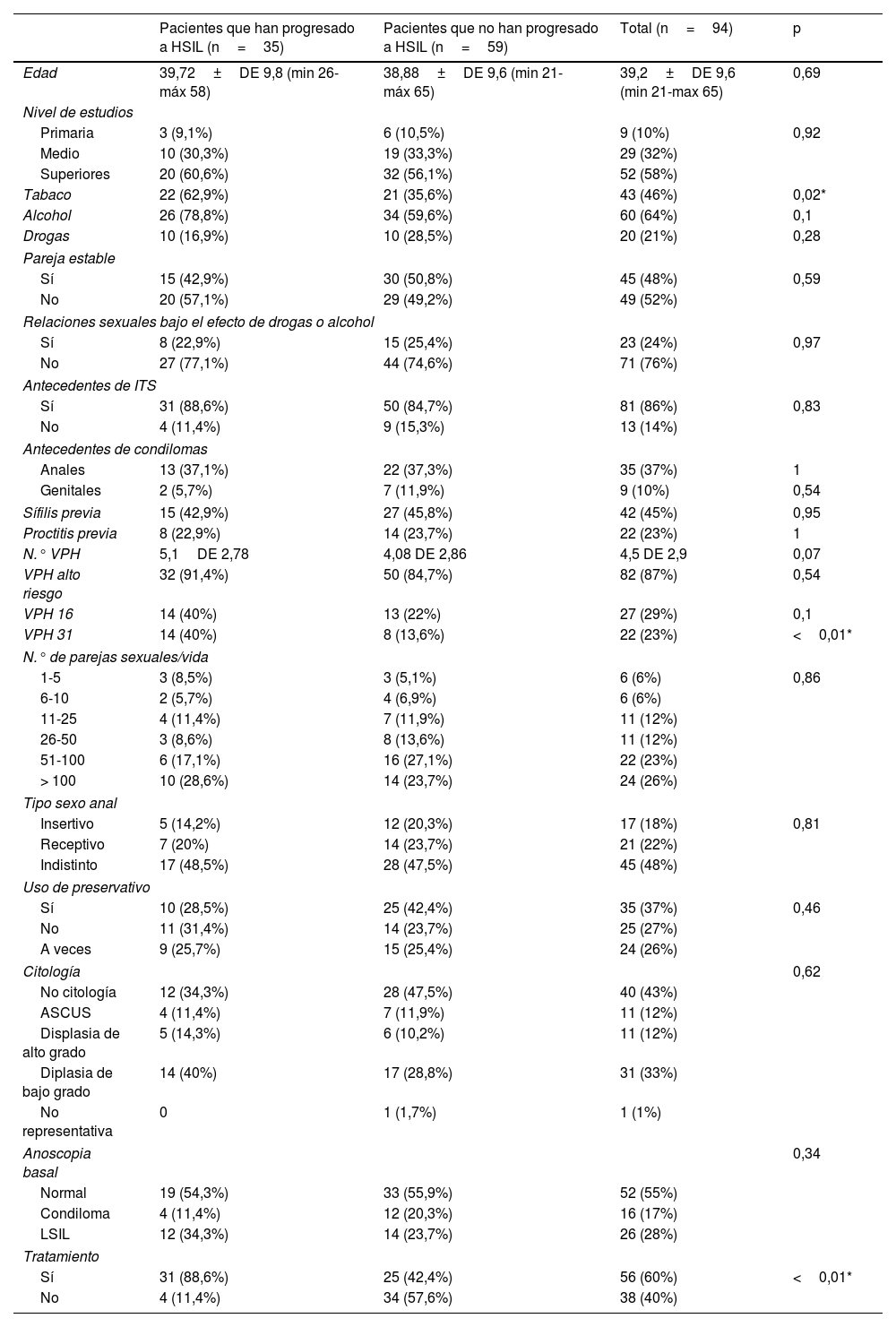
El 86% de los pacientes habían padecido alguna ITS. Antes de iniciar el seguimiento el 46% de los casos habían tenido condilomas anales o genitales. Las características basales de los pacientes se resumen en la tabla 1.
Características de los pacientes incluidos en el estudio (n=94)
| Pacientes que han progresado a HSIL (n=35) | Pacientes que no han progresado a HSIL (n=59) | Total (n=94) | p | |
|---|---|---|---|---|
| Edad | 39,72±DE 9,8 (min 26-máx 58) | 38,88±DE 9,6 (min 21- máx 65) | 39,2±DE 9,6 (min 21-max 65) | 0,69 |
| Nivel de estudios | ||||
| Primaria | 3 (9,1%) | 6 (10,5%) | 9 (10%) | 0,92 |
| Medio | 10 (30,3%) | 19 (33,3%) | 29 (32%) | |
| Superiores | 20 (60,6%) | 32 (56,1%) | 52 (58%) | |
| Tabaco | 22 (62,9%) | 21 (35,6%) | 43 (46%) | 0,02* |
| Alcohol | 26 (78,8%) | 34 (59,6%) | 60 (64%) | 0,1 |
| Drogas | 10 (16,9%) | 10 (28,5%) | 20 (21%) | 0,28 |
| Pareja estable | ||||
| Sí | 15 (42,9%) | 30 (50,8%) | 45 (48%) | 0,59 |
| No | 20 (57,1%) | 29 (49,2%) | 49 (52%) | |
| Relaciones sexuales bajo el efecto de drogas o alcohol | ||||
| Sí | 8 (22,9%) | 15 (25,4%) | 23 (24%) | 0,97 |
| No | 27 (77,1%) | 44 (74,6%) | 71 (76%) | |
| Antecedentes de ITS | ||||
| Sí | 31 (88,6%) | 50 (84,7%) | 81 (86%) | 0,83 |
| No | 4 (11,4%) | 9 (15,3%) | 13 (14%) | |
| Antecedentes de condilomas | ||||
| Anales | 13 (37,1%) | 22 (37,3%) | 35 (37%) | 1 |
| Genitales | 2 (5,7%) | 7 (11,9%) | 9 (10%) | 0,54 |
| Sífilis previa | 15 (42,9%) | 27 (45,8%) | 42 (45%) | 0,95 |
| Proctitis previa | 8 (22,9%) | 14 (23,7%) | 22 (23%) | 1 |
| N.° VPH | 5,1DE 2,78 | 4,08 DE 2,86 | 4,5 DE 2,9 | 0,07 |
| VPH alto riesgo | 32 (91,4%) | 50 (84,7%) | 82 (87%) | 0,54 |
| VPH 16 | 14 (40%) | 13 (22%) | 27 (29%) | 0,1 |
| VPH 31 | 14 (40%) | 8 (13,6%) | 22 (23%) | <0,01* |
| N.° de parejas sexuales/vida | ||||
| 1-5 | 3 (8,5%) | 3 (5,1%) | 6 (6%) | 0,86 |
| 6-10 | 2 (5,7%) | 4 (6,9%) | 6 (6%) | |
| 11-25 | 4 (11,4%) | 7 (11,9%) | 11 (12%) | |
| 26-50 | 3 (8,6%) | 8 (13,6%) | 11 (12%) | |
| 51-100 | 6 (17,1%) | 16 (27,1%) | 22 (23%) | |
| > 100 | 10 (28,6%) | 14 (23,7%) | 24 (26%) | |
| Tipo sexo anal | ||||
| Insertivo | 5 (14,2%) | 12 (20,3%) | 17 (18%) | 0,81 |
| Receptivo | 7 (20%) | 14 (23,7%) | 21 (22%) | |
| Indistinto | 17 (48,5%) | 28 (47,5%) | 45 (48%) | |
| Uso de preservativo | ||||
| Sí | 10 (28,5%) | 25 (42,4%) | 35 (37%) | 0,46 |
| No | 11 (31,4%) | 14 (23,7%) | 25 (27%) | |
| A veces | 9 (25,7%) | 15 (25,4%) | 24 (26%) | |
| Citología | 0,62 | |||
| No citología | 12 (34,3%) | 28 (47,5%) | 40 (43%) | |
| ASCUS | 4 (11,4%) | 7 (11,9%) | 11 (12%) | |
| Displasia de alto grado | 5 (14,3%) | 6 (10,2%) | 11 (12%) | |
| Diplasia de bajo grado | 14 (40%) | 17 (28,8%) | 31 (33%) | |
| No representativa | 0 | 1 (1,7%) | 1 (1%) | |
| Anoscopia basal | 0,34 | |||
| Normal | 19 (54,3%) | 33 (55,9%) | 52 (55%) | |
| Condiloma | 4 (11,4%) | 12 (20,3%) | 16 (17%) | |
| LSIL | 12 (34,3%) | 14 (23,7%) | 26 (28%) | |
| Tratamiento | ||||
| Sí | 31 (88,6%) | 25 (42,4%) | 56 (60%) | <0,01* |
| No | 4 (11,4%) | 34 (57,6%) | 38 (40%) | |
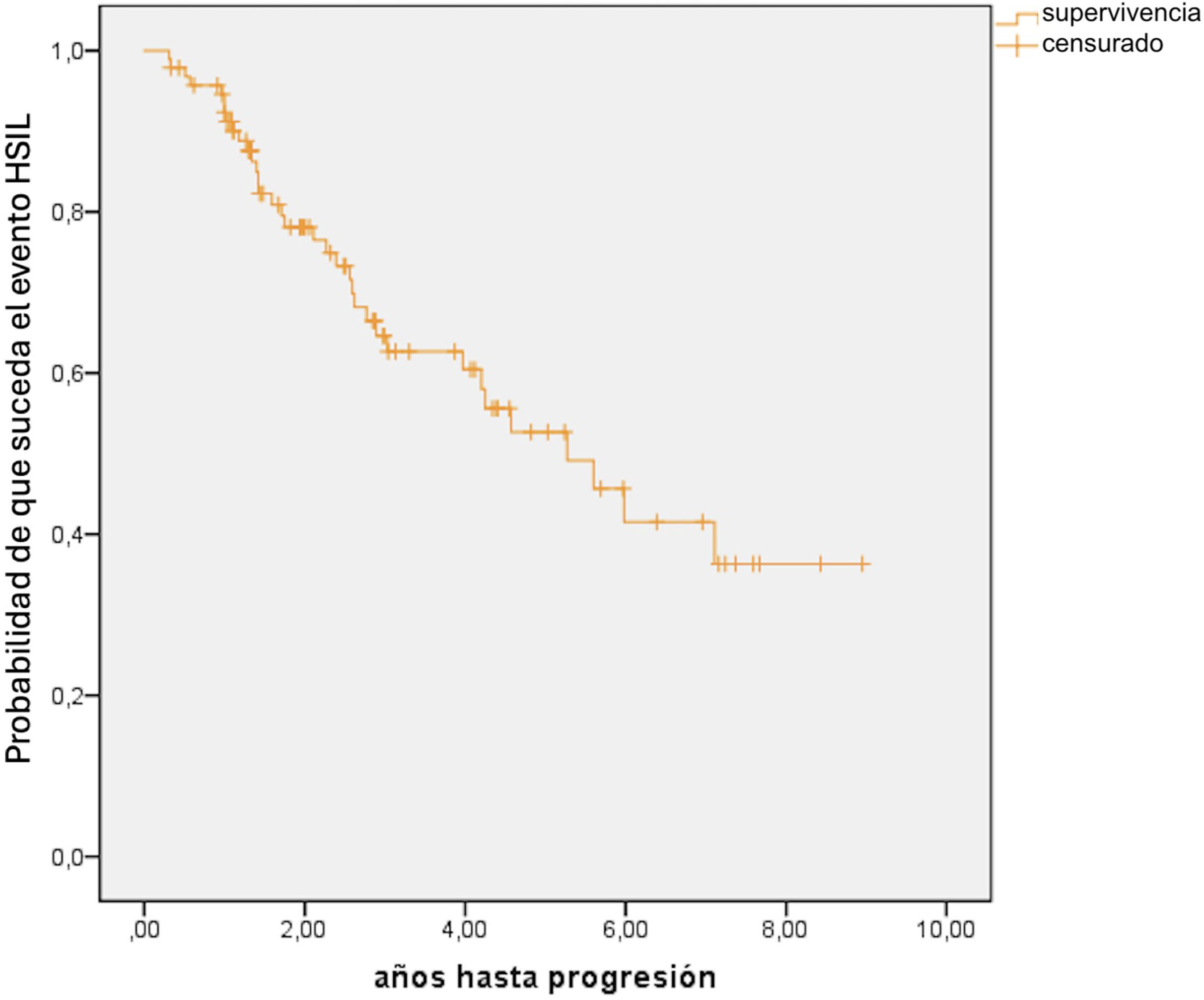
La duración media del seguimiento fue de 3,9±2,5 años (mediana de 3,2 años, mínimo de 0,3 años y máximo de 8,9 años). En cuanto a la evolución, el 37% (n=35) de los pacientes desarrollaron HSIL, con un tiempo medio de 2,4±1,73 años (mediana de 2,29 años). La distribución de los pacientes según su valoración por AAR basal y final se representan en la figura 2. La mitad de los pacientes que experimentaron progresión lo hicieron en los primeros 5 años. Aquellos que previamente habían tenido condilomas mostraron una mediana de tiempo menor hasta la progresión a HSIL en comparación con aquellos que no los habían tenido (4,25 vs 5,6 años), aunque esta diferencia no alcanzó significación estadística (p=0,987).
Los pacientes que resultaron positivos para VPH16 (40%, n=14) exhibieron una mediana de progresión de 4,25 años, mientras que aquellos que fueron negativos para este genotipo presentaron una mediana de progresión de 5,98 años, pero esta asociación no fue significativa (p=0,381). La detección de otro genotipo de alto riesgo, específicamente el VPH31, demostró una correlación significativa con una progresión más acelerada hacia HSIL en los pacientes afectados (p=0,002), con una mediana de supervivencia de 2,56 años para los pacientes positivos frente a 7,11 años para los pacientes negativos y un HR (IC95%) de 2,957 (1,473-5,936).
En el análisis univariante los pacientes con estudios superiores tuvieron menor riesgo de progresar hacia HSIL. Sin embargo, tuvieron mayor riesgo los pacientes fumadores, aquellos con mayor carga viral y mayor tiempo de evolución de la infección por el VIH.
El consumo de tabaco (p=0,007), de alcohol (p=0,01) (fig. 3) y el haber recibido tratamiento durante el seguimiento (p<0,001) se relacionaron con la progresión. El 50% de los pacientes que fumaban progresaron a los 3 años; sin embargo, solo el 33% de los que no fumaban progresaron en el mismo periodo de tiempo (tabla de supervivencia: anexo I).
No influyeron en la progresión la edad, la adherencia a las revisiones, los VPH totales, el haber tenido ITS previas, el uso de preservativo durante las relaciones sexuales, el número de parejas sexuales ni el tipo de sexo anal practicado (tabla 1).
DiscusiónEn el análisis de los marcadores de riesgo para la progresión a HSIL en HSH que viven con VIH destaca la relevancia del consumo de tabaco y alcohol, variables que se relacionan significativamente con una mayor probabilidad de progresión15. Esto subraya la necesidad de intervenciones específicas para mitigar estos factores de riesgo dentro de la población de HSH que viven con el VIH.
Los pacientes de este estudio tuvieron una alta incidencia de VPH-AR (87%); sin embargo, solo la presencia del VPH31 se relacionó significativamente con la progresión. La infección por VPH-AR facilita la aparición de HSIL y cáncer anal. A pesar de que el genotipo frecuentemente implicado en el desarrollo de HSIL y cáncer anal es principalmente el VPH1616, no se pudo demostrar esta relación en la población estudiada, probablemente por el número limitado de la muestra. La detección de VPH-AR representa un indicador relevante de la velocidad de progresión hacia HSIL17,18; el VPH31 es un VPH-AR, por lo que igualmente este hallazgo refuerza la importancia de la vigilancia estrecha en individuos con estos genotipos, permitiendo una intervención más temprana y eficaz.
El estudio aborda la relación entre la presencia de LSIL y la detección de HSIL, evidenciando que, aunque no son precursores directos, LSIL actúa como marcador de riesgo18,19. Este hecho subraya la necesidad de considerar la historia clínica completa al valorar el riesgo de progresión en pacientes HSH que viven con el VIH, teniendo especial interés en los que tienen o han tenido LSIL.
El análisis univariante revela que los pacientes con estudios superiores presentaron un menor riesgo de progresión a HSIL, resaltando la importancia de la educación en la prevención y el control de la enfermedad. Creemos que un mayor nivel educativo favorece al entendimiento de la patología, la adherencia a las revisiones, los cambios de hábitos necesarios para disminuir el riesgo de progresión y el uso correcto y completo de los tratamientos pautados. Al mismo tiempo, se observa que los pacientes fumadores, aquellos con mayor carga viral y mayor tiempo de evolución de la infección por VIH, tuvieron mayor riesgo de evolucionar a HSIL, lo que sugiere que estas subpoblaciones requieren especial interés a la hora de considerar el seguimiento20-22.
Por último, se ha observado que los pacientes que recibieron tratamiento mostraron una mayor probabilidad de progresar a HSIL. Consideramos que el tratamiento no es un factor de progresión, sino que más bien es una medida indirecta de la carga de la enfermedad. Esta afirmación estaría respaldada por el hecho de que los pacientes con mayor número de lesiones tienden a ser más sintomáticos, lo que favorecería la indicación del tratamiento para disminuir las molestias causadas por dichas lesiones. Además, la presencia de múltiples condilomas puede enmascarar lesiones sincrónicas subyacentes de HSIL. Finalmente, este estudio no está diseñado para evaluar un tratamiento, sino que es la observación de la práctica clínica habitual de una consulta monográfica.
Las limitaciones inherentes a este estudio merecen consideración. Al tratarse de un estudio unicéntrico, la muestra reducida dificulta realizar un análisis detallado por subgrupos para determinar el estado basal que podría propiciar la evolución a HSIL. En contrapartida, los datos provienen de un centro con experiencia en la materia, lo que favorece la homogeneidad en la recogida de los datos, el manejo sistematizado y la protocolizado a la hora de clasificar y tratar a los pacientes.
La naturaleza retrospectiva del estudio conlleva un riesgo inevitable de sesgo de información. La inclusión exclusiva de pacientes provenientes de la unidad multidisciplinaria limita la generalización de los hallazgos a pacientes fuera de esta unidad, introduciendo un sesgo de selección. Sin embargo, los datos fueron meticulosamente recopilados por dermatólogos especializados en el tema, y los escasos datos faltantes se recogieron prospectivamente, revisando las historias clínicas de los pacientes que continuaban en seguimiento. Hay que tener en cuenta que la tolerancia a la técnica de la AAR puede no ser buena, por lo que es habitual tener pérdidas de seguimiento, lo que pudo haber reducido finalmente el número de pacientes incluidos y el tiempo de seguimiento de los mismos.
En resumen, este estudio contribuye al entendimiento de los factores de riesgo y progresión de HSIL en HSH que viven con VIH. Los resultados respaldan la implementación de estrategias de prevención, detección temprana y tratamiento en esta población de alto riesgo, alineándose con las últimas evidencias científicas y ofreciendo nuevas perspectivas para la gestión clínica de las lesiones anales tipo SIL.
La presencia de HSIL en el epitelio transicional escamoso del ano tiene implicaciones significativas en la salud de poblaciones vulnerables como las PVVIH, y especialmente en los HSH. En el contexto de este estudio observacional, retrospectivo, se observa la asociación ya descrita entre SIL y VPH, destacando la presencia predominante de genotipos de alto riesgo17,23,24. Este hallazgo respalda la importancia de la monitorización y detección temprana de lesiones precursoras, especialmente en poblaciones con mayor riesgo, como las PVVIH.
ConclusiónLa presencia de condilomas o LSIL es un marcador de riesgo conocido para el desarrollo de cáncer anal. Dado que estas lesiones presentan un bajo potencial de malignización, la actitud ante estos pacientes suele ser conservadora. No obstante, este estudio respalda la evidencia previa de que los pacientes HSH que viven con VIH en los que se asocian otros factores de riesgo (tabaco, alcohol, VPH-AR) que poseen mayor carga de enfermedad por el VPH (LSIL/condiloma) tienen más riesgo de desarrollar HSIL. Estos pacientes deberían al menos ser seguidos estrechamente, valorando el manejo activo de las lesiones o la realización de nuevas biopsias ante la presencia de lesiones sugestivas de HSIL. Este manejo será hecho de manera individualizada y adecuando los tiempos de revisiones según los síntomas y la respuesta al tratamiento, si este fuera finalmente instaurado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.