INTRODUCCION
La tromboangeítis obliterante (TAO) es una enfermedad segmentaria, inflamatoria y oclusiva, que afecta de forma predominante a las arterias y venas de mediano y pequeño calibre de las extremidades, principalmente en varones jóvenes fumadores 1. Hoy en día, el término más común para referirse a ella es a través del epónimo enfermedad de Buerger, y sin embargo, la primera descripción de esta enfermedad la realizó en 1879 Felix von Winiwarter, quien practicó la autopsia a un varón con historia de isquemia crónica en una pierna que terminó en gangrena espontánea y pérdida de la pierna 2. Posteriormente, en 1908, Leo Buerger (fig. 1) realizó una descripción detallada de un grupo de 30 pacientes que presentaban un cuadro que él denominó "gangrena espontánea presenil". Eran varones, fumadores, frecuentemente judíos, que presentaban una clínica caracterizada por ausencia de pulsos en los tobillos, frecuentes ataques de frialdad, palidez, dolor de los miembros y trastornos tróficos de meses o años de evolución con eventual gangrena que requería amputación. La histología mostraba signos de inflamación perivascular de arterias de mediano calibre con extensión hacia las arterias proximales. Las lesiones agudas mostraban células gigantes en la pared del vaso, aunque la lámina elástica interna estaba respetada. La transición entre el segmento afectado y el sano era característicamente muy abrupta 3. Acuñó el término de Tromboangeítis obliterante, para describir dicho cuadro, a diferencia del de Endarteritis obliterante que había sido utilizado por von Winiwarter. Posteriormente, en 1924, Buerger publicó un libro con sus observaciones sobre 500 pacientes tras varios años de seguimiento de su enfermedad 4.
Fig. 1.--Leo Buerger.
La enfermedad ha sido objeto de gran controversia a lo largo de la historia. En 1960, Wessler afirmó que era un proceso que no podía distinguirse de la arteriosclerosis, embolismos sistémicos o trombosis periféricas 5. A pesar del impacto que tuvo dicho artículo en su momento, posteriormente diversos autores reconocieron la enfermedad de Buerger como una entidad clínica individualizada 6,7.
Se trata de una entidad bien conocida entre los cirujanos cardiovasculares, que disponen de numerosas publicaciones sobre esta enfermedad, lo que contrasta con su escasa presencia en la literatura dermatológica.
EPIDEMIOLOGIA
La enfermedad de Buerger tiene una distribución peculiar. Es más frecuente en varones, entre los 20 y 40 años. La relación varones: mujeres es 7,5:1 y la edad media de presentación es de 34 años 8. La incidencia en Norteamérica es de 8 a 12,6/100.000 habitantes, cifra que ha disminuido en los últimos 30 años 9. Sin embargo, siguen publicándose series con cientos de casos procedentes de países del Este de Europa 10,11, área mediterránea 12,13 y Asia 14,15. Recientemente, se han observado ciertos cambios en la epidemiología de la enfermedad. Se ha objetivado una disminución en la incidencia de la enfermedad en numerosos países, sin que la causa esté bien establecida 9,16-18. Es muy probable que este cambio pueda atribuirse a la disminución del consumo de tabaco en dichos países o a la utilización de criterios diagnósticos más estrictos.
La enfermedad de Buerger ha sido clásicamente considerada propia de varones. Las primeras series mostraban una incidencia muy baja, alrededor del 1 %, entre las mujeres 19,20. Sin embargo, en las últimas publicaciones, se ha constatado un aumento en la incidencia, que se atribuye al incremento del tabaquismo entre las mujeres jóvenes y que ha alcanzado cifras del 8-20 % de los casos 8,21. Un estudio retrospectivo realizado en Turquía sobre 335 casos durante 6 años, encontró una relación varones:mujeres de 47:1 y un aumento progresivo de la incidencia en las mujeres hasta alcanzar el 6 % de los casos 22.
También se ha observado una tendencia de la enfermedad a afectar a pacientes de más edad, lo cual se atribuye al progresivo envejecimiento de la población. En la serie de Olin et al 23, el 29 % de sus pacientes tenían más de 50 años.
ETIOPATOGENIA
La enfermedad de Buerger está muy asociada al consumo de tabaco, que se relaciona con la persistencia, progresión y recurrencia de la enfermedad. Esta ha sido una observación constante a lo largo de la historia de la enfermedad y fue confirmada por Matsushita et al 24 con mediciones de las concentraciones de cotinina en orina en pacientes con la enfermedad. Además, la abstinencia de tabaco se asocia a periodos de remisión 16. La media de tiempo entre el inicio del tabaquismo y el diagnóstico de la enfermedad es de 12 años, según algunos autores 22. Sin embargo, sólo un pequeño porcentaje de los fumadores desarrolla la enfermedad. Se considera que tiene que existir cierta predisposición genética subyacente que explique la sensibilidad de estos pacientes al tabaco 25,26. El hecho de que la prevalencia sea mayor en Asia, Oriente medio y este de Europa también podría estar relacionado con esta predisposición genética. Esto se ha intentado explicar con la observación de la mayor prevalencia de haplotipos HLA-A9 y HLA-B5 en los afectados 27.
Lo más aceptado es que se trate de un proceso autoinmune en relación con el tabaco, al encontrarse en las biopsias de forma segmentaria una inflamación intensa en la pared de los vasos y en el trombo oclusivo. Un estudió demostró concentraciones elevadas de anticuerpos anticolágeno I y III en el suero del 77 % de los pacientes con la enfermedad, respecto a un grupo control y a pacientes con arteriosclerosis 25. También se encontraron concentraciones elevadas de anticuerpos anticélulas endoteliales en pacientes con enfermedad de Buerger activa 28. Recientemente, estudios realizados con técnicas inmunohistoquímicas han hallado linfocitos T, B y macrófagos alineados a lo largo de las fibras elásticas, lo que sugiere que estas son importantes inmunógenos 29. El significado real de todos estos hallazgos es incierto. Se desconoce si esta reactividad celular aumentada contra el colágeno es secundaria al daño en los vasos o si, por el contrario, es primaria y responsable del inicio y perpetuación de la enfermedad.
Otros estudios han evidenciado una posible relación de la enfermedad con estados de hipercoagulabilidad, aunque su verdadero papel se desconoce por el momento. Existen casos asociados con deficiencia de proteína S 30, deficiencia de proteína C 31,32, anticuerpos antifosfolípido 33 e hiperhomocisteinemia 34,35. Las concentraciones de anticuerpos anticardiolipina se correlacionaron en un estudio publicado recientemente con una presentación más precoz y mayor morbilidad, incluyendo mayor tasa de amputación 36,37.
En otras publicaciones, se han hallado concentraciones plasmáticas de catecolaminas bajas y afirman que en estos pacientes existe una posible alteración en la relajación del endotelio debido a una disfunción simpático-adrenérgica que podría atribuirse al tabaco 38. En relación con esta posible implicación del sistema adrenérgico periférico, algunos autores han propuesto que el abuso de cocaína puede subyacer a un gran número de casos de la enfermedad 39. Otros estudios no han confirmado esta relación entre el sistema simpático y la TAO, lo que sugiere que la responsable de la enfermedad es una alteración vascular local 40.
SINTOMATOLOGIA
La TAO provoca manifestaciones tanto vasculares como cutáneas, y da lugar a un síntoma principal que es el dolor. El cuadro típico es el de dolor en reposo, más severo por las noches, junto con ulceración o gangrena de una extremidad en un paciente joven 9,16,41.
La afectación de las cuatro extremidades simultáneamente ocurre en la TAO más frecuentemente que en otras enfermedades vasculares 11. Los miembros superiores están implicados en la sintomatología con más frecuencia que en la enfermedad arteriosclerótica, en forma de fenómeno de Raynaud o de isquemia digital franca. Los miembros inferiores están afectados de forma aislada en el 50 % de los pacientes; los miembros superiores e inferiores simultáneamente, entre el 30 y el 40 % de los pacientes, y los miembros superiores de forma aislada, en el 10 % 8. La claudicación es un síntoma menos común que en los pacientes con enfermedad arteriosclerótica y, cuando está presente, se localiza típicamente en el dorso del pie debido a la distribución distal de la enfermedad oclusiva 16.
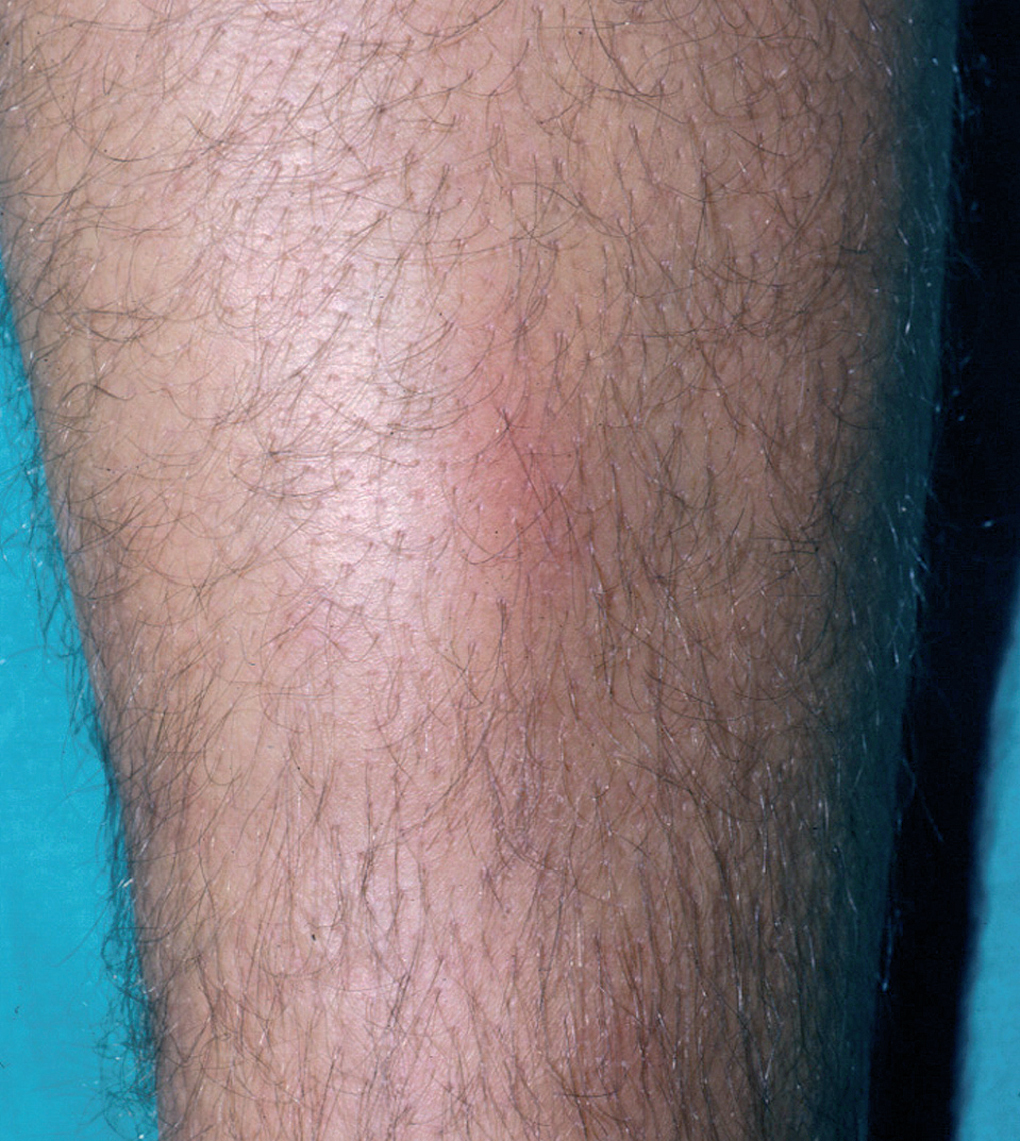
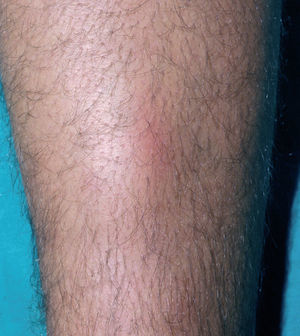
El test de Allen se compone de una serie de maniobras de compresión y posterior liberación de las arterias radial y cubital en las muñecas. Permite explorar la circulación de las manos. Es patológico en el 63 % de los pacientes con TAO y debe practicarse ante la presencia de lesiones isquémicas en miembros inferiores en jóvenes fumadores, ya que su positividad confirma la existencia de patología isquémica tanto de extremidades inferiores como superiores, lo que sugiere fuertemente el diagnóstico de TAO 9. Otro hallazgo característico vascular, es la historia de tromboflebitis migratoria superficial, que se presenta en el 40-50 % de los pacientes 8,9,42 (fig. 2).
Fig. 2.--Tromboflebitis superficial en la cara posterior de la pierna.
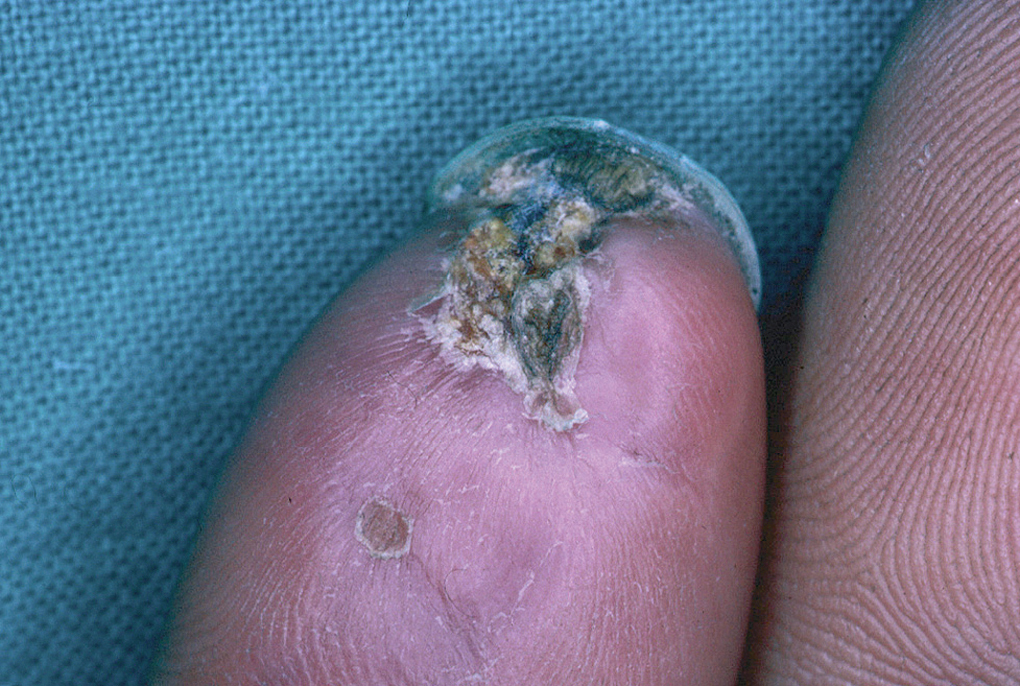
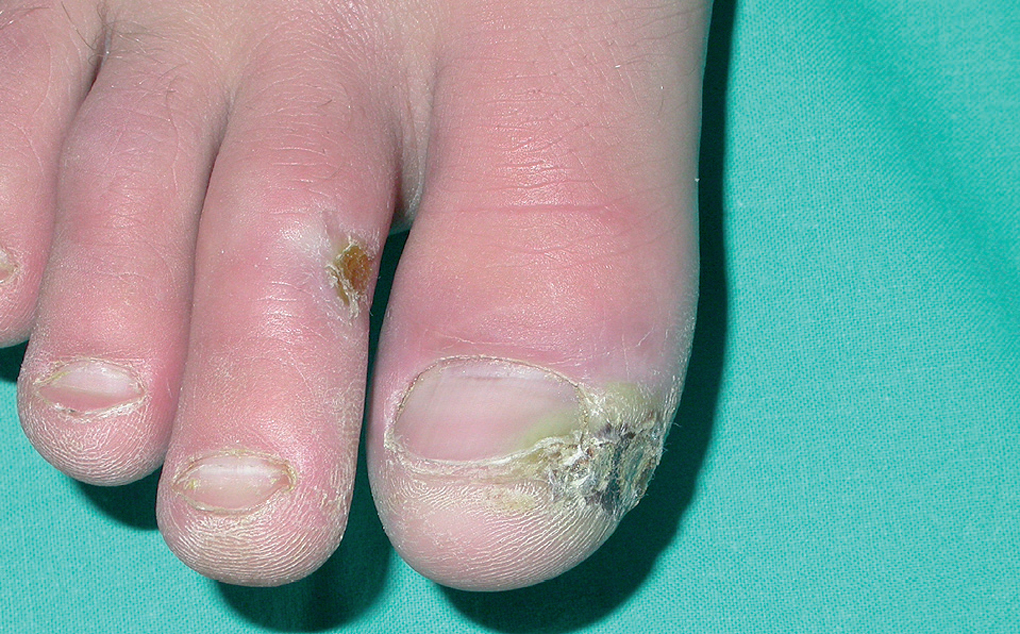
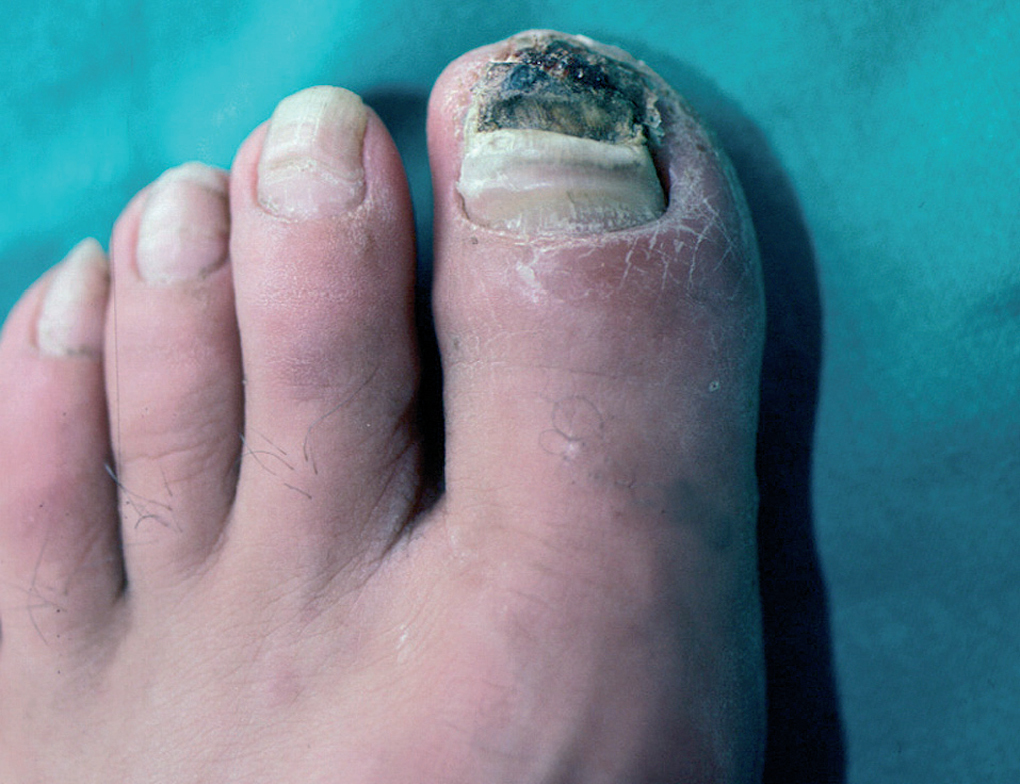
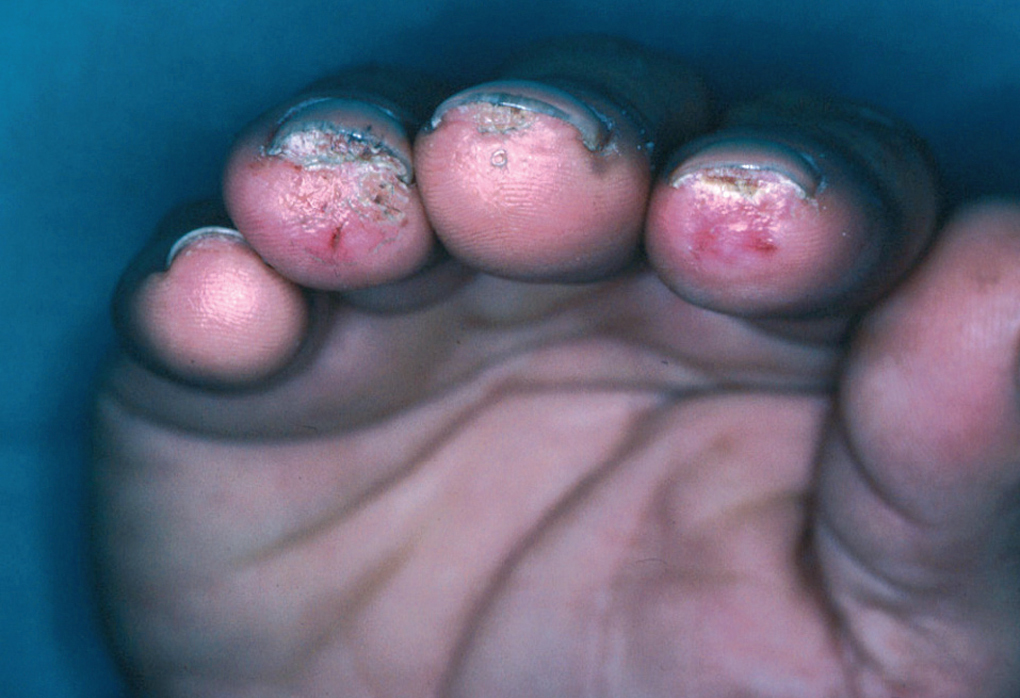
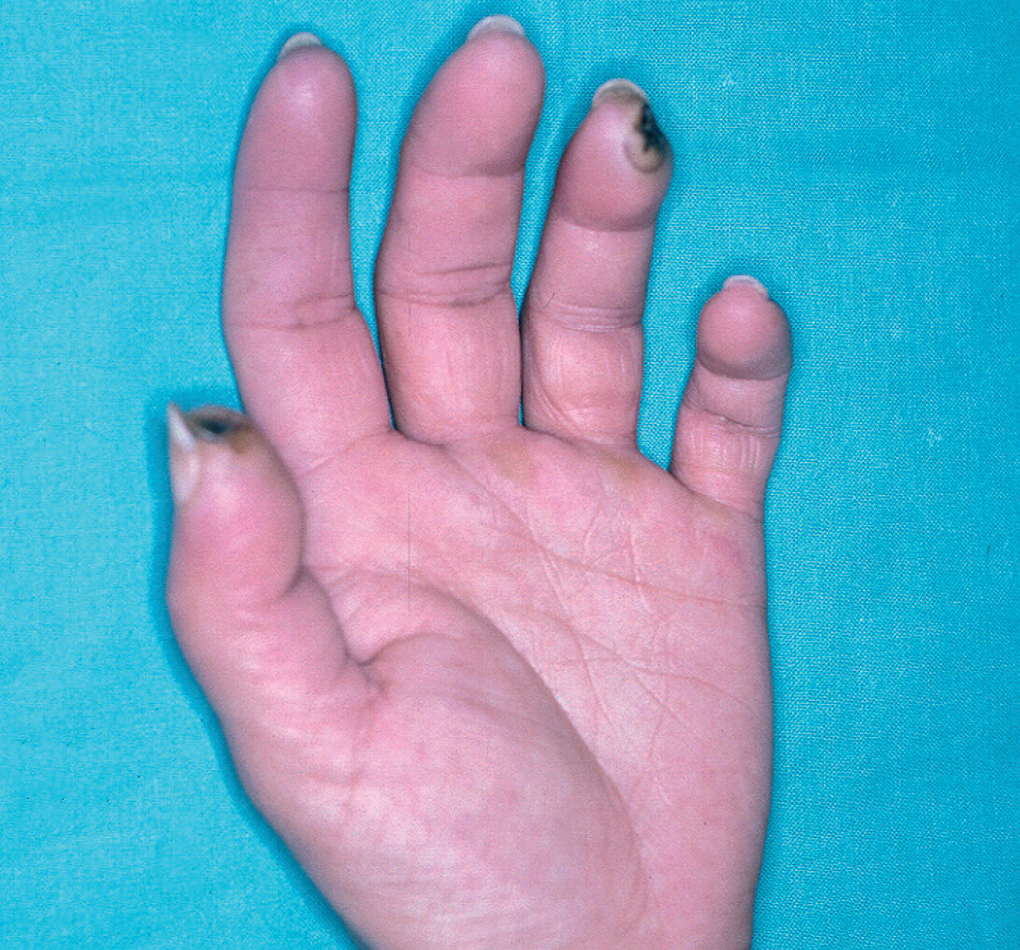
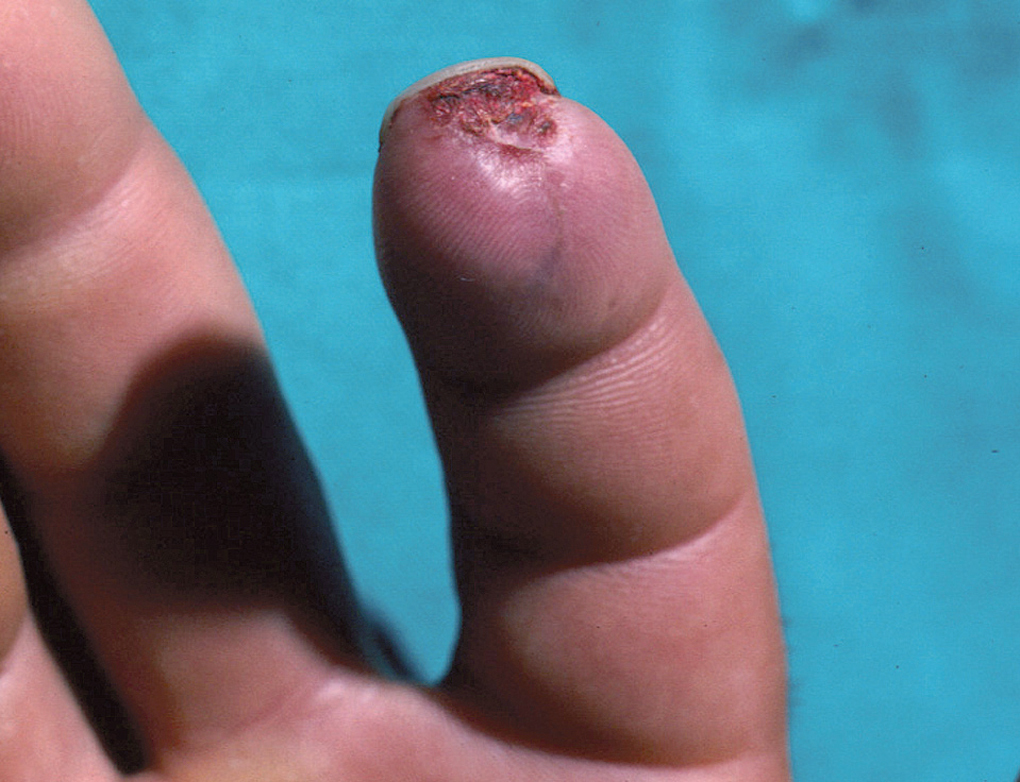
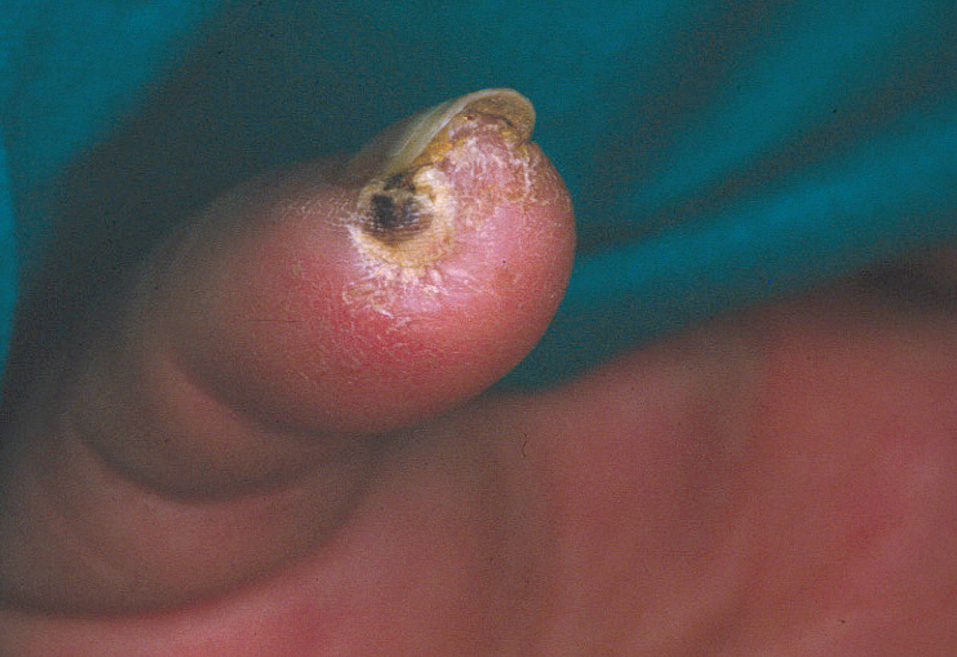
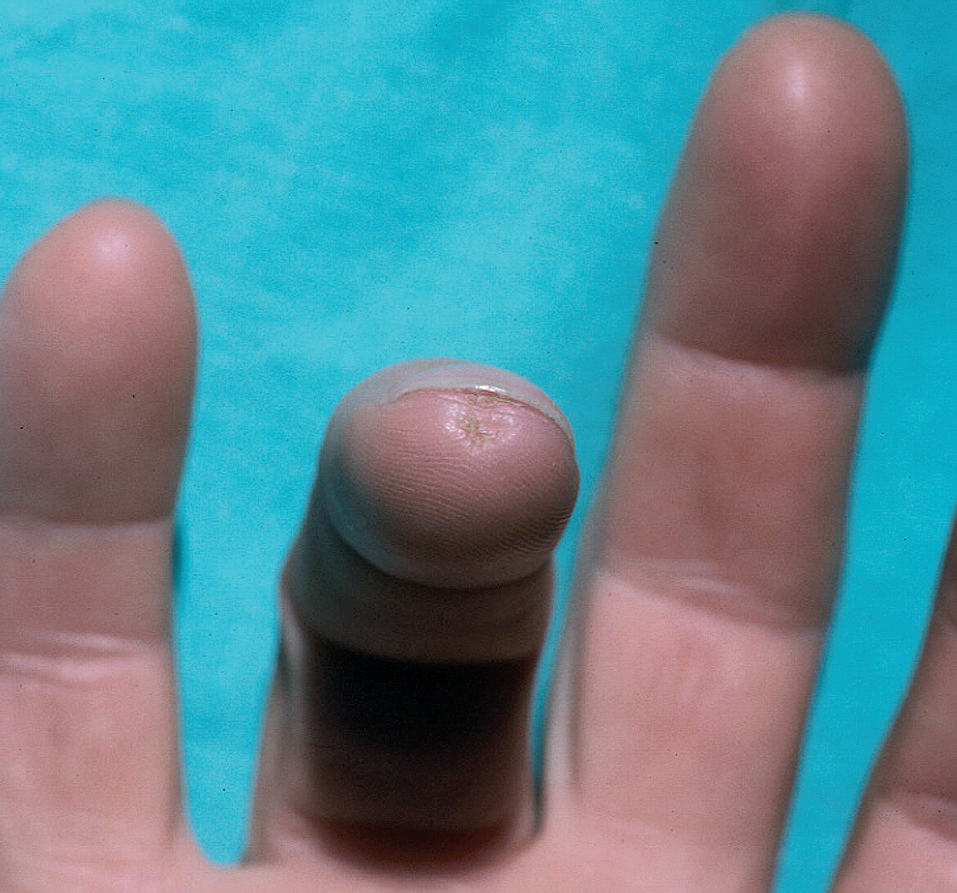
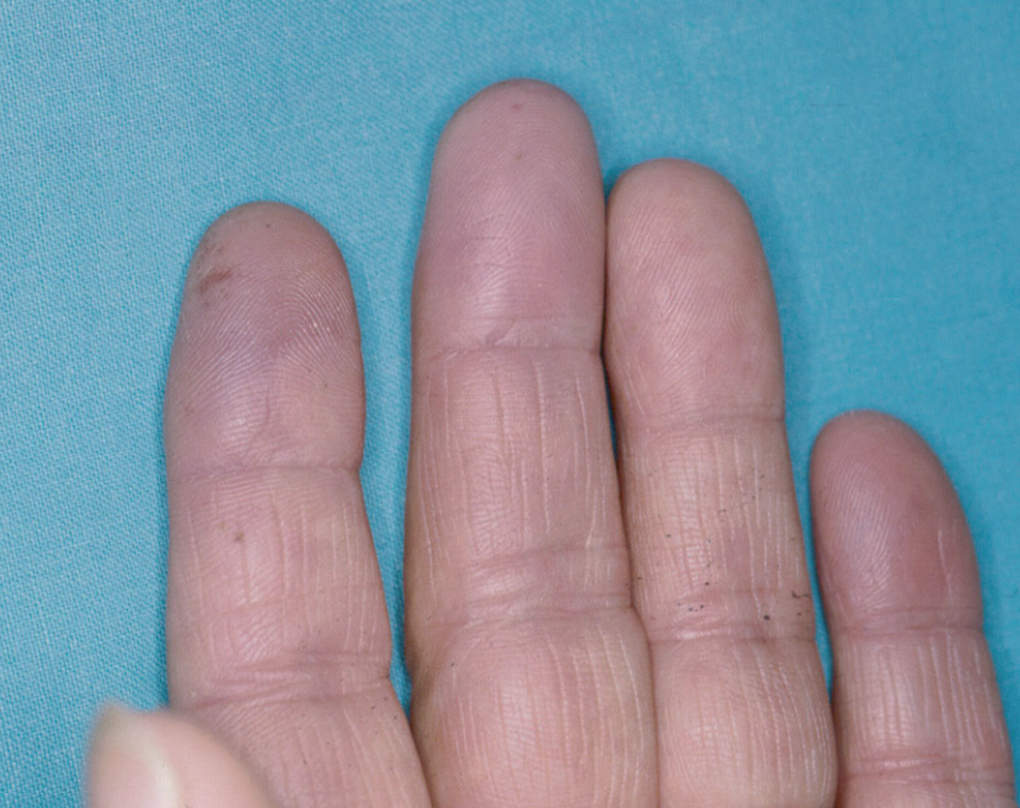
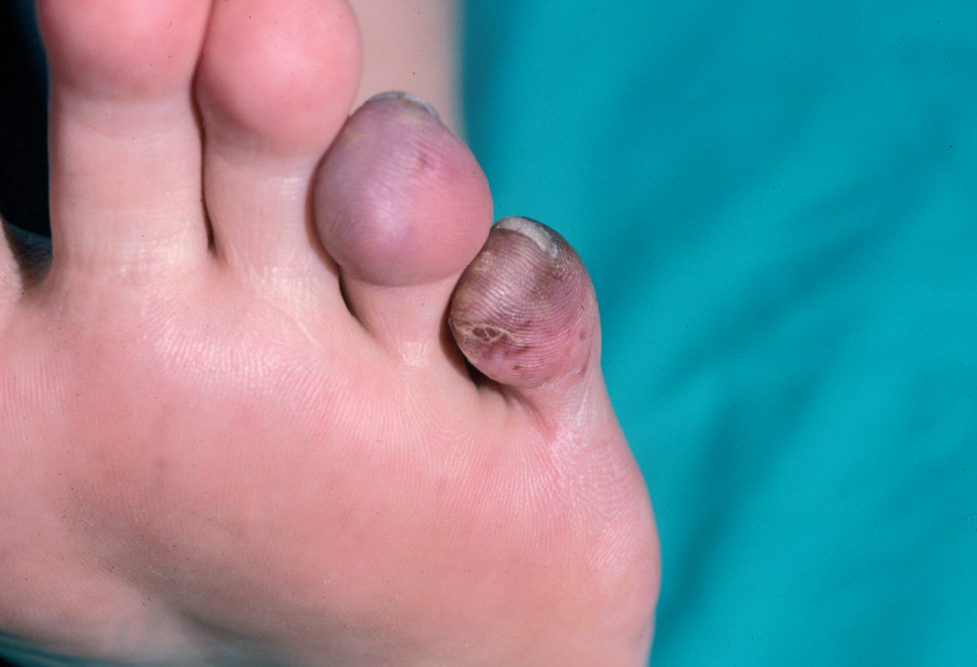
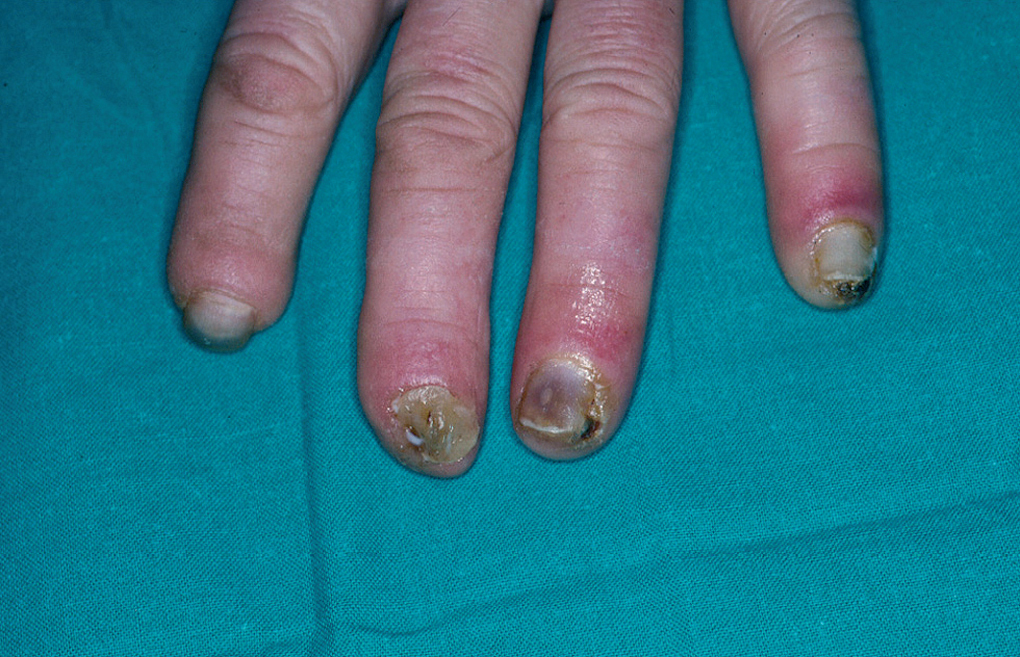
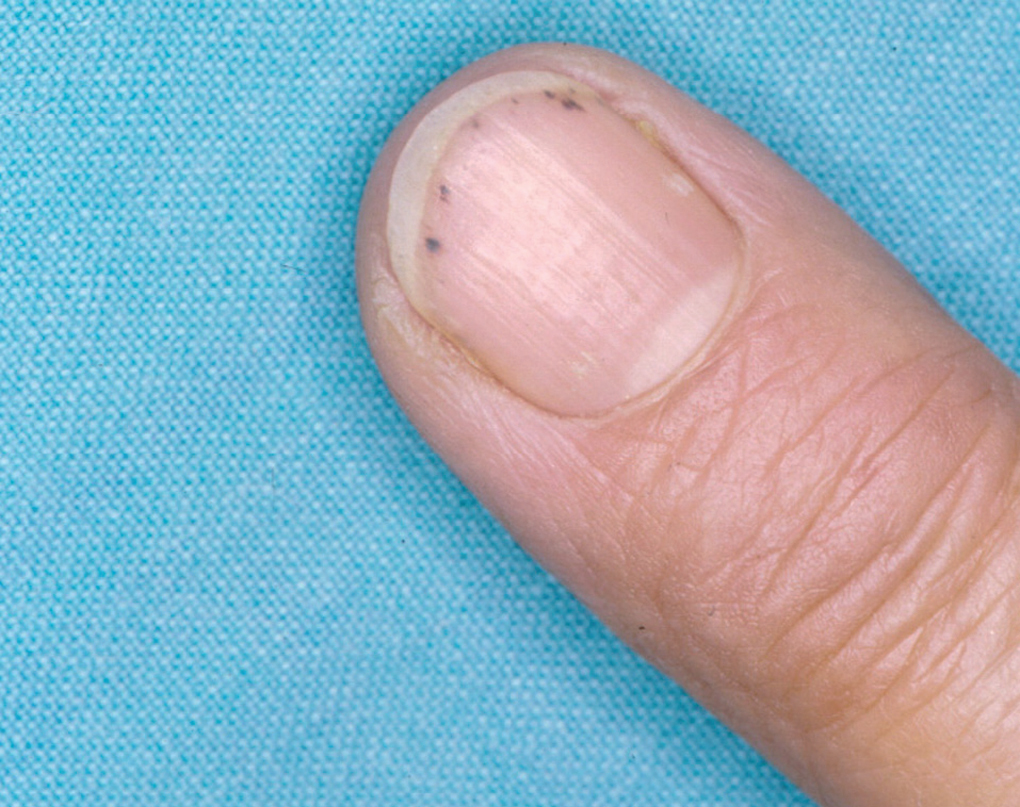
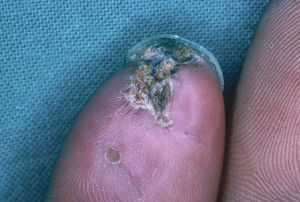
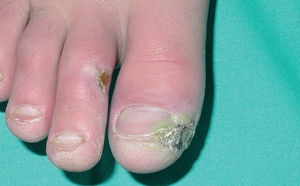
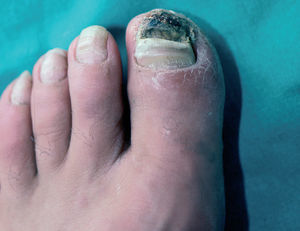
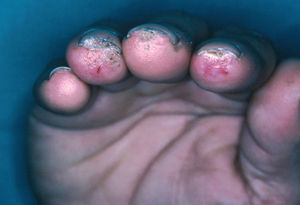
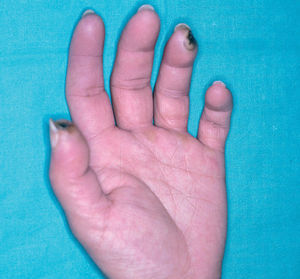
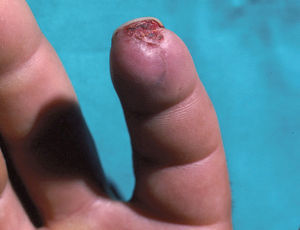
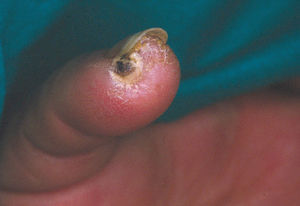
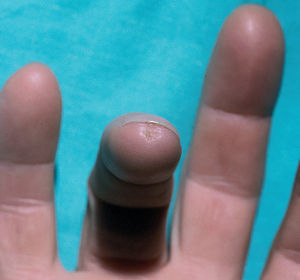
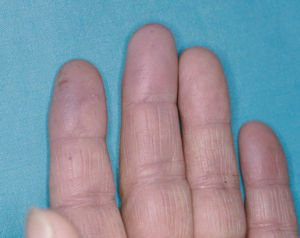
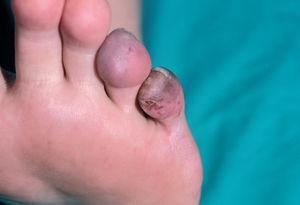
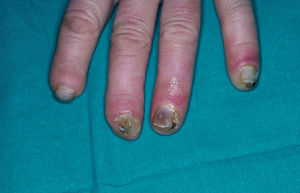
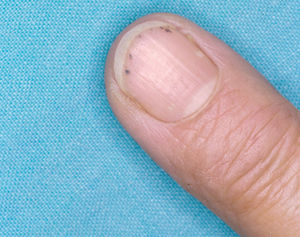
En la piel, suelen apreciarse úlceras digitales dolorosas que se acompañan de cianosis digital o gangrena (figs. 3-13), frialdad asimétrica en las extremidades y pulso periférico arrítmico o ausente. Las lesiones suelen desencadenarse por traumatismos y comienzan alrededor de los pliegues ungueales o de los pulpejos. En algunos casos se han observado hemorragias en astilla subungueales, atribuidas a trombosis arteriolar del lecho ungueal, y consideradas signo precoz de la enfermedad 42,43 (fig. 14). Aunque es raro, pueden darse casos de afectación de arterias viscerales, como mesentérica, coronaria, retiniana, cerebral, pulmonar o renal 44-47.
Fig. 3.--Lesión ulceronecrótica en el pulpejo del segundo dedo de la mano.
Fig. 4.--Lesión ulceronecrótica en la región periungueal del primer dedo junto con lesión ulcerosa en el segundo dedo del pie.
Fig. 5.--Placa necrótica subungueal en el primer dedo del pie.
Fig. 6.--Lesiones ulcerosas e hiperqueratósicas en las regiones subungueales y pulpejos del segundo a cuarto dedos de la mano.
Fig. 7.--Placas necróticas en los pulpejos del primer y cuarto dedos de la mano.
Fig. 8.--Lesión ulceronecrótica en el pulpejo del segundo dedo de la mano.
Fig. 9.--Placa necrótica e hiperqueratósica en la región periungueal del primer dedo de la mano.
Fig. 10.--Lesión ulcerosa en la región subungueal del cuarto dedo de la mano.
Fig. 11.--Cianosis distal en los dedos de la mano.
Fig. 12.--Cianosis del cuarto y quinto dedos del pie.
Fig. 13.--Placas necróticas periungueales con cianosis subungueal y onicomicosis sobreañadida.
Fig. 14.--Hemorragias en astilla subungueales.
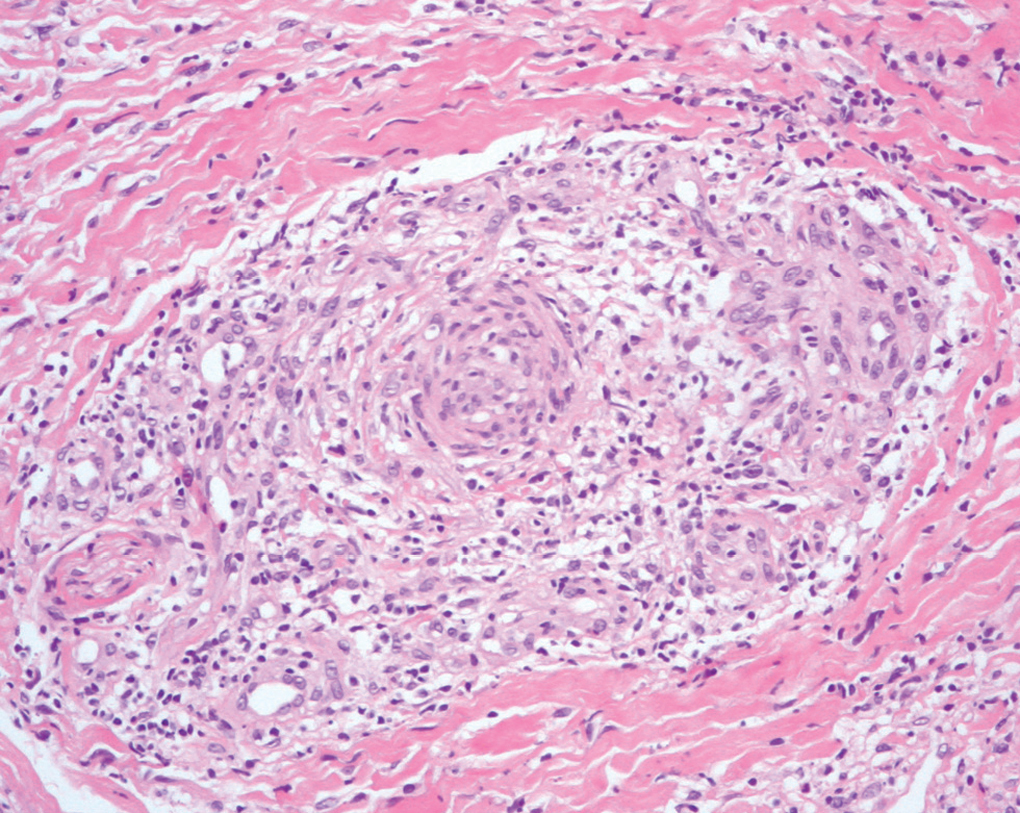
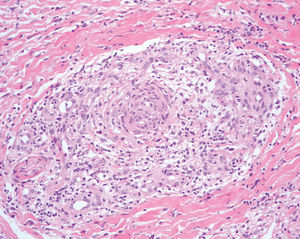
No se observan diferencias en el espectro clínico entre varones y mujeres. La utilidad de los hallazgos histológicos se limita a los casos agudos, pero con frecuencia los cirujanos cardiovasculares son reticentes a practicar biopsias sobre extremidades isquémicas y la biopsia no se realiza a menos que el paciente precise amputación del miembro: sólo la consideran indicada si hay características atípicas o edad mayor de 45 años 8,16. En la fase aguda de la enfermedad, se observa panvasculitis de arterias y venas. Es característico el hallazgo de un trombo oclusivo intraluminal con linfocitos, células gigantes, infiltrado inflamatorio de la media y adventicia, con lámina elástica interna intacta (fig. 15). En la fase crónica, puede que sólo se observe obstrucción fibrótica de las arterias y, en este caso, el diagnóstico sólo es posible si hay ausencia de datos de arteriosclerosis 48.
Fig. 15.--Biopsia de lesión cutánea en la que se aprecia trombo oclusivo intraluminal con abundantes células inflamatorias de predominio agudo. (Hematoxilina-eosina, x100.)
Otros autores, sin embargo, han encontrado trombos organizados indistinguibles de los trombos arteriales comunes y disrupción de la lámina elástica interna en la fase aguda. En las biopsias de las lesiones crónicas, el cuadro histopatológico consiste en fibrosis de la íntima en grado variable, con infiltrado inflamatorio crónico en los segmentos trombosados 49.
Recientemente, se han descrito hallazgos histológicos que han sido interpretados como signos reactivos a la inflamación: edema bajo la lámina elástica externa, inflamación de las células endoteliales de los vasa vasorum, fibrosis adventicial y vasos con recanalización anormal en forma de capas de cebolla, debido a formación excesiva de células de músculo liso. Estos hallazgos sugieren un trastorno inflamatorio de la microcirculación y de los vasa vasorum que, según los autores, apoyaría la hipótesis de que en la enfermedad de Buerger, la lesión primaria es inflamatoria y no trombótica 50.
DIAGNOSTICO
El diagnóstico no plantea problemas en los casos típicos, aunque no existe unanimidad de criterios para el mismo. Sin embargo, en el resto de los casos, presenta dificultades para diferenciarlo de otras enfermedades vasculares oclusivas y entonces, se suele realizar por exclusión. Todos los autores están de acuerdo en que es importante excluir otras causas de isquemia de las extremidades antes de establecer el diagnóstico. El estudio debería incluir una serie de pruebas complementarias como las sugeridas por Mills 16 y recogidas en la tabla 1. Dichas pruebas tienen como objetivo realizar el diagnóstico diferencial con arteriosclerosis, enfermedad tromboembólica, diabetes mellitus, colagenopatías y otros procesos que eventualmente pudieran cursar con clínica similar a la TAO.
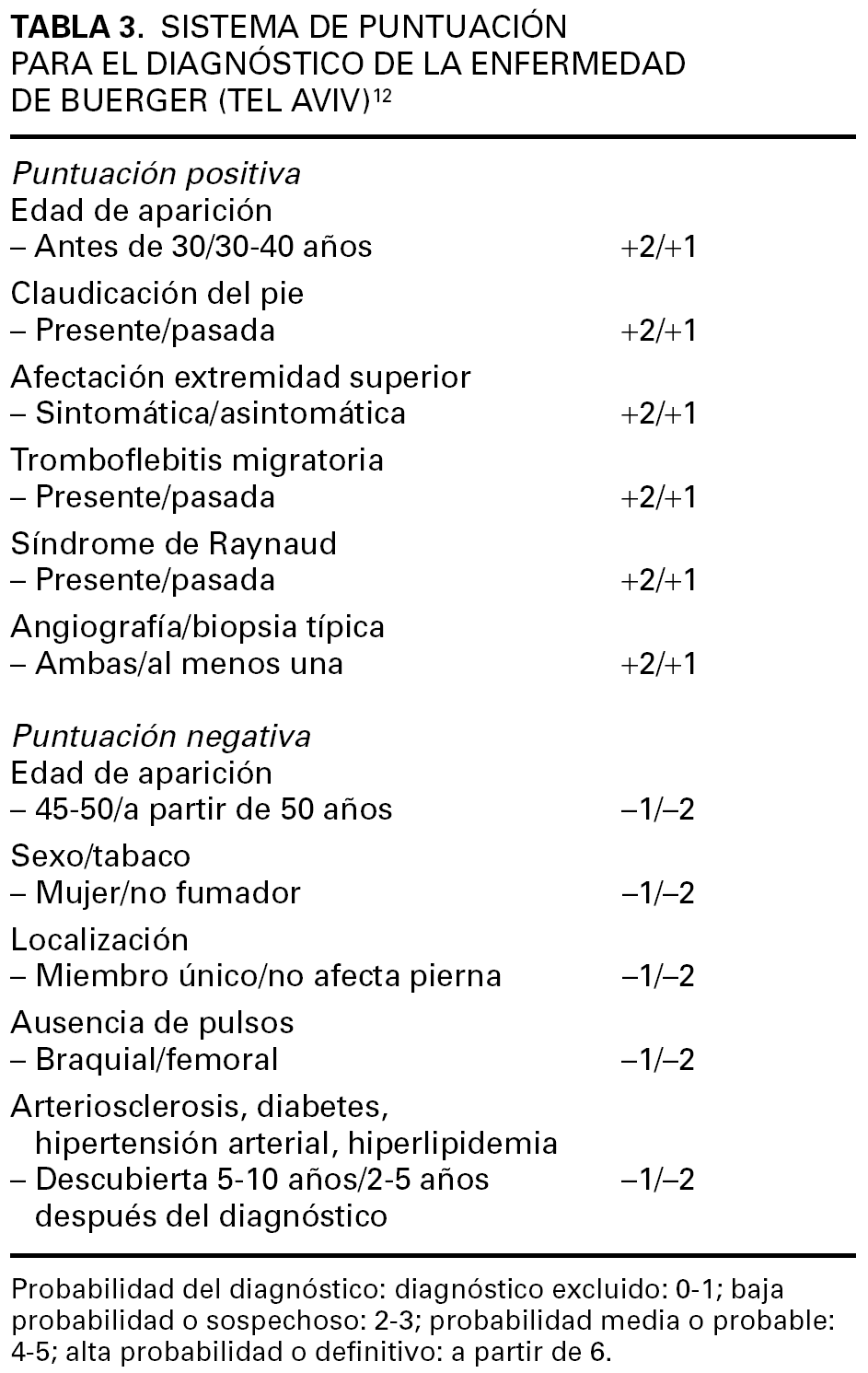
Ante la falta de síntomas y signos patognomónicos, se han propuesto diversos criterios para establecer el diagnóstico de la enfermedad sin que ninguno de ellos haya demostrado su superioridad sobre el resto. Los criterios del japonés Shionoya son: a) historia de tabaquismo; b) comienzo antes de la edad de 50 años; c) oclusiones infrapoplíteas; d) afectación de miembros superiores o tromboflebitis migratoria, y e) ausencia de otros factores de riesgo cardiovascular 51. Los criterios de Olin et al23 son: a) edad menor de 45 años; b) abuso de tabaco; c) presencia de isquemia distal en extremidades, indicada por claudicación, dolor de reposo, úlceras isquémicas o gangrena, documentada por tests vasculares no invasivos; d) exclusión de enfermedades autoinmunes, estados de hipercoagulabilidad y diabetes mellitus; e) exclusión de una fuente proximal de émbolos mediante ecocardiograma o arteriografía, y f) hallazgos compatibles en la arteriografía en miembros afectados y sanos 9. Mills et al 52 evaluaron una cohorte de pacientes en Oregón y establecieron una serie de criterios mayores, esenciales para el diagnóstico, junto con otros menores que lo apoyaban. Se trata de unos criterios muy rígidos que establecen el diagnóstico de TAO de forma casi indiscutible (tabla 2). Los criterios de Papa et al 12 están basados en un sistema de puntuación que permite realizar el diagnóstico de tromboangeítis obliterante con distintos grados de probabilidad: diagnóstico excluido, sospechoso, probable o definitivo (tabla 3).
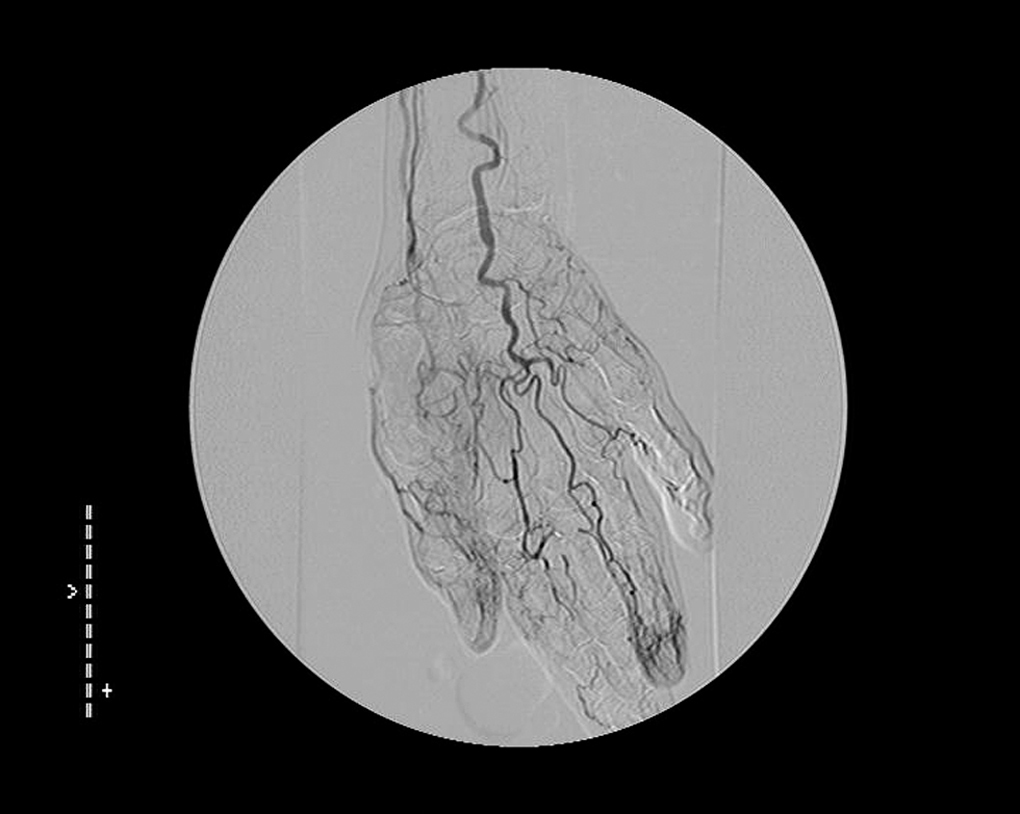
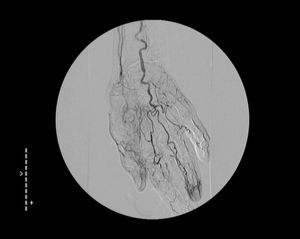
Con respecto a la arteriografía, sus hallazgos pueden ser sugestivos, pero no patognomónicos. Se recomienda en los casos en que haya duda con arteriosclerosis o enfermedad embólica 16. Es característico observar oclusión abrupta de los vasos con áreas de pared normal entre los segmentos afectados. No debe observarse calcificación arterial ni ateromatosis. Se encuentran afectadas en miembros superiores, ramas distales a la arteria braquial. Con frecuencia, hay oclusiones de las arterias radial y/o cubital, con intensa tortuosidad de los segmentos recanalizados. Uno o más arcos palmares pueden estar atenuados, y las arterias digitales, amputadas (fig. 16). La arteriografía de miembros inferiores suele ser normal, con afilamiento de los vasos distales a la arteria poplítea. La afectación de las arterias tibial y pedia suele ser segmentaria, más que difusa, con transición abrupta entre un vaso de apariencia normal y una oclusión. Las arterias tibiales anterior y posterior suelen verse más dañadas que la arteria peronea. En los casos crónicos, se encuentran abundantes colaterales, en forma de sacacorchos. Todos estos hallazgos arteriográficos son sólo sugestivos de enfermedad de Buerger, de modo que pueden encontrarse hallazgos similares en la arteriosclerosis, diabetes y tras embolizaciones repetitivas 16.
Fig. 16.--Arteriografía de miembro superior que muestra tortuosidad de los vasos de la mano, con amputación distal y aumento de colaterales. (Cortesía del Servicio de Radiología Vascular. Hospital de La Princesa. Madrid.)
TRATAMIENTO
El tratamiento depende de los síntomas y el grado de incapacidad del paciente. La estrategia más importante es el abandono del consumo del tabaco. Sólo la abstención del tabaco influye sobre el curso de la enfermedad 14. La incidencia de exacerbaciones puede reducirse a la mitad en los pacientes que abandonan el tabaco 11. Un estudio encontró que el riesgo de amputación se eliminaba a los 8 años de dejar de fumar 53.
El dolor isquémico en reposo puede ser lo suficientemente intenso como para requerir el ingreso para realizar tratamiento. En fases agudas, la administración de analgésicos junto con antiagregantes y heparinización puede tener beneficios teóricos, aunque su eficacia no está confirmada. Las lesiones infectadas deben tratarse con antibióticos y desbridamiento 16.
Las infusiones de prostaglandinas constituyen el tratamiento más esperanzador y ha cambiado el manejo de esta enfermedad para algunos autores en los últimos años 54. En 1990, se publicó un estudio prospectivo, a doble ciego, que comparaba la infusión de iloprost (un análogo de prostaciclina) intravenosa durante 6 h al día frente a 100 mg/día de ácido acetilsalicílico durante 28 días de tratamiento. Dicho estudio demostró que la infusión de iloprost era superior, ya que conseguía alivio del dolor, curación de las lesiones y menor necesidad de amputaciones 55. Sin embargo, el iloprost oral no es tan eficaz. Según un estudio a doble ciego que comparaba iloprost oral frente a placebo, el tratamiento con dosis bajas de iloprost (100 mg/12 h durante 8 semanas) era eficaz y bien tolerado para aliviar el dolor en reposo, sin necesidad de analgésicos, pero no demostró efectos significativos en la curación de las lesiones isquémicas 56. En España, está disponible el iloprost para administración intravenosa en la enfermedad de Buerger, con los nombres de Ilocit® (Juste) e Ilomedín® (Schering). No está disponible la forma oral.
En los casos refractarios, el objetivo es el alivio del dolor intratable y la prevención de la amputación. De nuevo, la abstención absoluta del tabaco es fundamental para el éxito de cualquier intervención terapéutica 13. El procedimiento quirúrgico más empleado es la simpatectomía. Se trata de un procedimiento que consigue vasodilatación a través del aumento de la relación adrenalina/noradrenalina en plasma, aliviando el vasoespasmo de la TAO 38. Aproximadamente el 20 % de los pacientes se somete a este procedimiento en algún momento de su enfermedad 16. Los procedimientos pueden ser simpatectomía lumbar, unilateral o bilateral, que incluso puede realizarse por vía endoscópica retroperitoneal con mínima morbimortalidad, o bien simpatectomía torácica 13. Los resultados observados por la mayoría de las series son buenos en cuanto a disminución del dolor y curación de las úlceras 13,54,57. La simpatectomía se recomienda en casos con dolor intenso y lesiones isquémicas persistentes incurables y de pequeño tamaño a pesar del abandono de tabaco 16 o si el componente de vasoespasmo en muy importante 58.
La revascularización es una técnica limitada en la TAO y raramente se puede realizar, porque se trata de una enfermedad que afecta de forma extensa y segmentaria a la vascularización periférica y el lecho venoso es pobre por flebitis previas. El material más empleado es la vena safena autóloga y, con menor frecuencia, materiales protésicos tipo politetrafluoretileno 13,59. Una técnica desarrollada en la India emplea peritoneo para la revascularización con buenos resultados 60. La mayoría de los autores refieren pobres resultados con las técnicas de revascularización 16. Sin embargo, para otros es el procedimiento que consigue las tasas más altas de curación de úlceras y alivio del dolor en reposo 13. Otros autores consideran que la revascularización debería reservarse para tratamiento de los pacientes que asocien claudicación intermitente, dado que en estos casos, la simpatectomía no está indicada al no mejorar significativamente la circulación del músculo 13,14.
En cuanto a las amputaciones mayores, por encima o por debajo de la rodilla, se intentan evitar al máximo, teniendo en cuenta que los pacientes suelen ser jóvenes. Los esfuerzos de los cirujanos se centran en mejorar el flujo arterial distal e intentar preservar la mayor cantidad de miembro posible 13. Incluso en los casos en los que la gangrena digital está establecida, las amputaciones tratan de diferirse hasta que la lesión está completamente delimitada y el paciente ha abandonado el tabaco durante un periodo de tiempo prolongado 16. La mayoría de las amputaciones son necesarias en los pacientes con afectación del sector femoropoplíteo 11. La incidencia de amputaciones varía según las series, con cifras entre el 3 y el 30 % 9,11,13,16,17,41,61.
La estimulación en la médula espinal mediante implantación de electrocatéteres es un procedimiento costoso y sin evidencia de su efectividad en estudios prospectivos 16,62. Los mecanismos por los que actúa no están universalmente aceptados, y existen múltiples hipótesis sobre los mismos. Un estudio demostró buenos resultados en cuanto al alivio del dolor, mejoría de la microcirculación en la piel, con aumento de la temperatura, y curación lenta de las lesiones. Además, se observó remisión prolongada, sin recidivas de las lesiones isquémicas 63.
Existen otros tratamientos descritos en la literatura médica cuya experiencia es más limitada. Basándose en el supuesto carácter autoinmune de la enfermedad, se han intentado utilizar inmunosupresores. Existen casos aislados de pacientes que han mejorado con el uso de corticoides orales 64. Un ensayo con ciclofosfamida en 20 pacientes demostró beneficios moderados, aunque se limitaba a la disminución de la claudicación intermitente y al alivio del dolor en reposo 65. La angiogénesis terapéutica podría ser una opción prometedora en el futuro. Por el momento, existe escasa experiencia y con pobres resultados empleando análogos de factor de crecimiento endotelial 66. Finalmente, es importante proporcionar soporte emocional al paciente junto con una serie de consejos que prevengan posibles complicaciones. Hay que insistir en la higiene diaria del pie, evitar los traumatismos y la vasoconstricción en los miembros, practicar ejercicio regular en forma de paseos de 20 min tres veces por semana y evitar otros factores de riesgo cardiovascular 67.
EVALUACION Y PRONOSTICO
La TAO se caracteriza por exacerbaciones y remisiones al principio de la enfermedad, y posteriormente, se hace quiescente. En un estudio prospectivo con 110 pacientes realizado en Japón, no se observó ninguna úlcera isquémica, ni tuvieron que practicarse amputaciones mayores ni menores en pacientes mayores de 60 años. Los autores sugieren que la duración de la fase activa de la enfermedad sería variable entre pacientes, pero se detendría a los 60 años 14. Con respecto a las exacerbaciones, un estudio retrospectivo publicado en 2004 encontró que la mayor tasa se produce en invierno 15.
La esperanza de vida de estos pacientes es normal cuando se compara con controles de su misma edad 68. En el estudio prospectivo de Japón, la tasa de supervivencia a 25 años fue del 83,8 % 14.