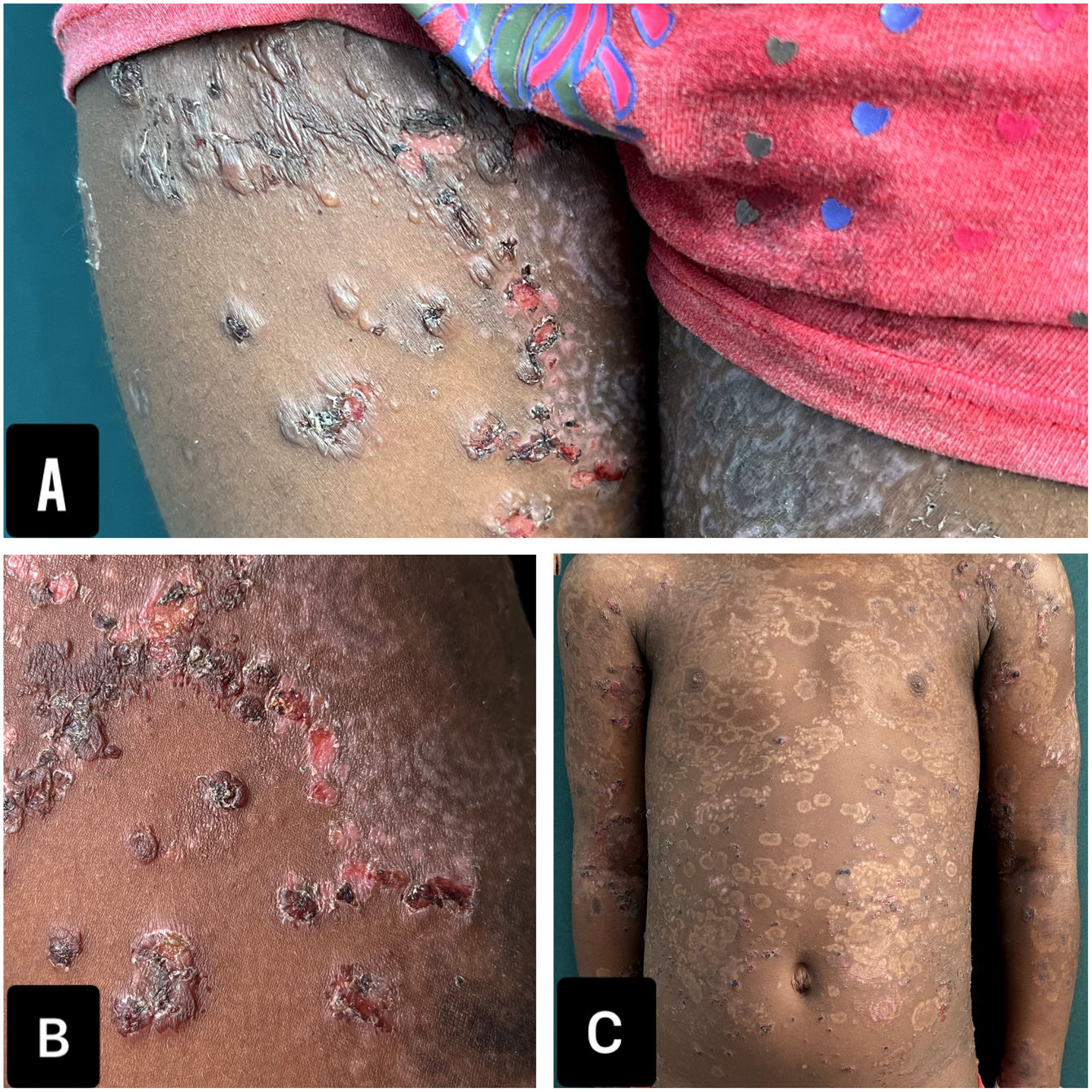
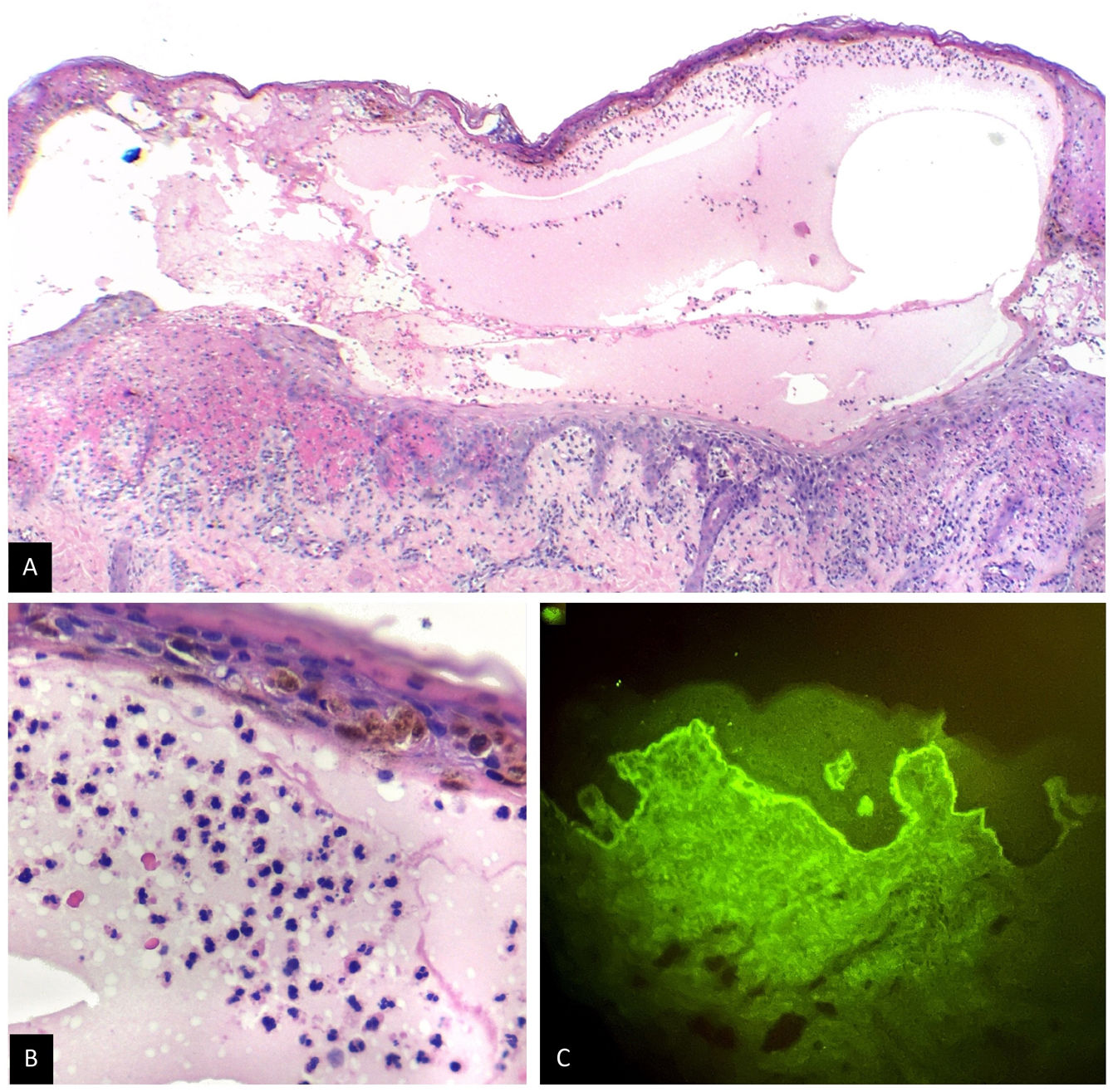
Una niña de 6 años, residente en un área rural, consultó por presentar durante 2 meses unas ampollas, levemente pruriginosas, tensas, en la cara, en el cuello, en el tronco y en las extremidades, asociadas a la presencia de lesiones orales y vulvares. Se le habían administrado múltiples antibióticos sistémicos y esteroides tópicos, sin una mejoría del cuadro. La madre fue enfática respecto a que las lesiones se habían iniciado un día después de la administración de la segunda dosis de CoronaVac. Como único antecedente de importancia tenía un diagnóstico de rasgo de células falciformes, que había sido asintomático hasta el momento. Al examen físico se apreciaba una paciente con un fototipo V, con múltiples ampollas tensas, distribuidas en rosetas, asociadas a costras hemáticas y a máculas hipopigmentadas residuales (fig. 1). En las exploraciones complementarias llamaba la atención una anemia microcítica con anisocitosis. Se realizó una biopsia de piel que mostró la presencia de una ampolla subepidérmica, con un infiltrado inflamatorio rico en neutrófilos y una inmunofluorescencia directa (IFD), que fue negativa para IgG, IgM y C3, pero positiva para IgA con un patrón lineal en la zona de la membrana basal (fig. 2). Por falta de disponibilidad en la institución, no se realizaron inmunofluorescencia indirecta ni otros estudios antigénicos.
¿Cuál es el diagnóstico?
DiagnósticoLas ampollas en piel y mucosas, generalizadas, simétricas, con histología e IFD compatibles con IgA lineal, sumado a 3 criterios de Naranjo, llevaron al diagnóstico de dermatosis IgA lineal postvacunal.
Debido a la anemia microcítica y al rasgo de células falciformes de la paciente, no se administró dapsona. En su lugar se trató con prednisolona a una dosis de 1mg/kg/día/durante 2 semanas, con lo que se obtuvo una resolución completa de las lesiones. Dada la etiología asociada a la vacunación se consideró continuar seguimiento clínico sin inmunosupresor sistémico. Tras 12 meses la paciente permanece asintomática.
ComentariosLa dermatosis IgA lineal es una enfermedad ampollosa autoinmune rara, que se presenta en la piel de niños y adultos con unas ampollas tensas, y puede también tener compromiso mucoso. La mayoría de los casos son de una etiología idiopática, pero se ha relacionado también con medicamentos, vacunas, neoplasias y enfermedades autoinmunes1. En la población pediátrica se han descrito casos asociados a la vacunación contra el sarampión-rubéola-paperas y contra el virus del papiloma humano2. Las manifestaciones clínicas de la dermatosis IgA lineal inducida por vacunas, pueden ser iguales a la idiopática, presentar mayor compromiso mucoso o recordar lesiones de eritema multiforme o del síndrome de Stevens-Johnson. En cuanto a la histopatología y la IFD, no existen diferencias importantes según la etiología, por lo que una historia clínica completa establece la diferencia en el diagnóstico1.
El mecanismo fisiopatológico de la dermatosis IgA lineal tras la vacunación aún no está dilucidado. Una de las teorías propone la existencia de mimetismo molecular, donde se genera activación del sistema inmune mediado por antígenos de la vacuna que inducen auto anticuerpos específicos. Además, se propone que las vacunas podrían estimular la producción de interferón e interleucinas que aumentan la síntesis de anticuerpos IgA. A diferencia de las 2 teorías mencionadas, también se plantea que la vacunación podría aumentar la producción autoanticuerpos en los pacientes con unos niveles subclínicos previos, explicando enfermedades de rápida presentación, como el caso de la paciente3.
Hasta la fecha, se han publicado 4 casos de dermatosis IgA lineal por vacunación contra SARS-CoV-2, todos en mayores de 60 años, 2 de los pacientes fueron vacunados con Moderna, uno con Pfizer y uno con AstraZeneca4–6. Nuestro caso representa el único caso descrito en un paciente pediátrico y vacunado con CoronaVac. La distinción entre una dermatosis IgA lineal idiopática y una asociada a medicamentos o vacunas, radica en que la primera suele requerir inmunosupresores sistémicos por periodos prolongados y la segunda suele mejorar con la suspensión del medicamento y periodos cortos de inmunosupresores tópicos o sistémicos1. En nuestra paciente, que vive en área rural dispersa, con un antecedente de rasgo falciforme, el diagnóstico de una dermatosis IgA lineal tras la vacunación, condicionó el uso de inmunosupresores sistémicos por periodos cortos, evitando exponerla a los riesgos de una terapia sistémica prolongada.