Introducción
La paniculitis lúpica o lupus profundo consiste en la afectación inflamatoria de la dermis profunda y el tejido celular subcutáneo, pudiendo aparecer tanto de forma aislada como acompañando o precediendo a manifestaciones de lupus eritematoso sistémico o discoide1.
Clínicamente se caracteriza por nódulos y placas subcutáneos firmes, con frecuencia adheridos a la piel suprayacente, que, tras un curso crónico, curan con atrofia y cicatriz residual. Las localizaciones típicas son la frente, las mejillas, la zona proximal de las extremidades y las nalgas1,2, aunque ocasionalmente se han descrito casos con afectación de la órbita3-5 o de las glándulas salivares.6,7 En estas localizaciones atípicas es donde suelen plantearse problemas de diagnóstico diferencial, sobre todo cuando no se asocian a manifestaciones de lupus eritematoso sistémico o discoide.
Presentamos el caso de un paciente con afectación parotídea así como del párpado y de la grasa extraconal del ojo derecho.
Caso clínico
El paciente, un varón de 63 años, fue remitido a nuestra consulta por edema y eritema del párpado superior del ojo derecho de tres años de evolución. Los únicos antecedentes destacables eran xerostomía y xeroftalmia desde hacía cuatro años.
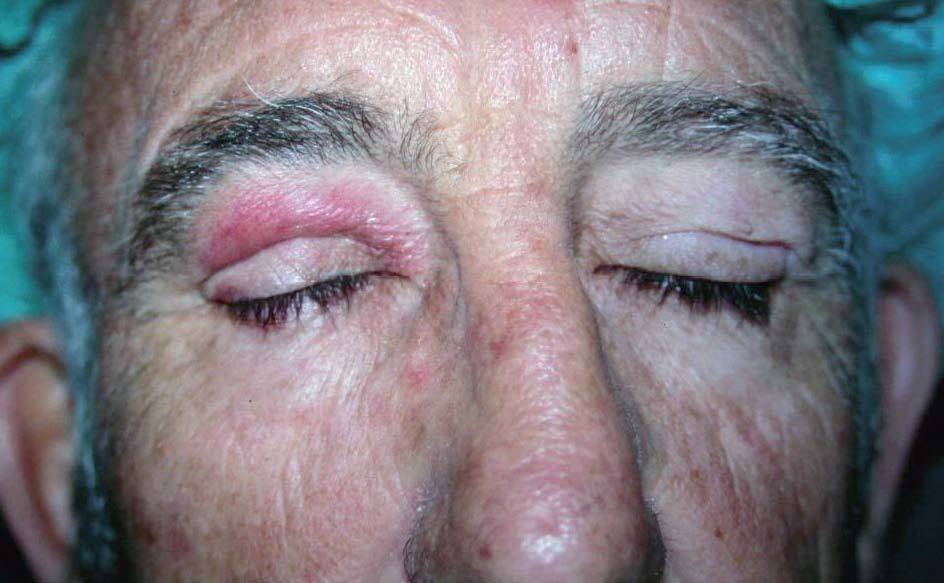
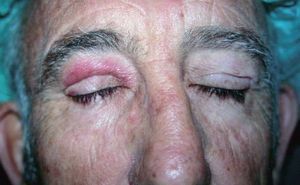
A la exploración el paciente presentaba un edema en el párpado superior del ojo derecho, de consistencia laxa a la palpación y con una coloración eritemato-violácea de la piel afectada (fig. 1). Esta lesión era asintomática, persistente y no se acompañaba de desplazamiento del globo ocular ni alteración de otras estructuras.
Figura 1. Edema y eritema persistente en el párpado superior del ojo derecho.
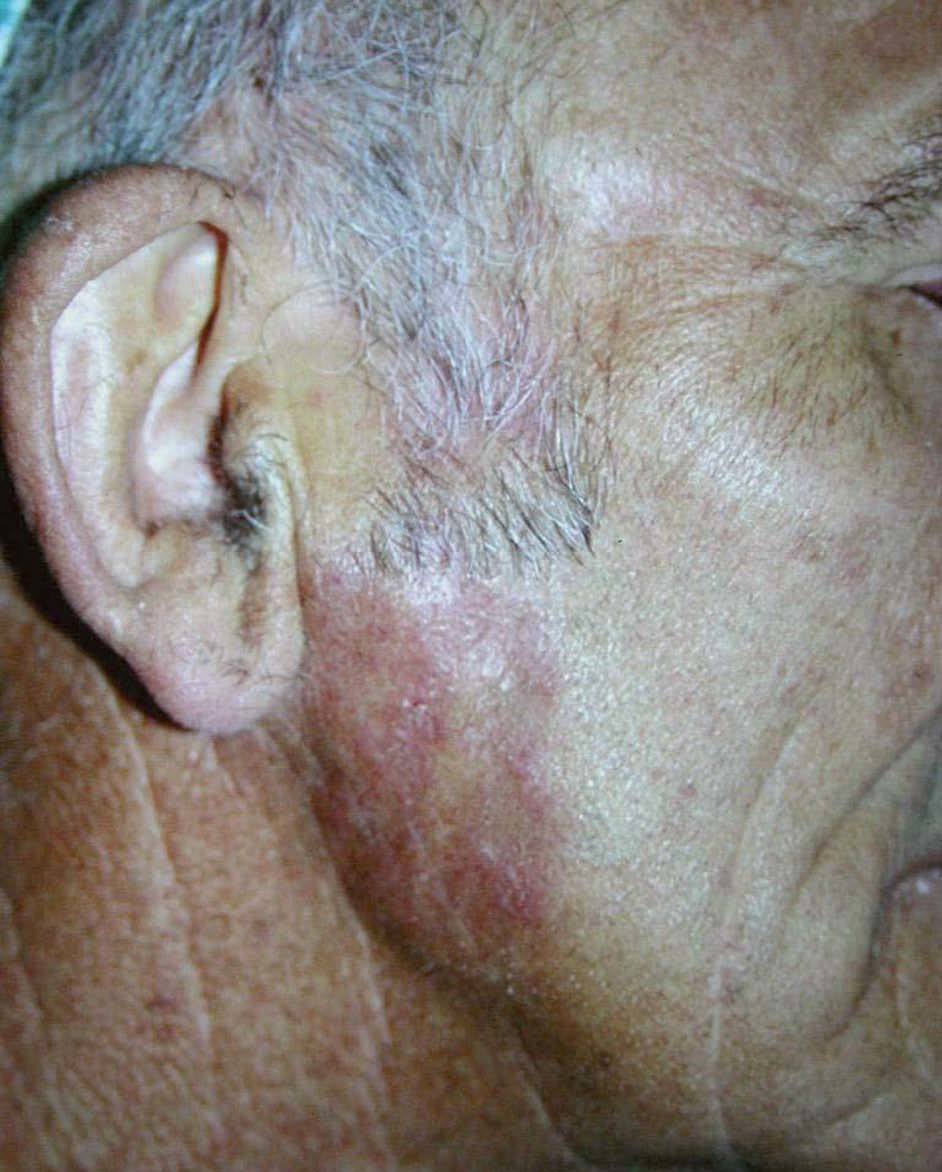
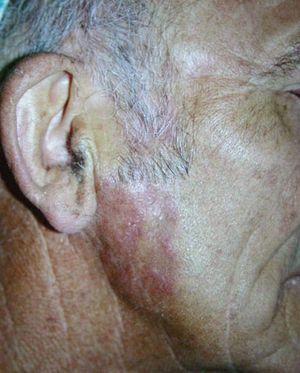
En la región mandibular derecha existía una placa eritematosa, con zonas de aspecto cicatricial e infiltrada a la palpación, de seis años de evolución (fig. 2). El paciente refería haber tenido afectación del párpado superior del ojo izquierdo, que se había resuelto de forma espontánea.
Figura 2. Placa indurada con aspecto atrófico en región mandibular derecha.
El resto de la exploración física fue normal y el paciente no presentaba otros síntomas.
La lesión de la región mandibular derecha ya había sido estudiada por los servicios de Reumatología y Otorrinolaringología mediante punción aspiración con aguja fina, resonancia y sialografía, con diagnóstico de parotiditis crónica.
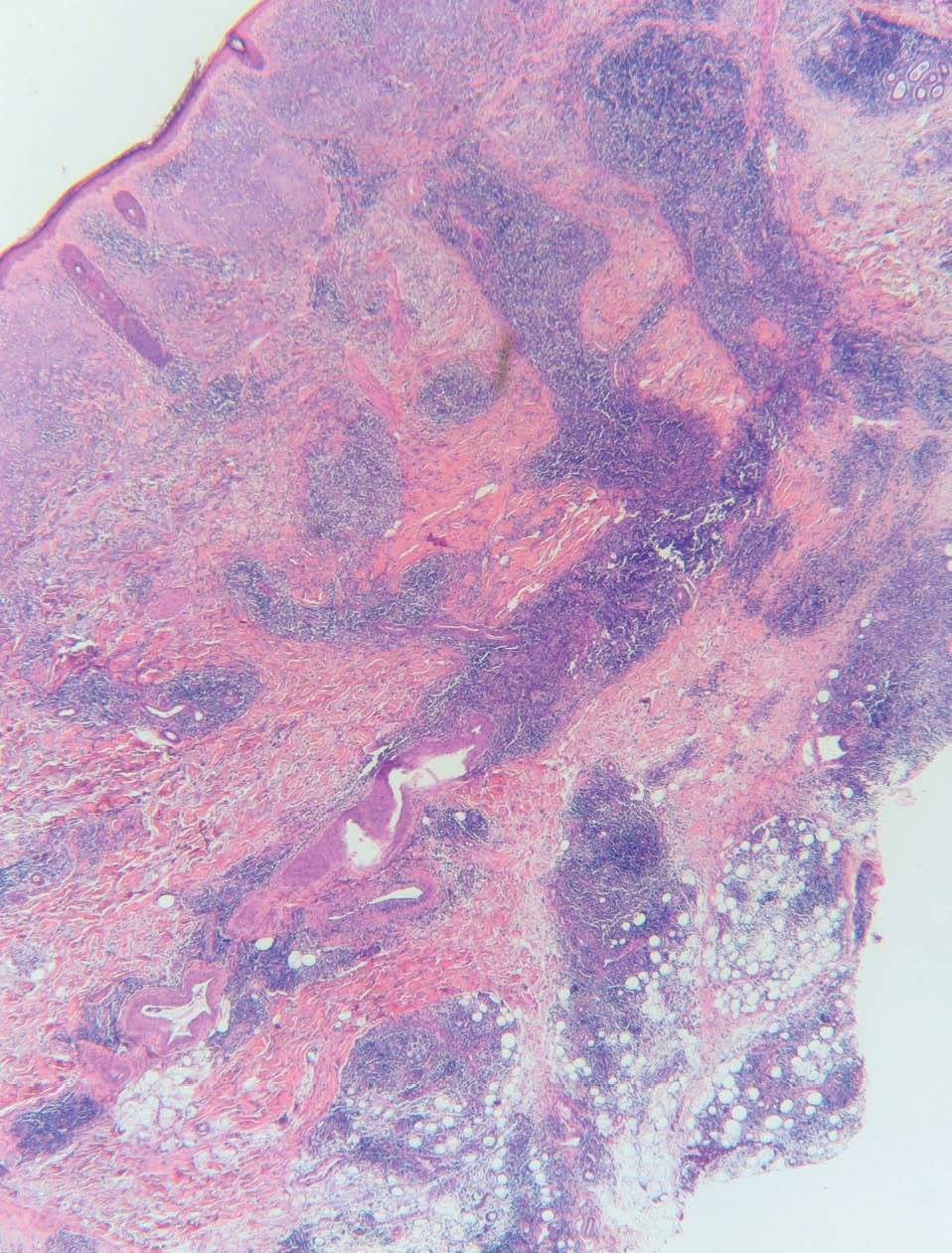
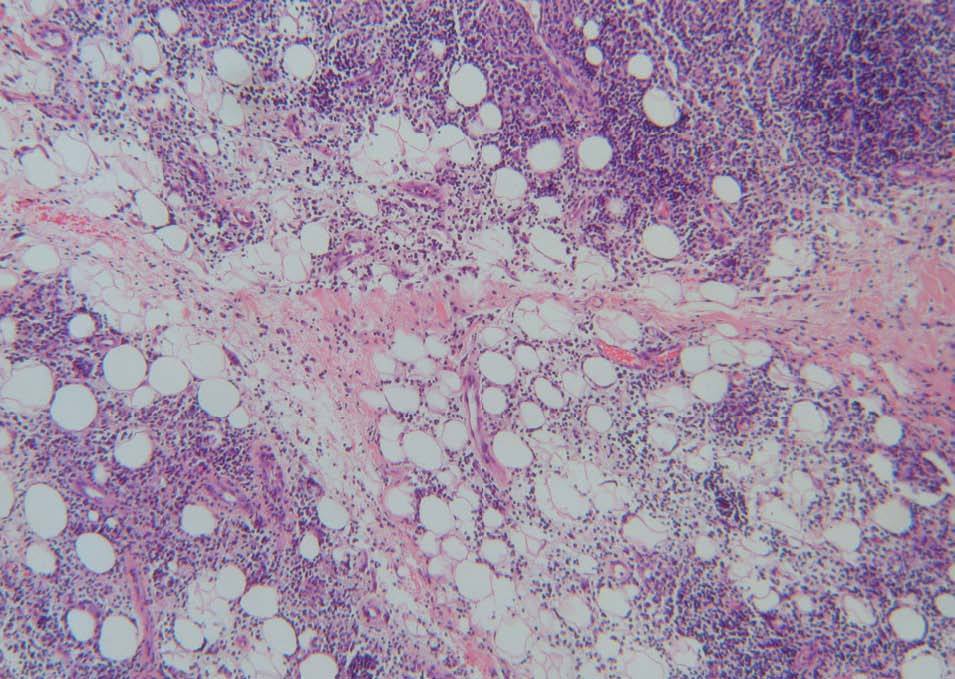
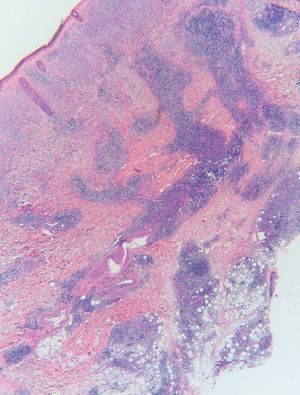
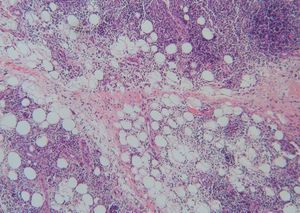
Realizamos biopsias cutáneas tanto del párpado superior derecho como de la placa infiltrada de la mandíbula, siendo superponibles los hallazgos histológicos. Las biopsias mostraron una densa infiltración de predominio linfoide en la dermis reticular profunda que se extendía al tejido celular subcutáneo, con una discreta distribución nodular perianexial (fig. 3). Los linfocitos no presentaban alteraciones morfológicas y estaban acompañados por histiocitos xantomizados. En el tejido celular subcutáneo, el infiltrado se disponía en los lóbulos y en los septos, con presencia de necrosis hialina de la grasa (fig. 4). La epidermis aparecía respetada. En el estudio inmunohistoquímico se observó que la celularidad linfoide estaba formada por linfocitos B y T, con presencia de algún centro germinal. La inmunofluorescencia directa fue negativa.
Figura 3. Infiltrado de predominio linfoide en la dermis reticular profunda que se extiende al tejido celular subcutáneo con una distribución nodular perianexial. La epidermis está respetada. (Hematoxilina-eosina, x2,5.)
Figura 4. En el tejido celular subcutáneo el infiltrado lifocitario se dispone en los lóbulos y septos, con presencia de necrosis hialina de la grasa. (Hematoxilina-eosina, x20.)
Estos hallazgos eran compatibles con el diagnóstico de lupus profundo.
En las analíticas solicitadas los anticuerpos antinucleares (ANA) eran positivos con patrón moteado T = 1/80, así como los anticuerpos contra ribonucleoproteína (anti-RNP).
En la resonancia maxilofacial y de órbitas realizada aparecía un engrosamiento del párpado y de la grasa extraconal de la vertiente superoexterna de la órbita derecha sin desplazamiento del globo ocular. Ambas parótidas presentaban hipercaptación heterogénea sin aumento de tamaño. Estas alteraciones se informaron como compatibles con infiltración lúpica.
Durante el seguimiento, el paciente fue sometido a un trasplante de córnea y se le administraron corticoides orales para evitar el rechazo, con lo que experimentó resolución de las lesiones cutáneas y mejoría de la xerostomía. En los controles sucesivos sólo se objetivó persistencia de la placa atrófica en la zona mandibular derecha. El edema y el eritema palpebral se resolvieron por completo. Las resonancias magnéticas nucleares de control confirmaron la desaparición de la infiltración orbitaria, persistiendo discretos cambios inflamatorios en ambas parótidas.
Discusión
Los hallazgos clínicos de esta forma de lupus fueron descritos por primera vez en 1883 por Kaposi8, aunque fue en 1940 cuando Irgang introdujo el termino de lupus profundo o paniculitis lúpica9.
La paniculitis lúpica es una forma de afectación poco frecuente del lupus caracterizada por la afectación de dermis profunda y tejido celular subcutáneo. Suele afectar a mujeres de edad media, aunque existen casos publicados de pacientes pediátricos10. Puede aparecer de forma aislada o junto con manifestaciones de lupus discoide o sistémico1. Aproximadamente un 2-7 % de los pacientes con lupus sistémico desarrollan una paniculitis lúpica7. En general se ha visto que los pacientes con lesiones de lupus eritematoso profundo suelen tener un curso crónico pero benigno, aunque en ocasiones desarrollen manifestaciones sistémicas y alteraciones analíticas2,11.
Desde el punto de vista clínico encontramos placas y nódulos subcutáneos indurados que, aunque inicialmente suelen ser móviles1, se adhieren a planos profundos. Son lesiones persistentes, sin tendencia a la ulceración, aunque a veces puede ocurrir y entonces son dolorosas.
La piel suprayacente puede estar intacta o mostrar lesiones de lupus eritematoso discoide en un 20-70 % de los casos6,12. Nuestro paciente presentaba únicamente eritema sobre el párpado mientras que la piel del área mandibular derecha mostraba eritema y zonas de piel atrófica adheridas a planos profundos, pero en ningún momento se detectaron hallazgos compatibles con lupus eritematoso discoide crónico.
Las localizaciones habituales son las mejillas, la zona proximal de las extremidades y las nalgas1,2, pero también se ha descrito afectación del pecho (lupus-mastitis)13, de los párpados en forma de edema unilateral persistente14,15, de la órbita ocular debutando con proptosis3,4 y de las glándulas salivares6,15. El problema principal en estos casos atípicos es la confusión con procesos neoplásicos y enfermedades del tejido conectivo fundamentalmente. De hecho, los escasos casos descritos de afectación periocular y parotídea se recogen sobre todo en la literatura oftalmológica y otorrinolaringológica, respectivamente. Los diagnósticos diferenciales planteados en el caso de nuestro paciente fueron: infiltración cutánea por neoplasia, sarcoidosis, linfoma, dermatomiositis paraneoplásica y lupus eritematoso.
Nuestro paciente no ha cumplido criterios de lupus eritematoso sistémico en ningún momento del seguimiento y la afectación parotídea era asimétrica y sin aumento del tamaño. Únicamente ha presentado clínica de xerostomía y xeroftalmia y, en cuanto a alteraciones analíticas, el único hallazgo ha sido positividad para ANA y anti-RNP.
Otro diagnóstico diferencial que hay que tener en cuenta es el de linfoma T paniculitis, cuya clínica e histología pueden ser en ocasiones muy similares16.
En la histología se observa una paniculitis linfocítica lobulillar con necrosis hialina de la grasa y presencia de folículos linfoides junto a los septos, a veces con centros germinales11,16. En las lesiones antiguas pueden existir depósitos de calcio. En más de la mitad de los casos pueden verse cambios típicos del lupus eritematoso en dermis y epidermis, con atrofia epidérmica, degeneración vacuolar de la membrana basal e infiltrados linfocitarios perivasculares y perianexiales. Estos hallazgos son más frecuentes cuando las lesiones se asocian a lupus discoide11,17. En nuestro paciente la epidermis estaba respetada, no mostraba alteraciones de la epidermis, ni depósitos de mucina ni degeneración de la capa basal.
En cuanto a los hallazgos de laboratorio, hasta un 70 % de los pacientes presenta ANA positivo, como ocurría en nuestro caso. Se han descrito casos de lupus profundo asociado a déficit congénito de C2 y C418. Por supuesto, si el paciente asocia un lupus sistémico encontraremos las alteraciones analíticas habituales.
El tratamiento de elección consta de antimaláricos como la hidroxicloroquina a dosis de 200 a 400 mg/día, con lo que se obtiene respuesta clínica a las 6-8 semanas1. También se pueden utilizar los corticoides orales y la dapsona19. Nuestro paciente mejoró rápidamente con los corticoides orales administrados para prevenir el rechazo de su trasplante de córnea.
Ante un paciente con edema palpebral persistente, proptosis ocular o afectación de las glándulas salivares, uno de los posibles diagnósticos diferenciales que hay que considerar es el de paniculitis lúpica.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
Gemma Pérez Pastor.
Maestro Valls, 48, p. 24. 46022 Valencia. España.
gemma@aedv.es
Aceptado el 4 de diciembre de 2006.