La dermatitis anular liquenoide de la infancia es una entidad de etiología desconocida que forma parte del grupo de las dermatosis liquenoides. Afecta sobre todo a niños y adolescentes, mostrando unas características clinicopatológicas definidas que permiten su diagnóstico. Presentamos 2 nuevos casos de dermatitis liquenoide anular de la infancia en 2 niñas de 4 y 2 años y medio, respectivamente, que presentan las características clínicas clásicas de esta entidad. A diferencia del resto de casos publicados el examen histopatológico mostró un infiltrado inflamatorio liquenoide situado principalmente en el techo de las papilas dérmicas, y no en la punta de las crestas epidérmicas. En ambos casos las lesiones regresaron espontáneamente sin necesidad de tratamiento.
Annular lichenoid dermatitis of youth is a lichenoid dermatosis of unknown etiology. It mostly affects children and adolescents and has well-defined clinical and histological characteristics that permit a diagnosis. We present 2 new cases of annular lichenoid dermatitis of youth with classical clinical features in 2 girls, aged 2 and 4 years. The histologic findings, however, differed from those reported in the literature in that the lichenoid inflammatory infiltrate was located primarily at the top of the dermal papillae and not at the tips of the rete ridges. In both cases, the lesions regressed spontaneously without treatment.
La dermatitis anular liquenoide de la infancia (DLAI) es una entidad clinicopatológica infrecuente de etiopatogenia desconocida. Se caracteriza clínicamente por lesiones eritematosas anulares con centro blanquecino localizadas en el tronco e histológicamente por un infiltrado liquenoide con queratinocitos necróticos habitualmente en la punta de las crestas epidérmicas. Presentamos 2 nuevos casos de esta entidad y realizamos una revisión de los publicados hasta el momento.
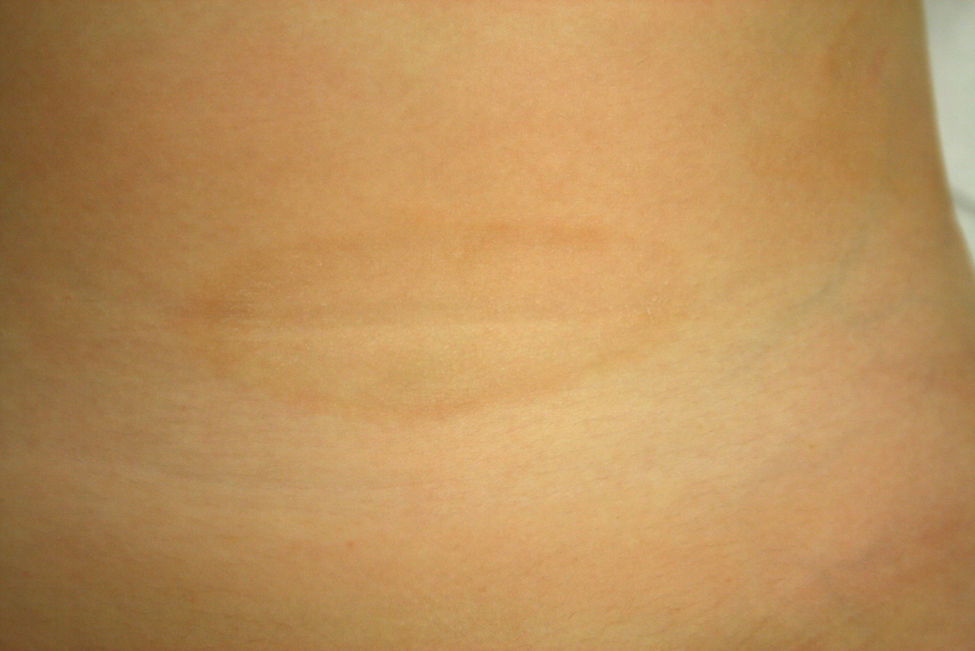
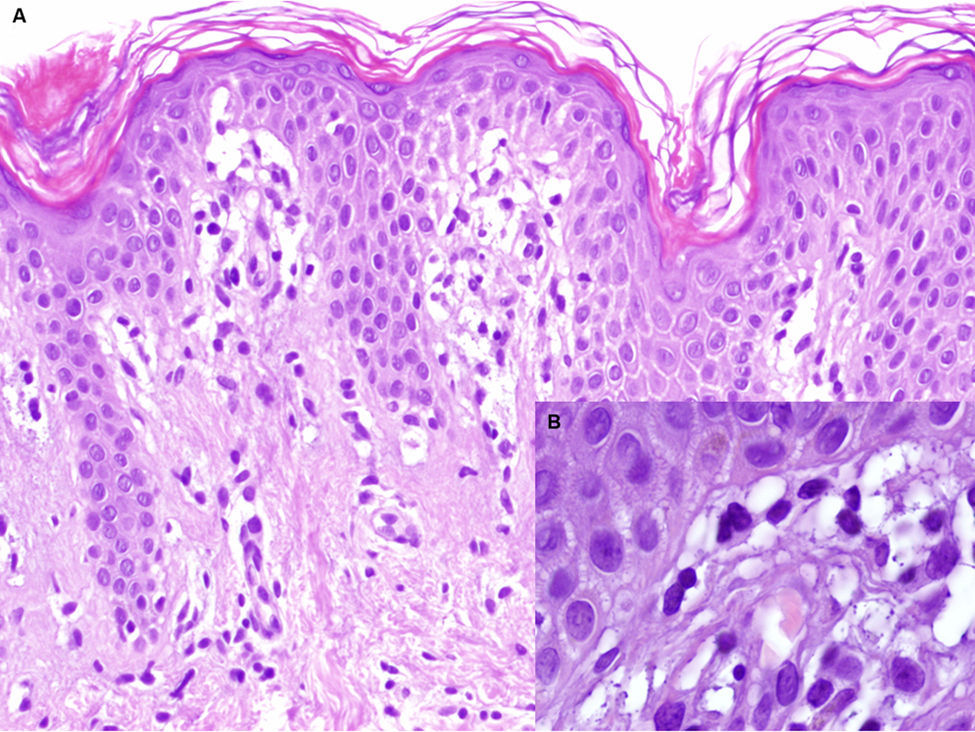
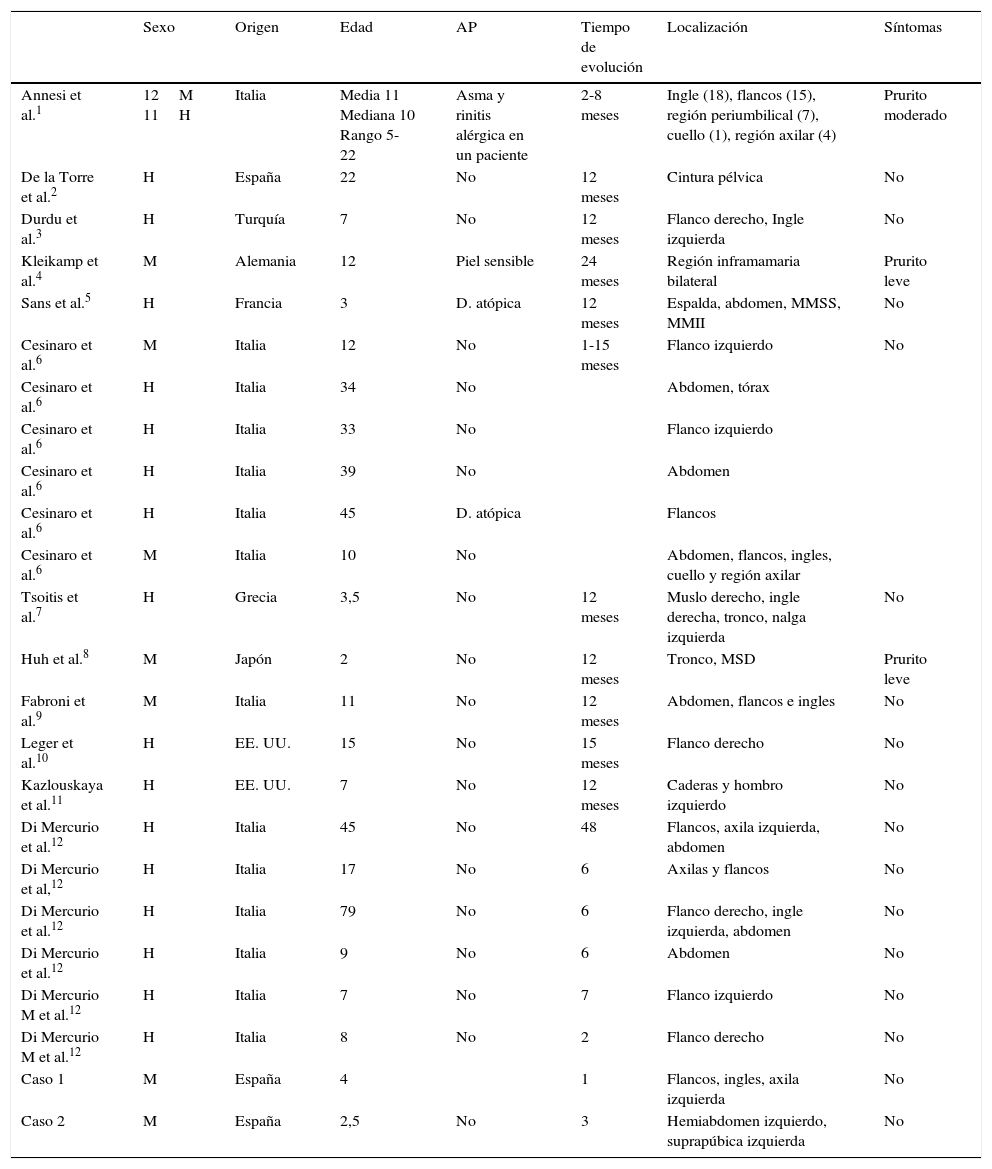
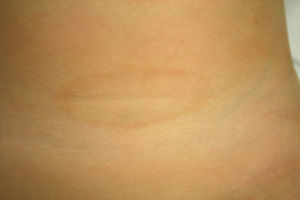
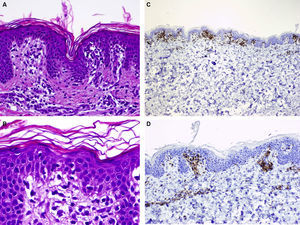
Caso 1Niña sana de 4 años, que desde hacía un mes presentaba lesiones asintomáticas localizadas bilateralmente en flancos e ingles y en la axila izquierda. En la exploración física se observaron placas anulares bien delimitadas con borde eritematoso ligeramente palpable y centro hipopigmentado (fig. 1). Se realizó una biopsia del borde de una lesión, observándose crestas epidérmicas alargadas y cuadrangulares, vacuolización de la capa basal, así como un infiltrado inflamatorio linfocitario de tipo liquenoide, localizado principalmente en el techo de las papilas dérmicas (fig. 2A y B). El estudio inmunohistoquímico mostró predominio de linfocitos CD3+ y CD4+. No se realizó ninguna otra prueba complementaria y se indicaron emolientes. Tras 5 meses las lesiones regresaron espontáneamente, sin presentar recidivas tras 2 años de seguimiento.
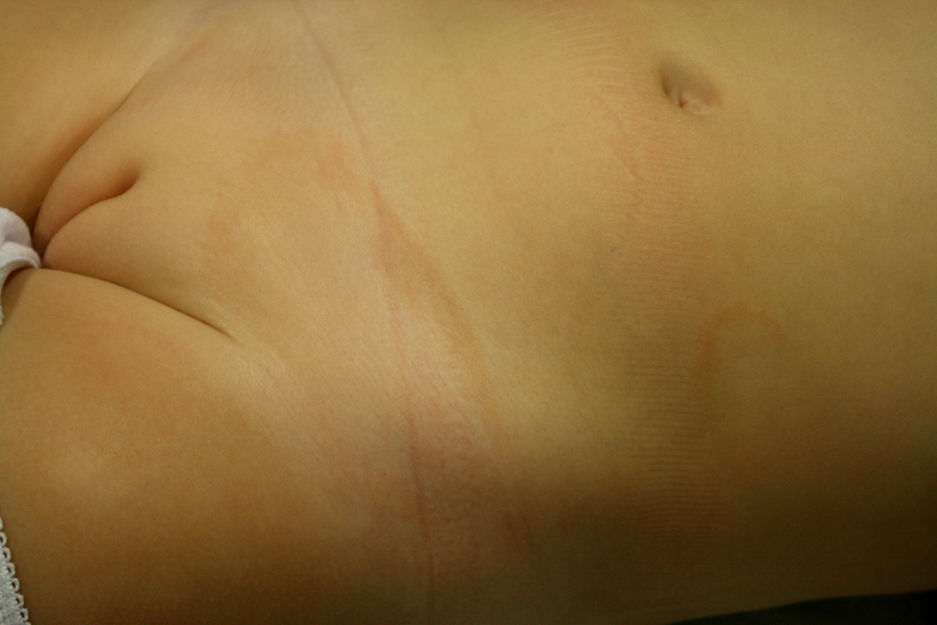
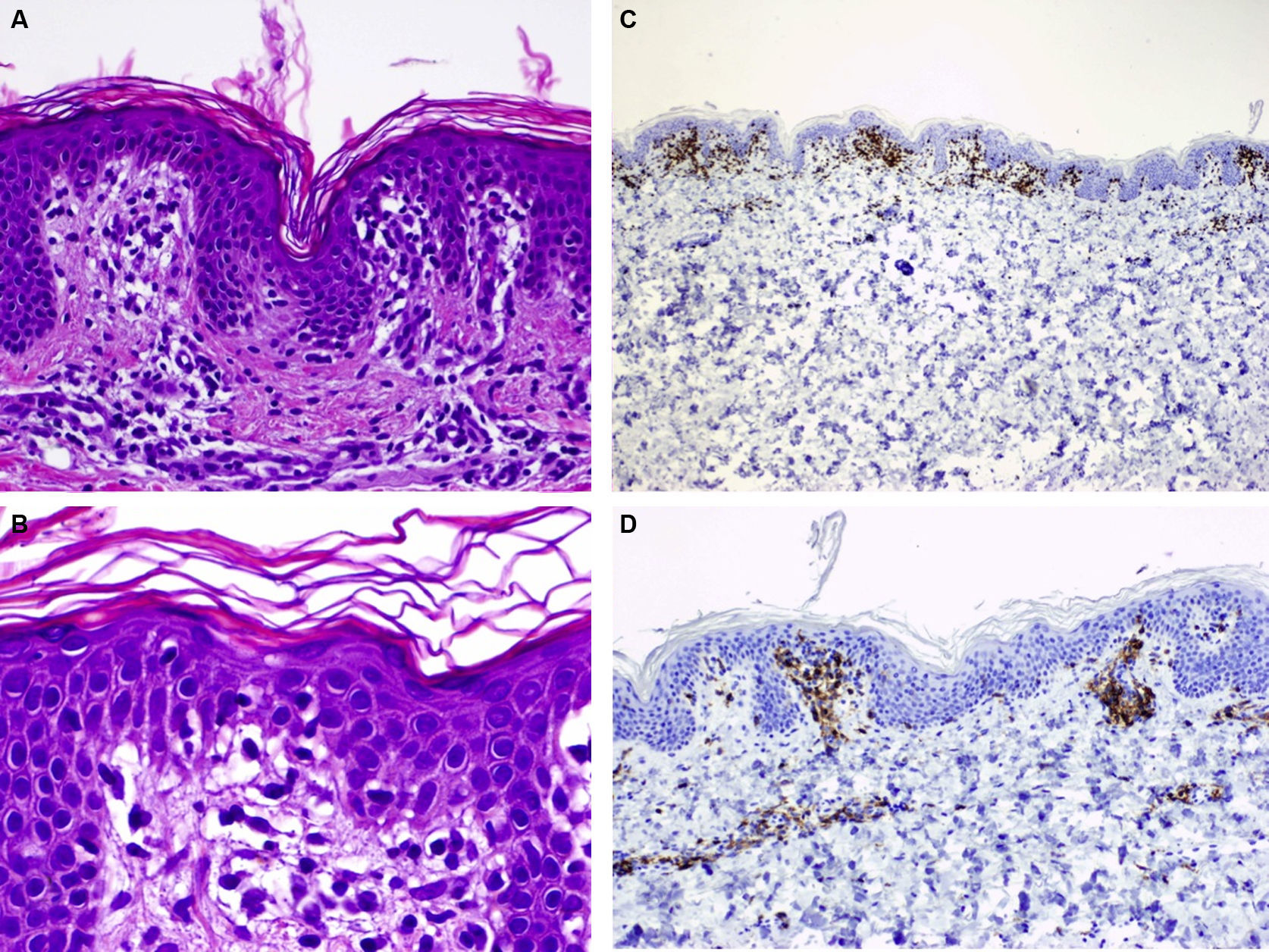
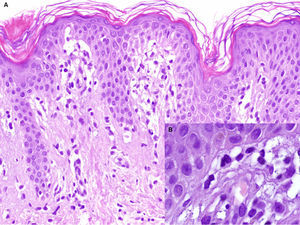
Niña sana de 2 años y medio que, desde hacía 3 meses, presentaba lesiones asintomáticas en hemiabdomen izquierdo y región suprapúbica, en forma de placas anulares de 6 y 1,5cm de tamaño respectivamente, con borde eritematoso ligeramente palpable y centro hipopigmentado (fig. 3). El estudio histopatológico del borde de una de lesión mostró una hiperqueratosis en cestillo, edema en la dermis papilar y un infiltrado inflamatorio linfocitario de tipo liquenoide, localizado principalmente en el techo de las papilas dérmicas (fig. 4A y B). El estudio inmunohistoquímico mostró predominio de linfocitos CD3 y CD4+ (fig. 4C y D). Las lesiones regresaron sin tratamiento a los 7 meses y, tras 3 años de seguimiento, no ha presentado recidivas.
A. H-E×100. Biopsia del borde de una de las lesiones que muestra hiperqueratosis en cestillo, edema en la dermis papilar y un infiltrado inflamatorio linfocitario de tipo liquenoide, localizado principalmente en el techo de las papilas dérmicas. B. H-E×200. A mayor aumento vemos el edema en la dermis papilar y la localización de los linfocitos en las papilas dérmicas. C. El estudio inmunohistoquímico demuestra un infiltrado formado por linfocitos CD3 positivos (×40). D. Linfocitos CD4 positivos (×100).
La DLAI forma parte del amplio grupo de las dermatosis liquenoides. Descrita inicialmente en 20031, hasta el momento han sido publicados 46 casos (tabla 1)1–12. Se trata de una entidad probablemente infradiagnosticada, dada su similitud clínica e histopatológica con otras dermatosis, sobre todo con la micosis fungoide (MF), lo que puede llevar a un diagnóstico y manejo erróneos.
Datos clínicos y epidemiológicos de los casos publicados de DLAI
| Sexo | Origen | Edad | AP | Tiempo de evolución | Localización | Síntomas | |
|---|---|---|---|---|---|---|---|
| Annesi et al.1 | 12M 11H | Italia | Media 11 Mediana 10 Rango 5-22 | Asma y rinitis alérgica en un paciente | 2-8 meses | Ingle (18), flancos (15), región periumbilical (7), cuello (1), región axilar (4) | Prurito moderado |
| De la Torre et al.2 | H | España | 22 | No | 12 meses | Cintura pélvica | No |
| Durdu et al.3 | H | Turquía | 7 | No | 12 meses | Flanco derecho, Ingle izquierda | No |
| Kleikamp et al.4 | M | Alemania | 12 | Piel sensible | 24 meses | Región inframamaria bilateral | Prurito leve |
| Sans et al.5 | H | Francia | 3 | D. atópica | 12 meses | Espalda, abdomen, MMSS, MMII | No |
| Cesinaro et al.6 | M | Italia | 12 | No | 1-15 meses | Flanco izquierdo | No |
| Cesinaro et al.6 | H | Italia | 34 | No | Abdomen, tórax | ||
| Cesinaro et al.6 | H | Italia | 33 | No | Flanco izquierdo | ||
| Cesinaro et al.6 | H | Italia | 39 | No | Abdomen | ||
| Cesinaro et al.6 | H | Italia | 45 | D. atópica | Flancos | ||
| Cesinaro et al.6 | M | Italia | 10 | No | Abdomen, flancos, ingles, cuello y región axilar | ||
| Tsoitis et al.7 | H | Grecia | 3,5 | No | 12 meses | Muslo derecho, ingle derecha, tronco, nalga izquierda | No |
| Huh et al.8 | M | Japón | 2 | No | 12 meses | Tronco, MSD | Prurito leve |
| Fabroni et al.9 | M | Italia | 11 | No | 12 meses | Abdomen, flancos e ingles | No |
| Leger et al.10 | H | EE. UU. | 15 | No | 15 meses | Flanco derecho | No |
| Kazlouskaya et al.11 | H | EE. UU. | 7 | No | 12 meses | Caderas y hombro izquierdo | No |
| Di Mercurio et al.12 | H | Italia | 45 | No | 48 | Flancos, axila izquierda, abdomen | No |
| Di Mercurio et al,12 | H | Italia | 17 | No | 6 | Axilas y flancos | No |
| Di Mercurio et al.12 | H | Italia | 79 | No | 6 | Flanco derecho, ingle izquierda, abdomen | No |
| Di Mercurio et al.12 | H | Italia | 9 | No | 6 | Abdomen | No |
| Di Mercurio M et al.12 | H | Italia | 7 | No | 7 | Flanco izquierdo | No |
| Di Mercurio M et al.12 | H | Italia | 8 | No | 2 | Flanco derecho | No |
| Caso 1 | M | España | 4 | 1 | Flancos, ingles, axila izquierda | No | |
| Caso 2 | M | España | 2,5 | No | 3 | Hemiabdomen izquierdo, suprapúbica izquierda | No |
| Serología Borrelia | Biopsia | Reordenamiento | Tratamiento | Remisión | Recurrencia | |
|---|---|---|---|---|---|---|
| Annesi et al.1 | Negativas (23) | Infiltrado liquenoide CD4+, crestas epidérmicas alargadas, vacuolización de la basal, queratinocitos necróticos en punta de crestas epidérmicas | Policlonal (15 pacientes) | 1) CC tópicos (17); 2) PRD vo 1mg/kg/d 4 semanas (1); 3) UVA-1 (60J/cm2) (1); 4) PUVA (1); 5) helioterapia (3); 6) otros: eosina 2%, AB tópicos y orales | 1) Parcial o completa; 2) remisión completa; 3) remisión completa; 4) remisión completa; 5) remisión parcial; 6) sin respuesta | Curso crónico en todos los pacientes. Recurrencias múltiples |
| De la Torre et al.2 | Negativa | Infiltrado liquenoide T CD4+ Apoptosis en punta de crestas epidérmicas | Policlonal | CC tópicos | Parcial | Sí |
| Durdu et al.3 | Infiltrado liquenoide CD4+, infiltrado linfocitario perivascular en dermis papilar vacuolización basal, queratinocitos apoptóticos y exocitosis epidérmica | CC tópicos | Parcial | Sí | ||
| Kleikamp et al.4 | Negativa | Infiltrado liquenoide CD4+, queratinocitos apoptóticos en punta de crestas | Policlonal | Tacrolimus 0,03% | Completa | No |
| Sans et al.5 | Infiltrado linfocitario CD4+ dermis papilar Queratinocitos necróticos en la punta de crestas epidérmicas | CC tópicos | No | Aumento del n.° de lesiones | ||
| Cesinaro et al.6 | Infiltrado liquenoide CD8+, cúmulo linfocitario en punta de crestas epidérmicas vacuolización de la basal, crestas epidérmicas alargadas y cuadrangulares | Policlonal | No | Regresión espontánea | ||
| Cesinaro et al.6 | CC tópicos | No | Regresión espontánea | |||
| Cesinaro et al.6 | CC tópicos | No | Regresión espontánea | |||
| Cesinaro et al.6 | No | |||||
| Cesinaro et al.6 | Tacrolimus tópico | No | Regresión espontánea | |||
| Cesinaro et al.6 | No | |||||
| Tsoitis et al.7 | Negativa | Infiltrado liquenoide CD4+ en dermis papilar con alguna CGMN, vacuolización basal, edema y cuerpos coloides en dermis papilar | No | Regresión espontánea de alguna lesión | ||
| Huh et al.8 | Infiltrado liquenoide CD4+, vacuolización basal, crestas epidérmicas alargadas, cuerpos coloides en estrato espinoso y dermis papilar | CC tópicos | Parcial | Persistencia | ||
| Fabroni et al.9 | Infiltrado inflamatorio liquenoide CD8+ afectando unión D-E. Hiperqueratosis leve | Policlonal | CC tópicos | Completa | No | |
| Leger et al.10 | Negativa | Infiltrado liquenoide CD4+ Degeneracion vacuolar basal Crestas epidérmicas cuadrangulares Queratinocitos necróticos en punta de crestas | Policlonal | 1) CC intralesionales y sistémicos; 2) doxiciclina (3 semanas) | 1) Completa; 2) no | Sí |
| Kazlouskaya et al.11 | Infiltrado linfocitario liquenoide CD8+ alterando punta de crestas epidérmicas, queratinocitos apoptóticos, focos epidermotropismo con algún núcleo cerebriforme | Policlonal | CC tópicos | Completa | No | |
| Di Mercurio et al.12 | Negativa | Infiltrado inflamatorio liquenoide CD4+ en dermis papilar, crestas epidérmicas alargadas y cuadrangulares, apoptosis de queratinocitos en punta de crestas epidérmicas | Policlonal | Fototerapia, CC tópicos | Parcial | Sí |
| Di Mercurio et al,12 | Negativa | Policlonal | CC tópicos, tacrolimus 0,1% | Completa | No | |
| Di Mercurio et al.12 | Negativa | Policlonal | CC tópicos | Completa | No | |
| Di Mercurio et al.12 | Negativa | Policlonal | CC tópicos, tacrolimus 0,1% | Completa | No | |
| Di Mercurio M et al.12 | Negativa | Policlonal | CC tópicos | Completa | No | |
| Di Mercurio M et al.12 | Negativa | Policlonal | CC tópicos | Completa | No | |
| Caso 1 | Infiltrado inflamatorio linfocitario liquenoide CD4+, vacuolización de la basal en techos de papilas dérmicas | No | Regresión espontánea | |||
| Caso 2 | Infiltrado inflamatorio liquenoide CD4+ en dermis papilar, hiperqueratosis en cestillo, focos de espongiosis, edema en dermis papilar | No | Regresión espontánea |
CC: corticoides; H: hombre; M: mujer; MMII: miembros inferiores; MMSS: miembros superiores; MSD: miembro superior derecho.
Afecta fundamentalmente a personas jóvenes (media: 14,7 años; mediana: 10,5 años; rango: 2-79), aunque también se ha descrito en adultos, por lo que se ha sugerido modificar la denominación a dermatitis liquenoide anular. Existe un ligero predominio por el sexo masculino (27H/19M), afectando principalmente a personas de raza blanca y origen europeo, sobre todo del área Mediterránea1–7,9,12,aunque existen 2 casos descritos en varones americanos10,11 y otro en una niña japonesa8.
Los pacientes con DLAI no han mostrado antecedentes de interés, salvo 2 casos con dermatitis atópica5,6 y otro con asma y rinitis alérgica1.
Se caracteriza clínicamente por la presencia de una o múltiples máculas eritematosas bien delimitadas que crecen lentamente por la periferia, formando placas anulares de mayor tamaño. Estas placas suelen presentar un borde eritematoso ligeramente sobreelevado y un centro hipopigmentado. Con el tiempo el eritema periférico se hace más tenue, dando lugar a una hiperpigmentación marronácea anular o arciforme. En algún caso pueden observarse pequeñas pápulas liquenoides en la periferia de las lesiones4,11. Estas lesiones se localizan principalmente en el tronco, sobre todo en los flancos y en el abdomen, y con un característico pticotropismo o tendencia a afectar a los pliegues (región inguinal, periumbilical, cervical y axilar). Aunque algún paciente ha presentado prurito leve-moderado1,4,8, las lesiones suelen ser asintomáticas.
Los hallazgos histopatológicos dependen del tiempo de evolución de cada lesión. Las lesiones precoces se caracterizan por un infiltrado linfocitario de tipo liquenoide en la dermis papilar, y por daño vacuolar en la unión dermo-epidérmica. Dicho infiltrado se ha descrito afectando principalmente a la punta de las crestas epidérmicas, y provoca la necrosis de los queratinocitos. Sin embargo, en nuestros casos encontramos que el infiltrado afectaba fundamentalmente al techo de las papilas dérmicas, lo que contrasta con el resto de casos publicados1–12. Las lesiones tardías muestran cúmulos de queratinocitos apoptóticos (cuerpos coloides) que, en ocasiones, se pueden localizar en la dermis papilar7,8. La dermis papilar muestra infiltrados linfocitarios dispersos con presencia de melanófagos. En algún caso se ha descrito fibroplasia en la dermis papilar, que parece relacionarse con la cronicidad de las lesiones11.
El estudio inmunohistoquímico ha mostrado resultados dispares. En la mayoría de los casos, incluidos los aquí presentados, existe un infiltrado compuesto fundamentalmente por linfocitos CD4+/CD45RO+1–5,7,8,10,12. Sin embargo, en algunos casos se ha encontrado un predominio de linfocitos CD8+ y TA1+6,9,11.
El estudio molecular realizado en 27 pacientes mostró un reordenamiento policlonal en todos ellos, lo que contrasta con la proliferación linfoide monoclonal observada en el 52-75% de los casos de MF13. Por tanto, en aquellos casos de diagnóstico incierto estaría indicado determinar el reordenamiento del receptor clonotípico de células T-gamma (TCR), ya que, aunque la ausencia de un reordenamiento monoclonal no descarta una MF, sí que constituye un factor a favor de la DLAI.
La etiopatogenia exacta de la DLAI es desconocida. Los hallazgos inmunohistoquímicos sugieren que puede ser debida a una reacción inmunológica mediada por células T citotóxicas, como ocurre en otras dermatosis liquenoides. La ausencia de signos de infección y la nula respuesta a los antibióticos descartan su relación con el proceso patológico infeccioso. En 33 casos se determinó la serología de Borrelia burgdorferi, siendo negativa en todos ellos. Las serologías de Parvovirus B19, VEB o CMV también fueron negativas4–12. Sans et al. relacionaron la DLAI con la administración de la vacuna de la hepatitis B5; sin embargo, en el resto de casos publicados no se ha encontrado asociación. Tampoco existe relación con fármacos, enfermedad autoinmune o neoplasias. En aquellos casos en los que se han realizado pruebas epicutáneas el resultado ha sido negativo1,2.
El diagnóstico diferencial debe realizarse principalmente con la MF, morfea inflamatoria, vitíligo y eritemas anulares (eritema anular de la infancia y eritema anular centrífugo).
La DLAI puede considerarse como un imitador de la MF. Las lesiones de MF suelen presentar una superficie aterciopelada parcialmente descamativa. Por otra parte, la existencia de bordes eritematosos o marronáceos permite distinguir la DLAI de la forma hipopigmentada de MF descrita en la infancia14. Desde un punto de vista histopatológico, existen una serie de criterios a favor de la DLAI: 1) crestas epidérmicas alargadas y cuadrangulares; 2) ausencia de paraqueratosis; 3) presencia de linfocitos intraepidérmicos y de queratinocitos necróticos en las puntas de las crestas epidérmicas; 4) ausencia de epidermotropismo y de linfocitos atípicos; 5) ausencia de fibrosis en la dermis papilar (presente hasta en el 97% de las lesiones iniciales de MF)1,6,11,15.
La morfea inflamatoria puede manifestarse como placas asintomáticas, ovaladas, con centro blanquecino y bordes rojo-violáceos. Sin embargo, suelen presentar induración, una superficie brillante y atrófica, y no muestran infiltrado liquenoide. Sin embargo, en la forma de superposición entre morfea y liquen escleroso y atrófico, además de esclerosis, podemos encontrar un infiltrado inflamatorio de tipo liquenoide, lo que dificultaría el diagnóstico diferencial11.
Por su parte, en el vitíligo infamatorio también podemos observar un infiltrado liquenoide, pero la epidermis suele ser aplanada en comparación con la epidermis hiperplásica de la DLAI. Además, la existencia de un número normal de melanocitos en las zonas hipopigmentadas, y una rápida y homogénea repigmentación tras el tratamiento tópico, permiten diferenciar la DLAI del vitíligo11.
La DLAI suele presentar un curso crónico con frecuentes recurrencias. Se han descrito casos de resolución espontánea, como los aquí presentados6,7. Los tratamientos empleados han mostrado respuestas muy variables. En algunos casos los corticoides tópicos y el tacrolimus 0,03% tópico alcanzaron una resolución completa sin recurrencias posteriores4,11,12. Sin embargo, en otros casos únicamente consiguieron respuestas variables con recurrencias tras su suspensión. Otros tratamientos empleados han sido la fototerapia (UVA), fotoquimioterapia (PUVA), antibióticos sistémicos (doxiciclina10, macrólidos, cefalosporina), antibióticos tópicos (gentamicina, mupirocina) o eosina 2%1,12.
ConclusiónLa DLAI es una dermatosis liquenoide propia de edades tempranas de la vida, y con unas características clinicopatológicas bien definidas que permiten su diagnóstico. Pese a tratarse de una entidad con excelente pronóstico, su similitud clínica e histopatológica con la MF debe llevarnos a realizar un seguimiento periódico de estos pacientes.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.