Introducción
Los virus del papiloma humano (VPH) son virus ADN que pertenecen a la familia Papovaviridae y de los que se han aislado más de 95 genotipos distintos en seres humanos. Los VPH se podrían clasificar fundamentalmente en tres grupos1,2:
1.VPH cutáneos (VPH-cut). Este grupo incluye, entre otros muchos, los subtipos de VPH 1, 2, 3, 4, 7, 10, 26 a 29, 41, 49, 57, 60, 63, 65, 75 a 77...
2.VPH mucosos (VPH-muc). Están clasificados a su vez según su capacidad oncogénica en VPH de alto riesgo (subtipos 16 y 18), riesgo intermedio (subtipos 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68, 73, 82, 83), y bajo riesgo de malignidad (subtipos 6, 11, 26, 30, 32, 40, 42 a 44, 53 a 55, 62, 66, 70, 72, 81).
3.VPH asociados a la epidermodisplasia verruciforme (VPH-EV). Sobre todo los subtipos de VPH 5, 8, 9, 10, 12, 14, 15, 17, 19 a 25, 36 a 38, 47, 50... En este grupo también suelen incluirse determinados VPH-cut muy frecuentes en la EV como los subtipos 3 y 10. Se han descrito nuevos VPH-EV, con lo que esta lista de VPH-EV es cada vez más amplia3,4.
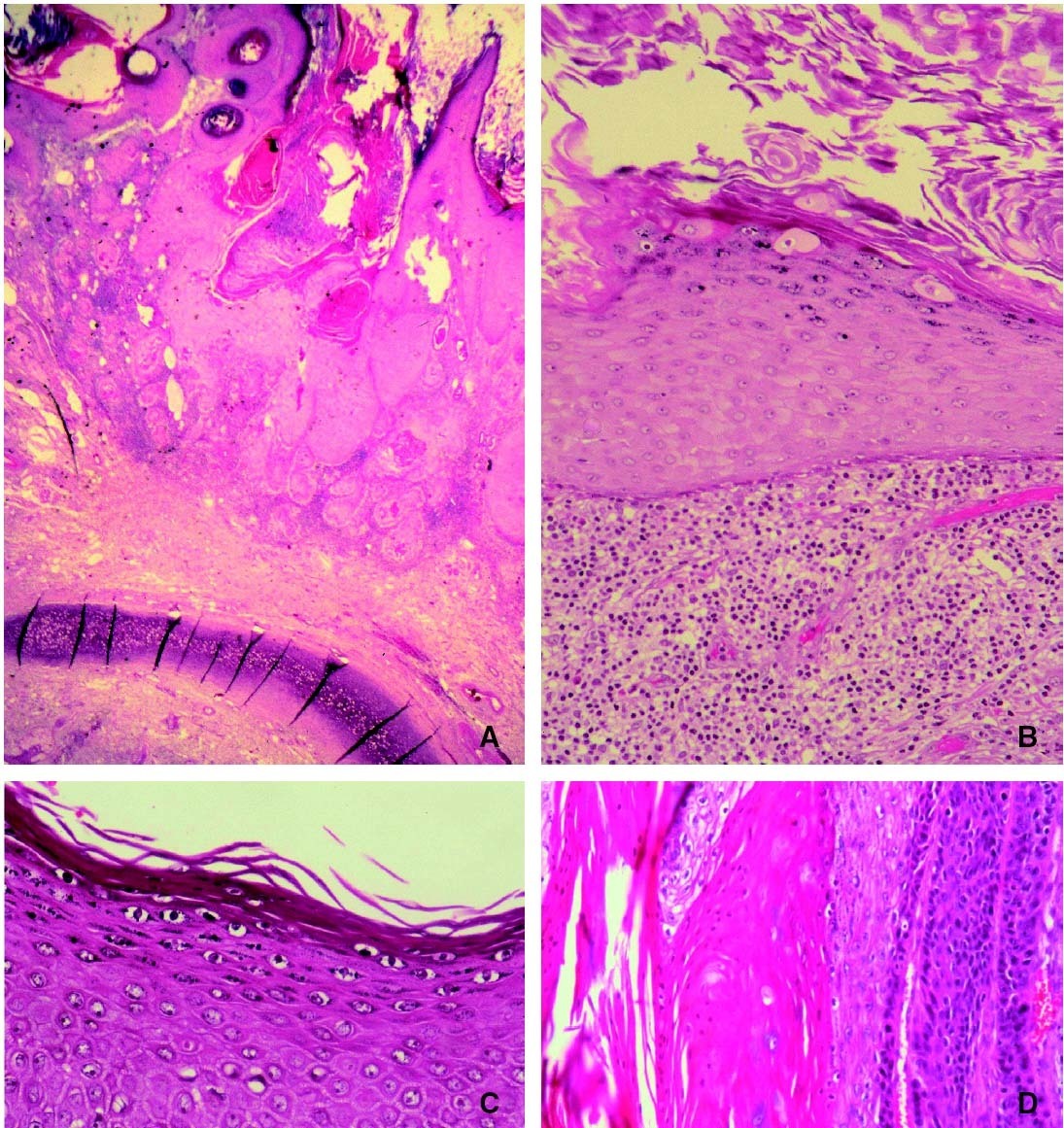
Algunos estudios correlacionan los signos histológicos atribuibles a los efectos citopáticos del VPH con los distintos subtipos de VPH (detectados mediante reacción en cadena de polimerasa [PCR]), con lo cual sería posible establecer el subtipo de VPH de cada lesión según los signos histológicos indirectos que observemos, al menos de una forma aproximada5-8. Algunos de estos signos histológicos atribuibles a la infección por el VPH serían los siguientes: los granos de queratohialina son más numerosos y grandes, de distintas formas y tamaños y se pueden ver no sólo en el citoplasma sino también en el núcleo, coilocitos, papilomatosis; en ocasiones se observa seudoparaqueratosis (núcleos redondeados en vez de aplanados en la capa córnea), células como las que se ven en la epidermodisplasia verruciforme (grandes, globulosas y con microgránulos citoplasmáticos, células EV), entre otros9,10 (fig. 1).
Figura 1. (A) Lesión tipo verruga vulgar en superficie y carcinoma espinocelular subyacente. H/E ×16. (B) Células tipo epidermodisplasia verruciforme (células EV) en capa granulosa de la epidermis. H/E ×100. (C) Detalle de la epidermis adyacente a un carcinoma espinocelular. Aumento del tamaño y cantidad de los granos de queratohialina, «ojos de pajarito» y otros signos indirectos de virus papiloma humano (VPH). H/E ×400. (D) seudoparaqueratosis entre otros signos atribuibles al VPH. H/E ×200.
VPH cutáneos
Los VPH-cut se detectan habitualmente en lesiones benignas como verrugas vulgares, verrugas planas, verrugas plantares, algunos quistes epidérmicos, etc.11 Las altas tasas de prevalencia de verrugas vulgares, planas y plantares en la población sana (sobre todo durante la infancia y adolescencia), y los mecanismos de contagio del VPH (por contacto personal y tras pequeños traumatismos o heridas cutáneas), son datos epidemiológicos que inducen a suponer que el VPH está presente de forma asintomática, y probablemente saprofítica, en las superficies mucocutáneas de la mayoría de los individuos inmunocompetentes, tanto adultos como niños11,12.
En las lesiones benignas, el ADN de los VPH se localiza en el núcleo celular, aunque fuera de los cromosomas. Por el contrario, en las displasias graves y en los carcinomas debidos al VPH, el ADN viral está plenamente integrado en el genoma celular de los queratinocitos13. Por otra parte, han sido descritos casos de carcinoma espinocelular (CE) desarrollados a partir de verrugas vulgares14-19 o plantares11, lo que sugiere que VPH no oncogénicos, como los VPH-cut, en presencia de otros factores como la inmunodepresión, podrían favorecer el desarrollo de procesos malignos.
VPH mucosos
Los VPH-muc se detectan habitualmente en condilomas acuminados y en lesiones premalignas y malignas de la región ano-genital, e incluso en algunos pacientes (infectados por el virus de la inmunodeficiencia humana [VIH], por ejemplo) que aparentemente no presentan lesiones clínicas20. También se han detectado VPH-muc en lesiones de liquen esclero-atrófico genital, aunque se desconoce con certeza la posible implicación etiopatogénica del VPH en este proceso21.
El papel oncogénico de los VPH-muc (sobre todo algunos subtipos como 16, 18, 31, 33 y 35) ha sido bien documentado en el carcinoma de cérvix uterino; asimismo, el posible papel oncogénico de estos VPH-muc en los CE cutáneos de la región ano-genital (incluyendo los CE de vulva, pene, ano o periné) es cada vez más evidente22-24.
Por otra parte, también se ha relacionado a los VPH-muc con:
1.Lesiones benignas como papilomas orales25,26 (sobre todo los subtipos 6 y 11) o algunas queratosis seborreicas27.
2.En algunos estudios se ha detectado la presencia de VPH-muc clásicamente oncogénicos (como el subtipo 16), de forma casi saprofítica en piel y mucosas de niños y adultos inmunocompetentes12,28.
3.Enfermedad de Bowen extragenital. Clavel CE et al29 (1999) detectan VPH-muc en un 83 % de enfermedad de Bowen (78 de 94 casos). Otros estudios encuentran unos porcentajes similares de VPH-muc en enfermedad de Bowen localizada en las manos30,31. Sin embargo, otros trabajos detectan porcentajes bastante más bajos32-38, o el predominio de los VPH de tipo EV3,39,40. Algunas publicaciones más recientes apoyarían la posible relación entre los VPH-muc y algunos casos de enfermedad de Bowen41,42.
4.CE de regiones periungueales y dedos de las manos43-45 (una posible explicación sería la autoinoculación o transmisión mano-genital).
5.CE de mucosa oro-faríngea, como sinérgicos o potenciadores de otros factores oncogénicos como el tabaco25,26,46-48. Según algunos estudios recientes, los VPH-muc también podrían estar implicados en carcinomas de laringe, esófago, zona amigdalar, etc.49-54.
En resumen, los VPH-muc podrían estar implicados en los CE de la región ano-genital22-24, en CE de dedos de las manos43-45, en algunos casos de enfermedad de Bowen29-42 y en carcinomas de mucosa orofaríngea25,26,46-48 (según varios estudios también en carcinomas de laringe, esófago, zona amigdalar, etc.)49-54.
VPH asociados a epidermodisplasia verruciforme
Los VPH-EV podrían ser un importante factor oncogénico en la mayoría de los CE cutáneos, sobre todo en los pacientes inmunodeprimidos aunque también en inmunocompetentes55.
CE cutáneos y VPH-EV. Pacientes inmunodeprimidos
El incremento en la incidencia de CE en los pacientes inmunodeprimidos (infectados por el VIH, trasplantados tratados con inmunosupresores, pacientes oncológicos, etc.), es un hecho constatado en numerosos estudios56-60. En algunos se detectan VPH-EV en aproximadamente un 80 % de los CE de pacientes inmunodeprimidos4,61, lo que apoyaría la posible relación oncogénica entre los VPH-EV y los CE de estos pacientes. Hay que destacar que estas cifras serían similares a las descritas en el carcinoma de cérvix, en el que se detectan VPH (aunque de tipo mucoso) en aproximadamente un 90 % de los casos23,62,63.
Como opinan algunos autores55, existe un gran paralelismo entre los pacientes inmunodeprimidos y los enfermos afectos de EV. Por un lado, a menudo los pacientes inmunodeprimidos desarrollan múltiples queratosis actínicas, enfermedad de Bowen y CE, sobre todo en zonas fotoexpuestas57, de forma similar a lo que ocurre en los enfermos con EV64. Por otro lado, se han descrito pacientes inmunodeprimidos con lesiones clínica e histológicamente indistinguibles de las que aparecen en la EV65-68. Por último, en los pacientes inmunodeprimidos a menudo se detectan algunos subtipos de VPH-EV como el VPH 5 y 8, subtipos que suelen detectarse en los tumores de enfermos con EV55,56,66,69,70.
Es decir, los VPH-EV podrían desempeñar un importante papel en la oncogénesis de estos pacientes inmunodeprimidos, actuando de forma sinérgica y potenciadora de otros factores oncogénicos como las radiaciones ultravioleta55,70,71.
CE cutáneos y VPH-EV. Pacientes inmunocompetentes
En los pacientes inmunocompetentes el posible papel oncogénico de los VPH-EV está mucho más discutido. En ellos se detectan VPH (con predominio de VPH-EV) en un 35-45 % de los casos aproximadamente29,34,56,61,72-74, porcentajes similares a los de la población sana; basándose en estos datos, algunos autores opinan que los VPH-EV sólo serían saprofitos habituales de la piel12,75.
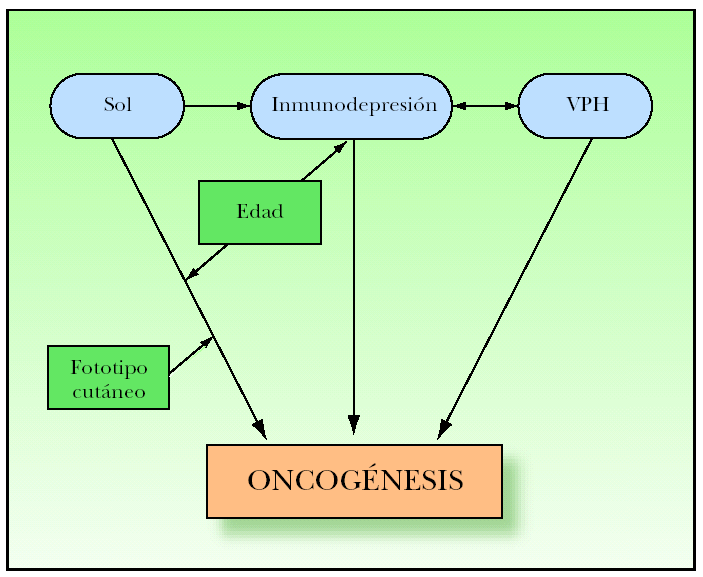
Ahora bien, es posible que no existan tantas diferencias entre los pacientes inmunodeprimidos y los inmunocompetentes. Nuestra opinión es que podríamos considerar a casi todos los pacientes que presentan CE como inmunodeprimidos: ya que diversos estudios hablan de la inmunodepresión local y/o sistémica que provoca la exposición a radiaciones ultravioleta (UV) de forma crónica11,76-78. Estas últimas desencadenarían una cascada de alteraciones bioquímicas y celulares, interrelacionadas entre sí, cuyo resultado final sería la inducción de efectos inmunosupresores11,76-78 (tabla 1). A esto habría que añadir que otros estudios79 demuestran que la edad avanzada es, por sí sola, un importante factor de inmunodepresión. Es decir, si considerásemos los efectos inmunosupresores de las radiaciones UV y de la edad avanzada, y puesto que la mayoría de los pacientes con CE también presentan una exposición crónica a radiaciones solares, una edad avanzada o ambas, podríamos considerar a estos pacientes como inmunodeprimidos, al menos con inmunodepresión localizada o cutánea.
Por otra parte, diversos estudios describen un aumento en la cantidad de los VPH de tipo EV que se detectan en los folículos pilosos respecto al resto de la piel80,81, en zonas fotoexpuestas3,70,75 en pacientes con psoriasis que reciben PUVA70,82-85 o en pacientes ancianos70,75, lo que nos podría indicar lo que ocurre en la población general tras exposiciones solares crónicas, por ejemplo.
A pesar de estos estudios, diversos autores dudan de la posible implicación de los VPH en los CE extragenitales, sobre todo en los pacientes inmunocompetentes12,75. Esto podría deberse a varios motivos:
1.Por un lado, como desarrollaremos más adelante, los mecanismos oncogénicos de los VPH-EV no están tan bien definidos como los de los VPH-muc. Los VPH-EV tienen un bajo potencial oncogénico in vitro y precisarían de la acción sinérgica de las radiaciones solares para provocar oncogenicidad. Es decir, a diferencia del carcinoma de cérvix (en que el VPH podría ser el principal factor oncogénico)23,63, en los carcinomas cutáneos los VPH precisarían de otros factores oncogénicos, como las radiaciones UV o la inmunosupresión71.
2.Por otro lado, en muchos casos no es posible demostrar la existencia de los VPH mediante hibridación in situ o mediante PCR. Si revisamos las publicaciones de los últimos años, existe una gran variabilidad respecto a las cifras de prevalencia de los VPH que se detectan o respecto a los subtipos del VPH que predominan (tipo cutáneo, EV o mucoso)55, sobre todo en los estudios realizados con pacientes inmunocompetentes, tanto aquellos que estudian los CE29,33-35,56,61,72-74,86 como los que estudian las queratosis actínicas (QAct) o la enfermedad de Bowen33,35-40,56,72,73,86. Algunos estudian las mismas lesiones utilizando diferentes técnicas de PCR (con el objetivo de compararlas entre sí) y obtienen unos resultados totalmente distintos según la técnica de PCR utilizada87-89. Es decir, en muchas ocasiones, detectar una mayor o menor cantidad de VPH dependería de la técnica de PCR empleada56,89. Por otra parte, algunos trabajos estudian únicamente los VPH de tipo mucoso o sólo algunos serotipos concretos de VPH35,36,38,40,86. Además, el ADN viral podría degradarse y no detectarse cuando las lesiones están mucho tiempo incluidas en parafina o si la lesión permanece más de 24 horas en formol, que es lo que suele ocurrir en la mayoría de las lesiones cutáneas90,91.
Únicamente añadir que en los últimos años se ha comenzado a utilizar un tipo modificado de hibridación in situ que podría tener mayor sensibilidad y especificidad92,93.
3.Por último, los VPH podrían ser eliminados (con lo que su ADN no se detectaría) una vez iniciado o promovido el proceso de oncogénesis; es decir, los VPH podrían desaparecer pero una vez que han dejado «su huella»94,95.
Asociación entre CE cutáneos y VPH-EV
Diversos estudios relativamente recientes sí que encuentran relación estadísticamente significativa entre la existencia del VPH-EV y un mayor riesgo de padecer CE, tanto en pacientes inmunodeprimidos como en pacientes inmunocompetentes:
1.Stark et al70 encuentran una asociación (estadísticamente significativa) entre serologías positivas frente al VPH-8 y la existencia de cáncer cutáneo no melanoma (CCNM) en pacientes inmunocompetentes. En pacientes inmunocompetentes con CCNM la serología frente al VPH-8 fue positiva en un 45,6 % (36 de 79), mientras que en personas sin CCNM fue menor: un 7,6 % (16 de 210) en inmunocompetentes y un 21 % (39 de 185) en inmunodeprimidos.
2.Posteriormente, Masini et al96 encuentran unos hallazgos similares, con una asociación estadísticamente significativa entre la positividad serológica frente al VPH-8 y la existencia de CE en pacientes inmunocompetentes.
3.Feltkamp et al97 también hallan relación entre la seropositividad frente a VPH-EV (sobre todo frente a VPH-8 y VPH-38) y un mayor riesgo de padecer CE.
4.En un estudio australiano (Boxman et al, 2000)32 se relacionó la existencia de VPH-EV en los folículos pilosos con el riesgo de padecer CCNM (asociación sin significación estadística).
5.Harwood et al98 realizan un estudio con PCR y comparan dos grupos, uno con CE y otro sin CE, encontrando una relación estadísticamente significativa entre la existencia de VPH-EV en la piel normal y el riesgo de padecer CE (tanto en pacientes inmunocompetentes como en inmunodeprimidos).
6.Karagas et al99 llegan a conclusiones similares, pues encuentran relación entre la seropositividad frente a VPH-EV, particularmente frente al VPH-5, y un mayor riesgo de CE.
7.Con respecto a las lesiones precursoras, Bouwes Bavinck et al100 encuentran relación entre la positividad en las serologías frente a VPH-8 y la existencia de QAct. Boxman et al101 también hallan asociación entre la existencia de VPH-EV en los folículos pilosos y la presencia de QAct, aunque esta asociación fue significativa únicamente en hombres.
En resumen, los VPH de tipo EV estarían implicados en los CE cutáneos, no sólo en pacientes inmunodeprimidos sino también en inmunocompetentes55,96,98,102, tal como comprueban en un estudio Purdie et al102.
Oncogénesis y VPH
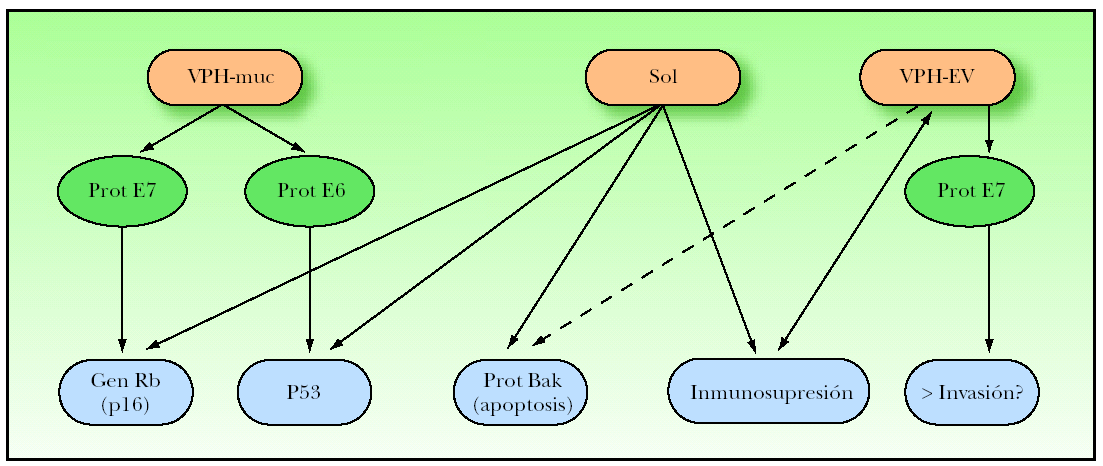
1.La proteína p16 es una proteína supresora tumoral que inhibe la progresión tumoral de las células cuyo ADN ha sido dañado mediante la inhibición del gen retinoblastoma (Rb)103,104. Se ha descrito una mayor expresión de p16 inducida por radiaciones UV105-107 y por VPH oncogénicos104,108. Determinados VPH oncogénicos, a través de la proteína E7, inducen alteraciones en el gen Rb y consecuentemente se pone en marcha el mecanismo supresor de la proteína p16104,108,109. Además, estos VPH oncogénicos, a través de la proteína E6, provocan alteraciones en el gen p5355,104, lo que explicaría (al menos en parte) las alteraciones encontradas en la p53 en zonas no fotoexpuestas110.
2.Los mecanismos oncogénicos de los VPH-muc en los CE de piel (por ejemplo en algunos CE de dedos de las manos)44 son comparables a lo que ocurre en el cérvix y en los carcinomas de la región ano-genital. Los VPH-muc, a través de las proteínas E6 y E7, producirían alteraciones en el gen p53 y en el gen Rb, respectivamente, provocando la inmortalidad celular y/o la progresión tumoral55,104. A esto habría que añadir el polimorfismo del gen p53; determinados individuos con cambios de aminoácidos (arginina en vez de prolina) en el codón 72 del gen p53, sobre todo los homocigóticos, serían más susceptibles a la acción oncogénica de esta proteína E6 de los VPH-muc111-113.
3.Los mecanismos oncogénicos de los VPH-EV no están tan claros. Por un lado, las proteínas E6 y E7 de los VPH-EV, a diferencia de los VPH-muc, no tienen la misma afinidad por los genes p53 y Rb, respectivamente55,114. Por otro lado, el potencial oncogénico in vitro de estos VPH-EV es bajo115 y necesitarían actuar conjuntamente con las radiaciones UV para ser oncogénicos, igual que ocurre en los enfermos de EV114.
Un posible mecanismo oncogénico de estos VPH-EV sería la inhibición de la proteína pro-apoptótica Bak114,116. Las radiaciones UV inducen la activación de la proteína Bak y ésta a su vez induce la apoptosis celular, independientemente del mecanismo de la p53. Pues bien, la proteína E6 de estos VPH-EV (y de otros VPH-cut como el VPH-10 y el VPH-77) produce la degradación de la proteína Bak, inhibiendo así la apoptosis celular provocada por las radiaciones UV, de forma independiente al estado de la p53114,116. Jackson et al116 demostraron que los CE sin VPH tenían niveles altos de proteína apoptótica Bak, mientras que en los CE con VPH esta proteína era prácticamente indetectable.
Akgul et al117, en un modelo in vitro, demuestran cómo la proteína E7 del VPH-EV tipo 8 podría provocar proliferación de los queratinocitos y, lo que sería más importante, favorecer la migración y la invasión de estos queratinocitos hacia dermis. No obstante, serían necesarios más estudios, in vivo, que demostraran este hecho.
4.Además, los VPH ponen en marcha mecanismos de tipo inmunosupresor con el objeto de «escapar» al sistema inmunitario, mecanismos que a su vez, de forma indirecta, podrían favorecer el «escape» de células tumorales94,118,119.
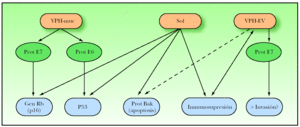
Como conclusión de todo lo anterior, el VPH podría ejercer un importante papel como iniciador y promotor en la oncogénesis de los CE (fig. 2).
Figura 2. Mecanismos oncogénicos de los papilomas humanos de tipo mucoso (VPH-muc) y los VPH tipo epidermodisplasia verruciforme (VPH-EV).
En resumen, en la oncogénesis del CE, el principal factor etiopatogénico parece ser la radiación solar, sobre todo la exposición de forma crónica y/o continuada120,121. Otros factores individuales como serían el fototipo cutáneo, la edad o cambios en el gen supresor p53, aumentarían la susceptibilidad individual de padecer un CE55.
Determinados VPH, como los VPH-EV, podrían constituir además otro factor etiopatogénico sinérgico o potenciador en la oncogénesis epitelial, sobre todo en los pacientes inmunodeprimidos, aunque también en los pacientes inmunocompetentes55,96,98. Los importantes efectos inmunosupresores causados por las radiaciones UV76-78, la edad79 o los mismos VPH94,118,119 provocarían inmunodepresión (localizada, sistémica o ambas) en pacientes inmunocompetentes y agravarían la inmunodepresión de los pacientes inmunodeprimidos. Las alteraciones del sistema inmune (sobre todo en sus funciones de control y eliminación de células cuyo ADN ha sido dañado) podrían desempeñar un papel tan importante como las radiaciones UV71.
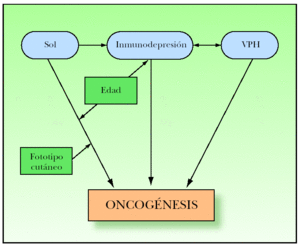
La interacción de estos tres factores etiopatogénicos (radiaciones UV, alteraciones del sistema inmune y VPH), junto con otros factores que actuarían sobre estos tres (edad, fototipo cutáneo, predisposición individual, etc.) podrían explicar la mayoría de los casos de oncogénesis del CE (fig. 3).
Figura 3. Resumen de la oncogénesis del carcinoma espinocelular.
Implicaciones prácticas y clínicas
El posible papel del VPH en la oncogénesis del CE podría tener importantes repercusiones en la clínica y la terapéutica dermatológica:
1.Por ejemplo, la reciente administración de vacunas frente a VPH-muc122,123 tiene una gran utilidad en la profilaxis del carcinoma de cérvix, pero también en los CE de la región ano-genital, determinados CE cutáneos y algunos casos de enfermedad de Bowen e incluso otros CE como los de la región oro-faríngea. Posiblemente estas vacunas sean muy útiles también en hombres, con lo que su administración no debería limitarse a mujeres jóvenes. Quizá se podría desarrollar en el futuro una vacuna contra los VPH de tipo EV (sería de gran utilidad en pacientes inmunodeprimidos, así como en pacientes con un fototipo cutáneo claro o con una gran exposición solar crónica, etc.).
2.Desarrollo de campañas de prevención precoz similares a las del carcinoma de cérvix (en algunos lugares se realiza para el CE de ano, en pacientes de riesgo)124,125.
3.El tratamiento con imiquimod tópico de condilomas acuminados126 podría ser útil (de forma indirecta) como profilaxis de determinados CE (por ejemplo, en el área ano-genital).
4.Recientemente han aparecido diversas publicaciones que afirman que la existencia de VPH en los CE indicaría un peor pronóstico, con una mayor probabilidad de diseminación y mayor incidencia de metástasis ganglionares, por ejemplo127-130. Algunos autores atribuyen este peor pronóstico a los cambios que producirían los VPH-muc, a través de la proteína E6, en el gen regulador p53, entre otros131-133. Otra posible explicación sería que la proteína E7 podría inducir una mayor invasividad hacia la dermis117 (sobre todo si nos referimos a los VPH-muc, ya que en los VPH-EV sólo se ha comprobado en un estudio in vitro117), favoreciendo por tanto el desarrollo de metástasis o una mayor agresividad en estos tumores. No obstante, serán necesarios muchos más estudios que confirmen o descarten estas hipótesis.
5.Algunos autores134 comprobaron que el empleo de polypodium leucotomos es útil en la prevención del desarrollo de CE en pacientes que reciben tratamiento con PUVA134. Puesto que la etiopatogenia del CE es muy similar en los pacientes que reciben PUVA y en los pacientes inmunodeprimidos, este tratamiento podría ser también muy útil en la prevención de CE en los pacientes inmunodeprimidos (nos consta que se está realizando un estudio multicéntrico a este respecto).
6.En cualquier caso, al igual que ocurre en la enfermedad de la EV, los VPH-EV precisan la acción sinérgica de la radiación UV para provocar oncogénesis55 (mediante la inhibición de la proteína apoptótica Bak116, por ejemplo). Es decir, la mejor prevención para el CE cutáneo sigue siendo una menor exposición solar y/o el uso de protectores solares, tópicos o sistémicos.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
Raúl Corbalán Vélez.
Servicio de Dermatología. Hospital Universitario Virgen de la Arrixaca.
Crta. Murcia - Cartagena, s/n. 30120 El Palmar. Murcia. España.
raulcorb@gmail.com
Aceptado el 5 de junio de 2007.