La psoriasis es una enfermedad crónica y recurrente de la piel, que afecta a casi 2% de la población. La terapia biológica ha supuesto una revolución en el tratamiento de esta enfermedad. Guselkumab y risankizumab son anticuerpos monoclonales anti-interleucina (IL)-23 aprobados para el tratamiento de la psoriasis en placas de grave a moderada.
Se han publicado múltiples estudios en vida real que avalan la eficacia de estos tratamientos. Sin embargo, los datos de la vida real relativos a los resultados de los pacientes psoriásicos tratados con fármacos anti-IL-23, tras fracasar los regímenes anti IL-17, son limitados.
Presentamos un estudio retrospectivo en 20 pacientes que recibieron un año de tratamiento con guselkumab o risankizumab después del fracaso a fármacos anti-IL-17.
Analizamos las características demográficas de los pacientes, los tratamientos sistémicos previos y la gravedad de la psoriasis mediante el Psoriasis Area and Severity Index (PASI). Se evaluó la respuesta al tratamiento mediante el PASI en las semanas 4, 16, 28 y 52 del seguimiento. Adicionalmente, se evaluaron los acontecimientos adversos (AA).
Se realizó un análisis descriptivo en el que las variables cualitativas y cuantitativas se analizaron con las pruebas de chi cuadrado y T, respectivamente, considerando el valor de p < 0,05 estadísticamente significativo.
Se incluyó un total de 20 pacientes. Las características demográficas se muestran en la tabla 1.
Características demográficas de los pacientes
| Población del estudio | |
| Pacientes, n | 20 |
| Edad, años | 48,90 (11,17) |
| Sexo | |
| Femenino | 7 (35%) |
| Masculino | 13 (65%) |
| Duración de la psoriasis, años | 23,95 (9,44) |
| IMC, media | 30,85 (11,52) |
| Obesidad (IMC > 30) | 13 (64%) |
| Localizaciones especiales | |
| Cuero cabelludo | 5/20 (25% |
| Uñas | 2/20 (10%) |
| Palmo-plantar | 2 (10%) |
| Comorbilidades | 17/20 (85%) |
| Diabetes | 3/20 (15%) |
| Hipertensión | 10/20 (50%) |
| Dislipemia | 10/20 (50%) |
| Artritis psoriásica | 1/20 (5%) |
| Hígado graso | 7/20 (35%) |
| Tuberculosis latente | 7/20 (35%) |
| Tratamientos sistémicos convencionales previos, n (%) | |
| Fototerapia | 11/20 (55%) |
| Metotrexato | 17/20 (85%) |
| Ciclosporina | 17/20 (85%) |
| Acitretina | 13/20 (65%) |
| Apremilast | 6/20 (30%) |
| Tratamientos biológicos previos, media | 4 (1,75) |
| Numero de tratamientos biológicos previos | |
| 1 | 2/20 (10%) |
| 2 | 3/20 (15%) |
| 3 | 2/20 (10%) |
| ≥4 | 13/20 (65%) |
| Tratamiento con anti-IL-17 | |
| Ixekizumab | 15/20 (75%) |
| Secukinumab | 4/20 (20%) |
| Brodalumab | 1/20 (5%) |
| Tratamientos del estudio n (%) | |
| Guselkumab | 11/20 (55%) |
| Risankizumab | 9/20 (45%) |
| Puntuación basal | |
| PASI | 9,89 (6,79) |
| BSA | 20,31 (23,43) |
| DLQI | 9,33 (5,93) |
| Eventos adversos n (%) | 3 (15%) |
| Dolor en el lugar de inyección | 1 (5%) |
| Dolor lumbar leve | 1 (5%) |
| Artralgias | 1 (5%) |
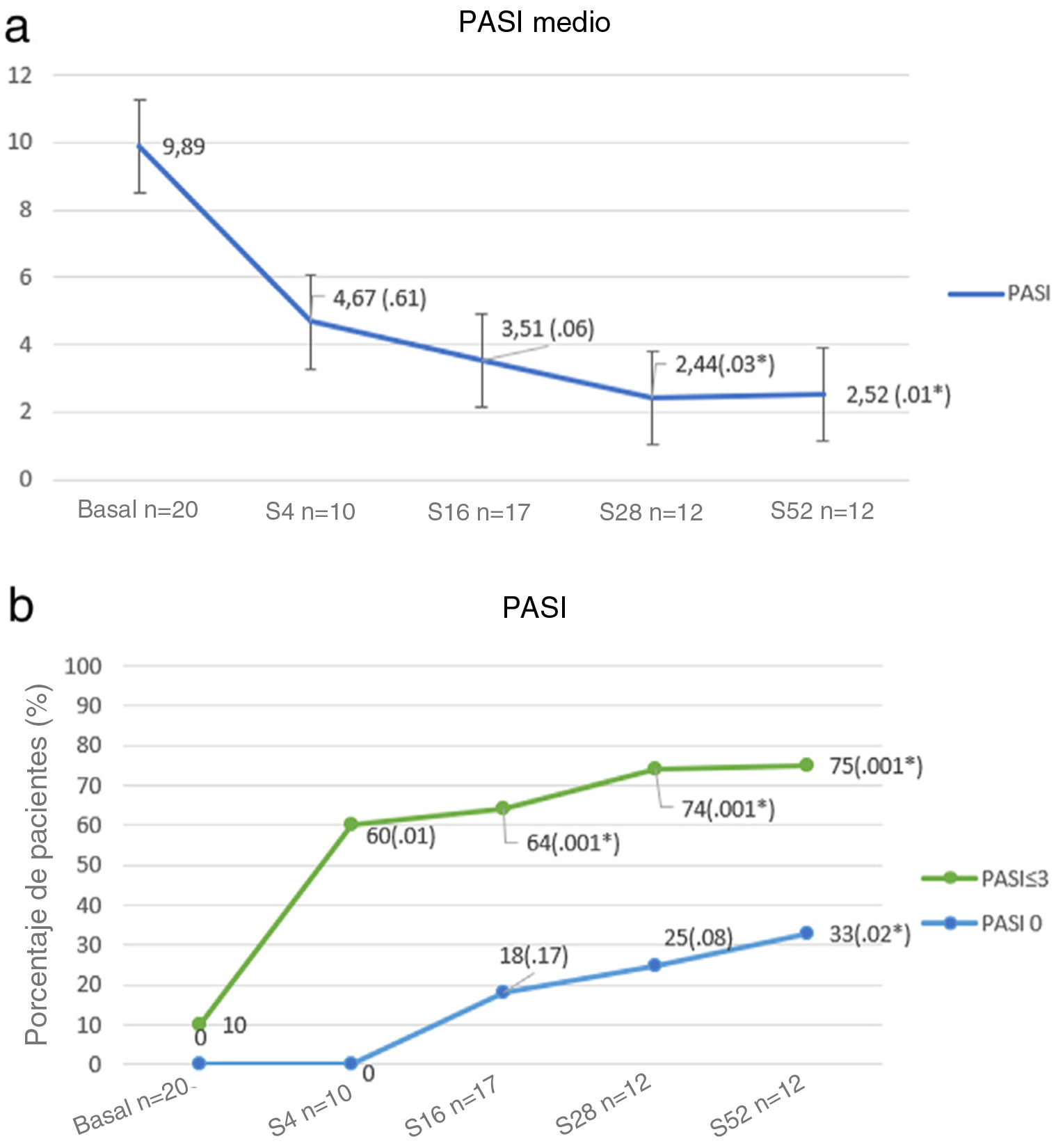
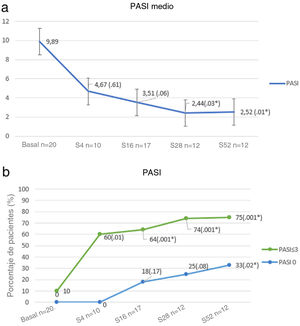
Al inicio, la puntuación PASI media fue de 9,89 (± 6,79), y esta se redujo hasta 2,52 (± 2,99) en la semana 52 (p < 0,01). El porcentaje de pacientes que alcanzaron PASI 0 y PASI ≤ 3 se muestra en la figura 1.
No se encontraron diferencias significativas en cuanto a la mejoría de los pacientes entre risankizumab y guselkumab (p = 0,8).
En tres pacientes se notificaron AA, todos ellos leves. Un paciente presentó artralgias en la semana 28, lo que condujo a la interrupción del tratamiento con risankizumab.
Tres pacientes (15%) interrumpieron el tratamiento con anti-IL-23; en dos casos (un paciente con risankizumab y otro con guselkumab) (10%) debido a ineficacia primaria (semana 28), y en el otro debido a la manifestación de un efecto adverso (artralgias).
Nuestros resultados muestran que, en pacientes con fracaso previo a un anti-IL-17, el cambio de diana terapéutica a un fármaco biológico anti-IL-23 puede ser una alternativa de tratamiento eficaz en un alto porcentaje de casos. En otras series de casos en vida real1, el PASI ≤ 3 se ha considerado como criterio de valoración principal, ya que se relaciona con una mejoría significativa en la calidad de vida de los pacientes. La mayoría (75%) alcanzó el PASI ≤ 3 en la semana 52, a pesar de que casi todos los pacientes habían sufrido un fracaso previo a múltiples terapias biológicas (una media de 4).
No se hallaron diferencias estadísticamente significativas ni factores predictivos de respuesta entre los pacientes que alcanzaron PASI ≤ 3 en comparación con los pacientes no respondedores en la semana 28. Sin embargo, se observó que los pacientes que no alcanzaron PASI ≤ 3 en la semana 52 tenían un índice de masa corporal (IMC) más elevado (39,52 vs. 29,86; p = 0,041) y presentaban diabetes con más frecuencia (67 vs. 0%; p = 0,007).
El PASI medio de los pacientes que no habían recibido tratamiento previo con ustekinumab (33%) fue ligeramente inferior en la semana 52 en comparación con los que habían recibido tratamiento previo con anti-IL-12-23 (1,35 vs. 3,05) sin diferencias significativas (p = 0,38). Ni el número de terapias previas, ni la administración anterior de algún tratamiento biológico específico supuso ningún cambio estadísticamente significativo en la respuesta al tratamiento con anti-IL-23.
En la literatura existen múltiples estudios en vida real2,3 que han demostrado la eficacia de los fármacos anti-IL-23, con resultados comparables a los ensayos clínicos pivotales de estos fármacos4,5.
Sin embargo, los datos de vida real de pacientes tratados con nuevos fármacos anti-interleucina (IL)-23, tras fracasar los regímenes anti-IL-17, son escasos.
Bonifati et al.6 comunicaron una serie con 12 pacientes evaluados prospectivamente durante seis meses. Las características demográficas fueron similares a las de nuestra serie, salvo el PASI basal medio, que fue inferior (6,25 (± 7,80)), y mostraron mejorías en el PASI estadísticamente significativas tanto a los tres como a los seis meses.
Megna et al.7 estudiaron retrospectivamente ocho pacientes con fracaso previo a anti-IL-17 y/o ustekinumab consiguiendo una reducción del PASI absoluto de 11,9 a 5,5 en la semana 4 y de 3,3 en la semana 16, datos similares a los de nuestra serie.
Recientemente, Megna et al.8 han comunicado un estudio con 44 pacientes para evaluar la eficacia a largo plazo de guselkumab en pacientes con fracaso previo a anti-IL-17. Los autores describen una mejoría significativa, consiguiendo una reducción del PASI absoluto de 13,9 a 0,9 en la semana 52.
Nuestro estudio presenta varias limitaciones. El número de pacientes es bajo y, debido a su diseño retrospectivo, los pacientes no son homogéneos en cuanto a algunas características basales, dificultando la extrapolación de los resultados.
Presentamos una serie de casos de la práctica clínica real de pacientes psoriásicos tratados con anti-IL-23 tras fracasar al tratamiento con anti-IL-17. El cambio de diana terapéutica demostró ser una alternativa eficaz y segura en un elevado número de pacientes, a pesar de ser altamente complejos.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.