El prurigo crónico es una entidad con una apariencia clínica común pero que puede ser secundaria a un gran número de patologías. Históricamente ha sido una enfermedad no bien definida y con escasas terapias disponibles, por lo que su manejo es muy complejo. Clínicamente se caracteriza por lesiones escoriadas e hiperqueratósicas en el contexto de un paciente con prurito crónico. Ante la sospecha de un prurigo crónico, es fundamental realizar un buen diagnóstico diferencial e identificar todas sus posibles causas. En los últimos años se han producido importantes avances con la aparición de nuevos criterios diagnósticos y con el desarrollo de nuevos fármacos. Un mayor conocimiento de esta patología redundará en el beneficio de unos pacientes que hasta el momento carecen de un tratamiento claramente efectivo.
Chronic prurigo is itself a common condition, but it can also occur secondary to a large number of diseases. Management is challenging as historically chronic prurigo has been poorly defined and very few treatments are available. Clinically, it presents as excoriated, hyperkeratotic lesions. When chronic prurigo is suspected, a comprehensive differential diagnosis is essential. New diagnostic criteria have appeared in recent years and new drugs have been developed. Although no truly effective treatment is yet available, patients will benefit from a greater understanding of this condition.
El prurigo crónico (PC) es una enfermedad caracterizada por intenso prurito y múltiples lesiones secundarias al rascado. Se trata de una entidad clínica independiente pero que puede ser secundaria a numerosas causas subyacentes. Produce una importante alteración de la calidad de vida. La intensidad y frecuencia del prurito y el dolor experimentados son superiores a los de pacientes con psoriasis o dermatitis atópica (DA)1, y con mayores puntaciones en la escala DLQI (Dermatology Life Quality Index) que estos2. Hasta un 37% de los pacientes presenta ansiedad, un 29% depresión y un 19% ideación suicida3. Conlleva también un importante coste económico, requiriendo de un mayor número de consultas que otras enfermedades cutáneas4.
Todavía existen importantes diferencias sobre qué es considerado un prurigo5, y se desconoce cuál es el tratamiento óptimo, ya que los estudios que aportan evidencia son escasos. El reciente concepto que establece el PC como una entidad independiente constituye un primer paso para diagnosticar y tratar correctamente a estos pacientes. Además, en los últimos años se han producido importantes avances en el campo de esta enfermedad. Los nuevos descubrimientos inmunológicos y el desarrollo de nuevos fármacos hacen necesario conocer profundamente esta entidad para determinar qué pacientes se podrán beneficiar de estas nuevas terapias. Por ello, consideramos de interés la realización de una revisión de la información existente hasta la fecha.
DefiniciónLa confusión en cuanto a la definición del prurigo comienza desde la propia terminología para denominarlo. Resulta común escuchar y leer la forma esdrújula prúrigo, la cual resulta incorrecta según el diccionario de la Real Academia Española de la Lengua, que solamente acepta la forma llana prurigo6. Es también habitual el empleo del adjetivo pruriginoso para referirse a condiciones que producen prurito. Sin embargo, en el diccionario de la Real Academia Española de la Lengua este término se reserva para aquello que produce o que está relacionado con el prurigo6. En la literatura anglosajona se utilizan los términos itchy o pruritic en referencia al prurito y pruriginous en relación con el prurigo7. Aunque esta distinción pueda parecer irrelevante, cobra importancia a la hora de definir las lesiones del prurigo. En esta revisión, pruriginoso hace referencia a las lesiones típicas del PC y prurítico a cualquier patología que produzca picor (incluyendo las lesiones de prurigo).
Las primeras descripciones del PC se remontan a escritos de Hipócrates en el siglo iii a.C., y la primera aparición del término prurigo parece situarse en el Reino Unido a finales del siglo xviii8. Desde entonces ha sido empleado para referirse a muchas entidades no relacionadas con el picor7, y la heterogénea expresión clínica de esta enfermedad ha dado lugar a la aparición de múltiples términos nombrando a cada una de sus variantes (p. ej., prurigo de Hyde cuando predominan lesiones nodulares, prurigo de Besnier en aquel relacionado con una DA…9). Además, existen variaciones geográficas; en las guías japonesas de prurigo esta patología es divida en prurigo nodularis y prurigo chronica multiformis10, distinción no recogida en la literatura occidental.
Con el fin de solucionar esta confusión, el grupo de expertos del European Prurigo Project publicó en 2018 el documento de consenso sobre su definición, clasificación y terminología11. En él establecen la siguiente definición del PC: «enfermedad independiente definida por la presencia de prurito crónico y múltiples lesiones pruriginosas localizadas o generalizadas. El PC ocurre debido a una sensibilización neuronal al picor, es decir, una amplificación de la señalización pruriginosa en el sistema nervioso periférico y central, y el desarrollo de un ciclo de picor-rascado. El PC puede ser de origen dermatológico, sistémico, neurológico, psiquiátrico/psicosomático, multifactorial o indeterminado.». Por tanto, el PC tiene una apariencia clínica común pero una etiología potencialmente heterogénea. Hasta en la mitad de los casos existe una causa dermatológica subyacente. Se define también el concepto de lesiones pruriginosas: «Pápulas y/o nódulos y/o placas escoriadas, descamativas y/o costrosas, a menudo con un centro blanquecino o rosado y un borde hiperpigmentado.»11. El PC se clasifica en función de la morfología de las lesiones que lo componen en nodular, papular, en placas, umbilicado11 o lineal12. El término PC engloba a todas estas manifestaciones clínicas. Un mismo paciente puede presentar lesiones pruriginosas de distintas morfologías al mismo tiempo, y estas pueden cambiar durante la evolución de la enfermedad.
EpidemiologíaExisten escasos estudios epidemiológicos sobre esta enfermedad, considerada poco común. Su prevalencia se estima en 72 por 100.000 habitantes13. Sin embargo, en nuestra experiencia, podría ser bastante más frecuente. Es más prevalente en el grupo de edad entre los 50 y 60 años14 y en personas de raza negra15. No se han descrito diferencias significativas entre sexos14.
FisiopatologíaLa forma en que las distintas patologías producen prurito es muy compleja, con la implicación de numerosas vías, y en muchos casos no está del todo dilucidada16. Secundariamente a este prurito se origina el rascado, el cual produce la disrupción de la barrera cutánea y la perpetuación de la inflamación17. En situaciones de prurito crónico, diversos mecanismos acaban produciendo una sensibilización periférica y central al prurito18. Sin embargo, solamente una minoría de los pacientes con prurito crónico acaba desarrollando lesiones de prurigo. Probablemente exista una predisposición genética u otros factores individuales todavía desconocidos que faciliten que un paciente con prurito crónico desarrolle PC.
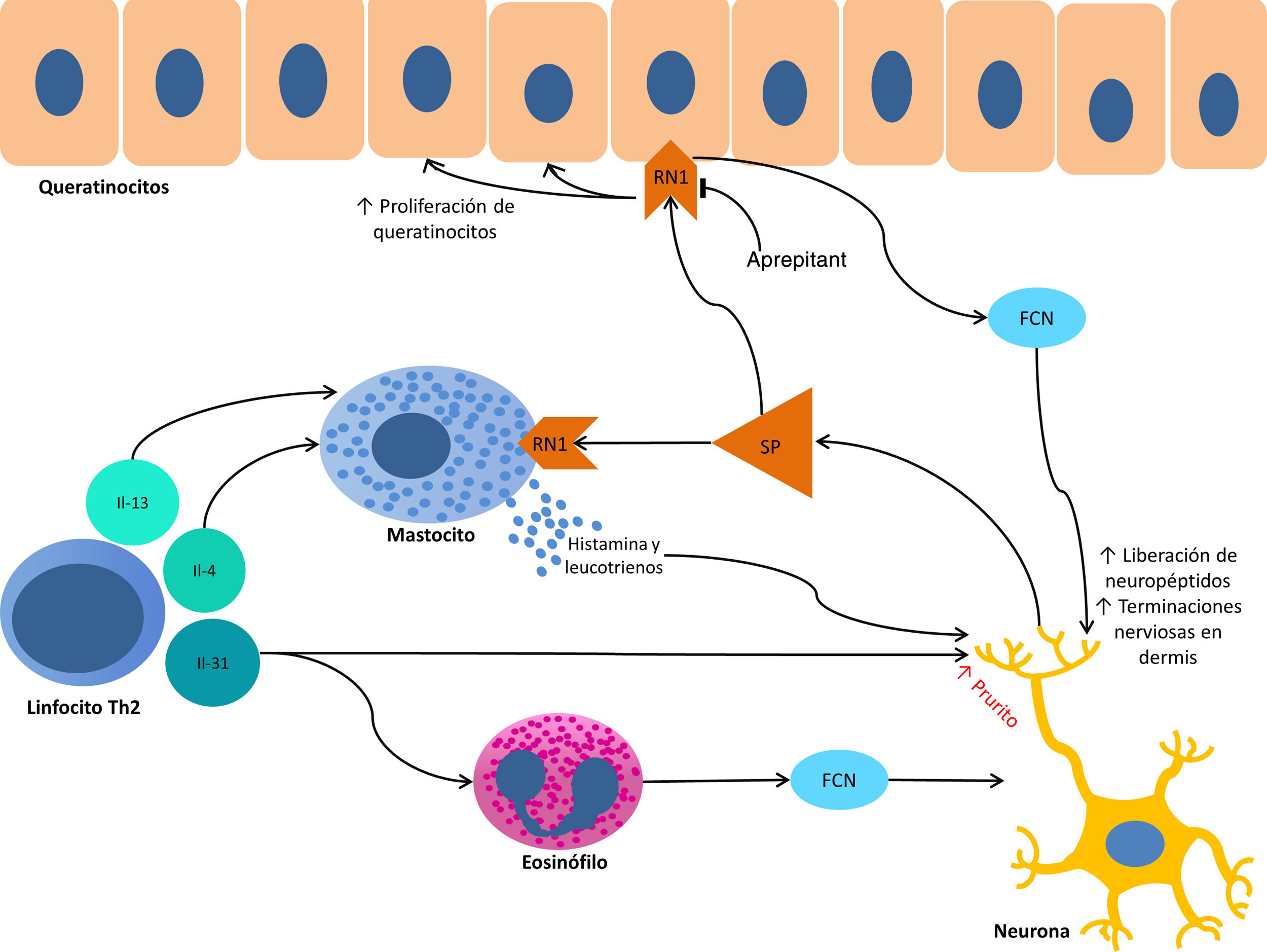
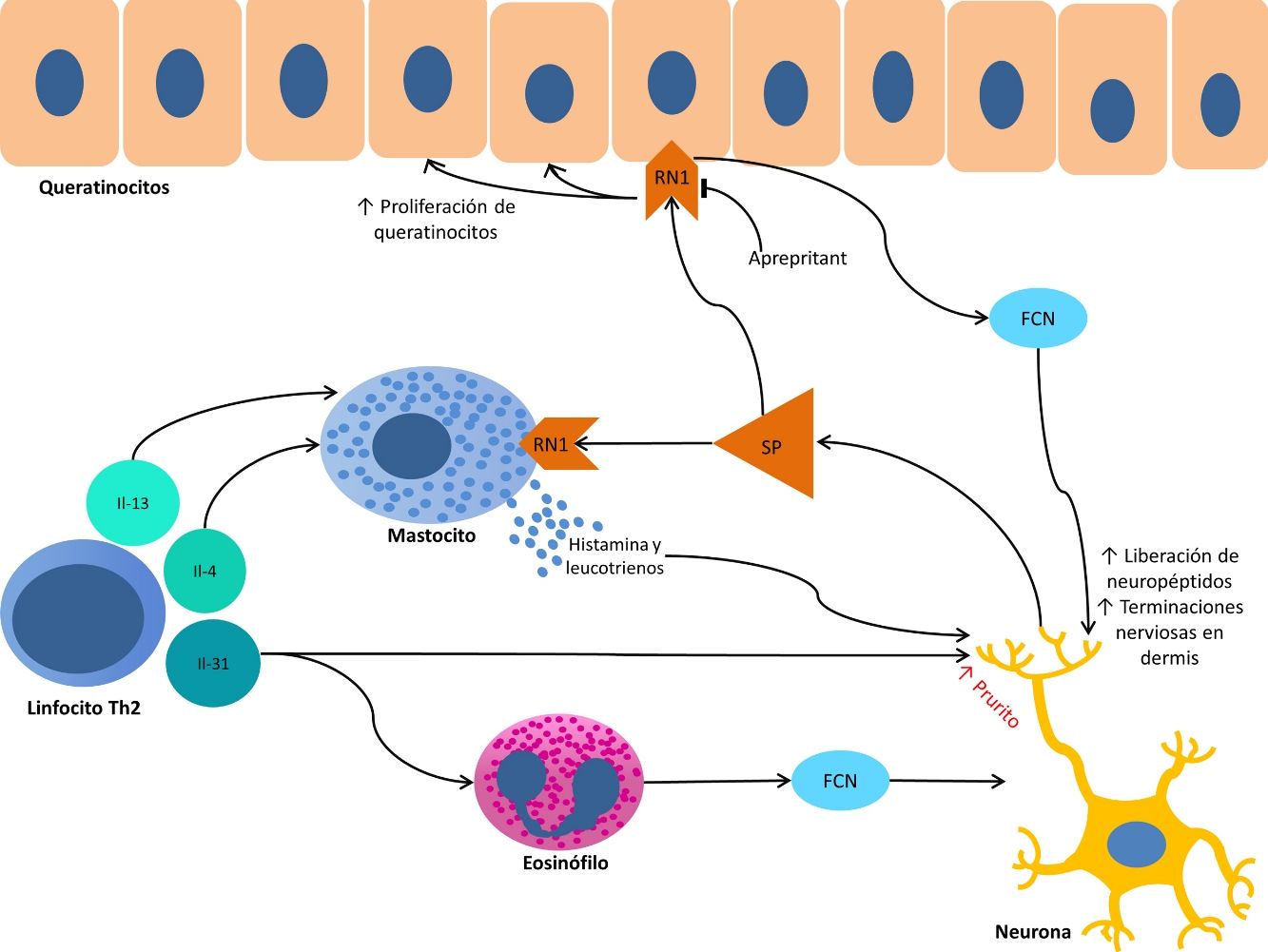
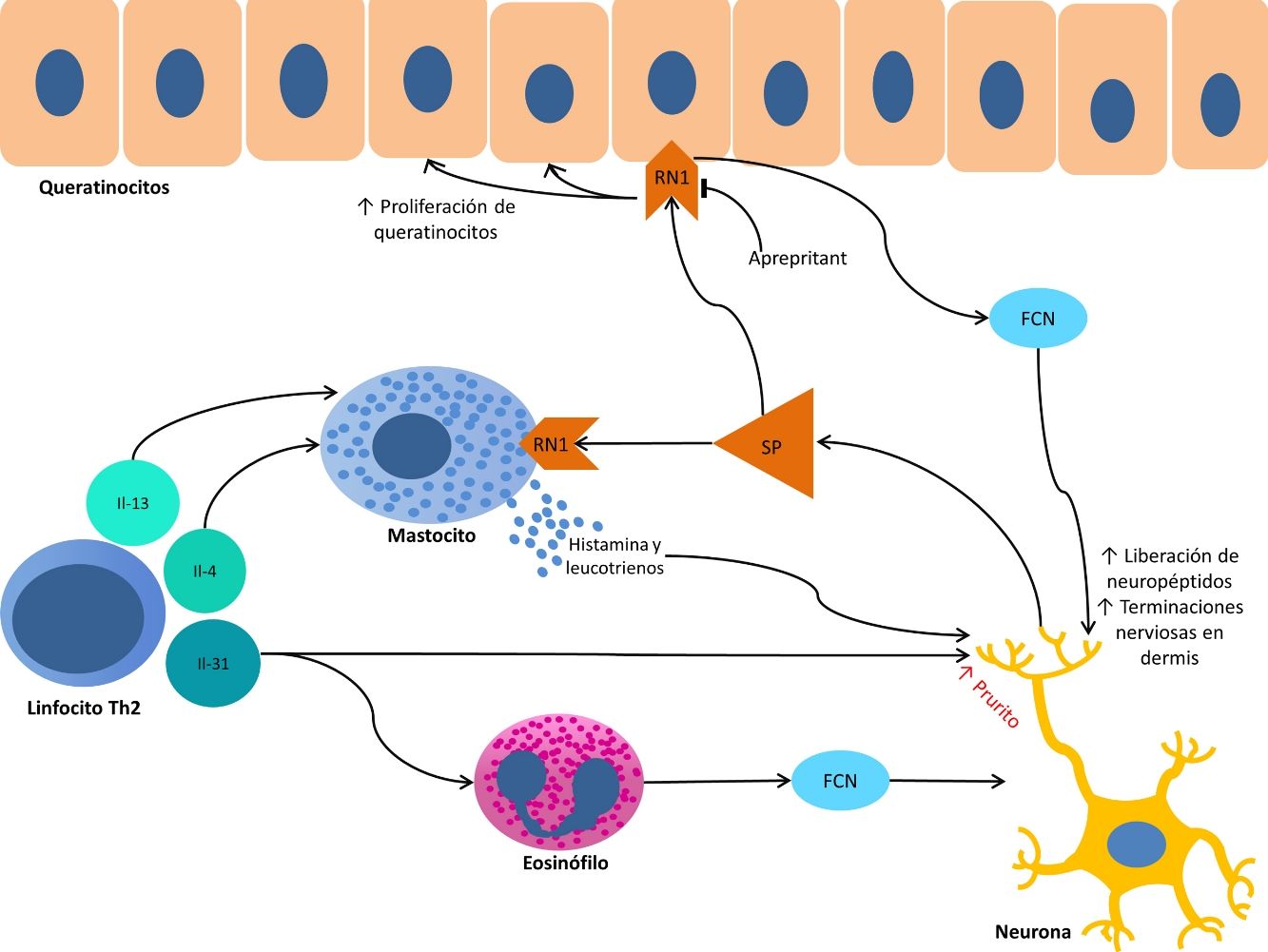
La patogenia del PC se estructura sobre 2 ejes, la inflamación y la plasticidad neuronal, y la interrelación entre ambos19. Su conocimiento representa la base para encontrar un tratamiento efectivo.
A nivel anatómico, en el PC existe una hiperplasia de las terminaciones nerviosas en la dermis papilar y una hipoplasia de las mismas en la epidermis20. Esta hipoplasia se produce tanto en piel lesional como sana21, pero su importancia no parece totalmente esclarecida. Se ha hipotetizado que este hecho es debido una neuropatía de fibras pequeñas subclínica, pero se ha observado que esta alteración anatómica no se traduce en una alteración en su función22. Además, esta hipoplasia se recupera con la curación clínica de las lesiones23. Se considera por ello que se trata de una consecuencia del rascado, y no una causa de este.
Por otro lado, la proliferación de terminaciones nerviosas en la dermis parece estar en relación con el incremento de la actividad inflamatoria local, la cual es a su vez promovida por sustancias proinflamatorias secretadas por las terminaciones nerviosas. De este modo se crea un círculo de retroalimentación positiva (↑inflamación local → ↑proliferación neuronal → ↑sustancias proinflamatorias → ↑inflamación local) que complementa a nivel microscópico al ciclo picor-rascado clínico. Este ciclo se muestra representado de forma esquemática en la figura 1.
Entre las principales moléculas implicadas en la patogenia del prurigo se encuentra el factor de crecimiento neuronal, secretado por mastocitos y eosinófilos, que induce la activación y aparición de un mayor número de terminaciones nerviosas, así como la proliferación y activación de los queratinocitos, dando lugar a los cambios anatómicos observados en las lesiones de PC19. En la producción de esta neurotrofina destaca la importancia de los linfocitos Th2, principalmente a través de la secreción de IL-4 e IL-1324,25. Este predominio de la vía Th2 podría explicar la asociación con DA encontrada en muchos pacientes con PC.
A su vez, la sustancia P es secretada por las terminaciones nerviosas y constituye uno de los principales mediadores de la inflamación neurogénica. Al unirse a los receptores de neurocinina 1 y MRGPRX226 de los mastocitos provoca su degranulación, liberando mediadores del prurito como histamina y leucotrienos27. Los receptores de neurocinina 1 también están presentes en los queratinocitos, que liberan otras sustancias pruritógenas (lo que explica en parte la inefectividad de los antihistamínicos para conseguir un completo control del prurito) así como mediadores de la inflamación como la IL-128 y el propio factor de crecimiento neuronal19. Esta inflamación neurogénica provoca una mayor liberación de neuropéptidos por parte de las fibras nerviosas aferentes tipo C, aumentando su sensibilidad y actividad espontánea, dando lugar a la perpetuación del prurito crónico29.
Otro importante mediador en el sistema neuroinmune es la IL-31. Se ha observado su relevancia en diversas entidades que cursan con prurito crónico, estando aumentada hasta 50 veces en las lesiones de PC nodular30, y habiéndose determinado que es capaz de producir un intenso prurito en animales de experimentación30. Es producida fundamentalmente por linfocitos Th2 y se une a un receptor presente en una subpoblación neuronal TRPV1(+)/TRPA1(+) de los ganglios espinales31.
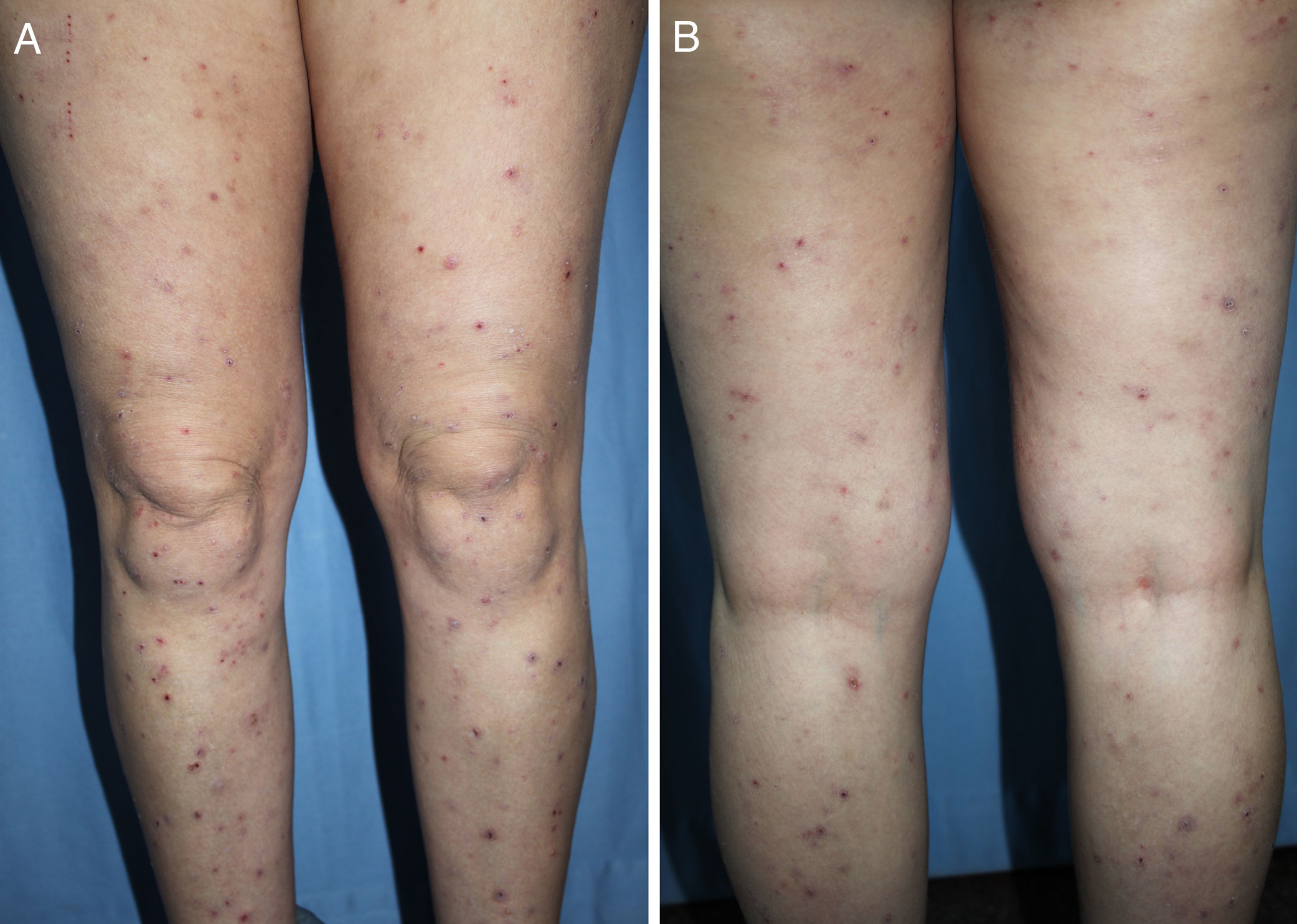
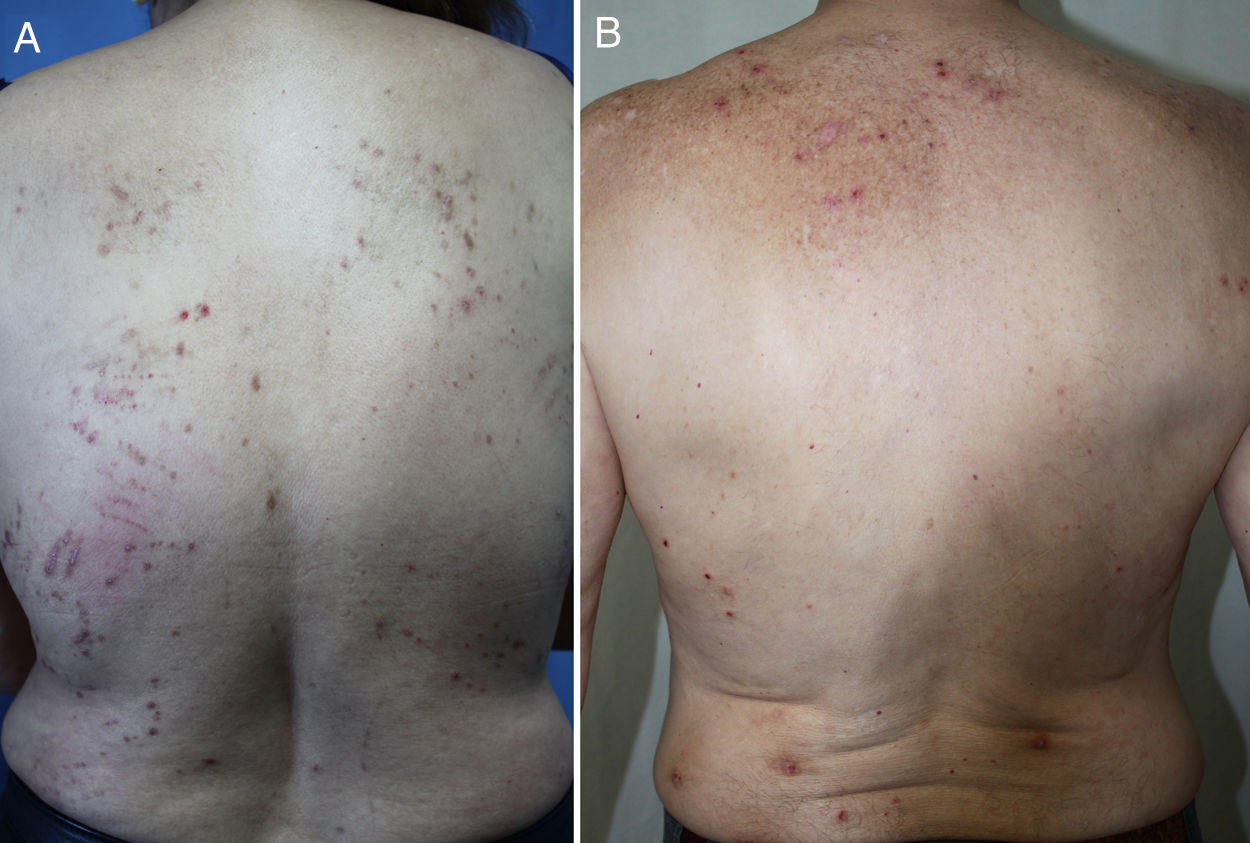
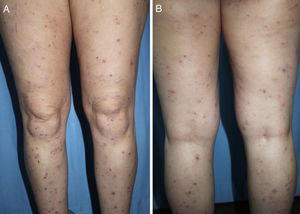
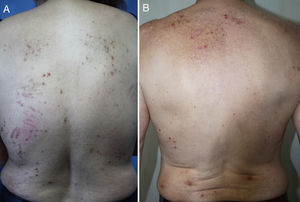
DiagnósticoEl diagnóstico del PC es clínico y se basa en una exploración física completa y una historia clínica pormenorizada. La presentación clásica es la de un paciente aquejado de mucho prurito y múltiples lesiones escoriadas, de distribución generalizada en la mayoría de los casos, respetando cara, palmas y plantas (fig. 2). Es característica la ausencia de lesiones en la zona interescapular y la región central de la espalda (allí donde los pacientes no alcanzan a rascarse) formando el denominado «signo de la mariposa» (fig. 3). En algunos casos el diagnóstico puede no ser tan sencillo, existiendo también una importante variabilidad en el diagnóstico de prurigo entre distintos dermatólogos/as. En el documento de consenso del European Prurigo Project11 se proponen unos criterios diagnósticos (tabla 1). Resulta importante destacar que es necesario que el síntoma inicial sea el prurito, ya que los demás criterios pueden cumplirse en otras enfermedades cutáneas que deben ser descartadas. Es también importante la colaboración del paciente para discernir si el prurito es previo a la aparición de lesiones pruriginosas. Estos criterios resultan útiles para el diagnóstico diferencial con las escoriaciones neuróticas, en las que el paciente no refiere prurito, pero admite el rascado, o las dermatosis facticias, en las que el paciente niega la manipulación de las lesiones.
Criterios diagnósticos de prurigo crónico. Los 3 criterios mayores tienen que estar presentes para el diagnóstico de la enfermedad
| Criterios mayores | - Prurito crónico (>6 semanas). Debe ser el síntoma inicial- Historia y/o signos de rascado (p. ej. escoriaciones)- Lesiones pruriginosas múltiples localizadas o generalizadas |
| Criterios asociados | - SignosDistribución simétrica y en áreas de la piel accesibles al rascadoPiel normal o liquenificada entre lesionesPueden asociar otras lesiones inducidas por rascadoCara y palmas rara vez afectadasLas lesiones pruriginosas son persistentes- SíntomasEl prurito precede al desarrollo de lesiones cutáneasEl prurito puede estar acompañado de ardor, escozor, dolor…Signos de cronicidad: prurito continuo de alta intensidad, aloknesis, hiperknesis, propagación de lesiones pruriginosas- Aspectos funcionalesDeterioro de calidad de vidaPérdida de sueñoAbsentismo laboralComportamiento obsesivo compulsivo- Aspectos emocionales:DepresiónAnsiedadIraAscoVergüenzaImpotencia- FisiopatologíaSensibilización neuronal inducida por prurito crónicoDesarrollo de ciclo prurito-rascadoVarios posibles orígenes del prurito crónico |
En definitiva, estos criterios asociados no son obligatorios pero facilitan el diagnóstico y la estricta adhesión a los mismos permite diferenciar esta entidad de las lesiones pruriginosas de otras patologías con las que se debe realizar el diagnóstico diferencial. Estas se resumen en la tabla 2.
Diagnóstico diferencial del prurigo crónico
| - Picaduras- Linfomas cutáneos- Dermatitis herpetiforme- Liquen plano hipertrófico- Escabiosis- Escoriaciones neuróticas y dermatitis facticias- Infecciones esporotricoides- Micobacteriosis- Queratoacantomas múltiples- Dermatofibromas múltiples- Sarcoidosis- Penfigoide ampolloso |
La histología de las lesiones es característica. La epidermis suele presentar ortohiperqueratosis, hipergranulosis y una acantosis que en ocasiones llega al grado de una hiperplasia seudoepiteliomatosa. Se produce el «signo de la palma peluda», observándose una hiperqueratosis similar a la presente en piel acral pero con folículos pilosos. Se produce fibrosis en la dermis papilar y reticular, con un aumento de fibroblastos y un infiltrado inflamatorio predominantemente perivascular e intersticial con linfocitos y macrófagos32. Muchas de estas características son similares a las del liquen simple, otra entidad causada por el rascado32
La dermatoscopia puede facilitar su diferenciación de otras patologías, especialmente del liquen plano hipertrófico. Las formas nodulares de PC presentan áreas blancas perladas, puntos y glóbulos rojos, vasos glomerulares, costra marrón-rojiza y erosiones33–35. Son también típicas las estriaciones blanquecinas periféricas, en un patrón de estallido de estrellas blanco33–35.
Nos centramos a continuación en 2 entidades cuya diferenciación del PC está en debate o puede ser confusa.
El penfigoide ampolloso nodular es considerado una variante clínica poco frecuente de penfigoide en la que los pacientes también experimentan un intenso prurito. En ella coexisten lesiones ampollosas y pruriginosas36. Algunos autores sostienen que se trata de una enfermedad independiente37, pero dada la morfología de las lesiones y el curso de la enfermedad parece compatible con un PC secundario al prurito del penfigoide ampolloso. Por ello, resulta importante explorar al paciente con PC y recoger si tiene historia de ampollas, recurriendo a la biopsia con inmunofluorescencia directa de piel perilesional si se considera necesario.
En base a sus similitudes clínicas e histológicas, algunos autores afirman que las dermatosis perforantes reactivas adquiridas no son más que una forma umbilicada de PC en respuesta a estímulos pruríticos de larga duración como diabetes mellitus o insuficiencia renal38.
Existen estudios que describen un fenotipo de DA prurigo nodular-like39,40, el cual puede ser verdaderamente difícil de diferenciar de un PC nodular secundario a una DA. Las lesiones tipo prurigo que encontramos en las dermatosis perforantes reactivas y en la DA prurigo nodular-like deben ser consideradas como casos de verdadero PC, los primeros secundarios a una enfermedad sistémica y los segundos a una DA.
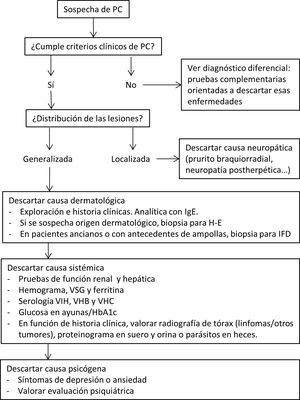
ManejoUna vez confirmado el diagnóstico es necesario descartar las distintas causas subyacentes. Esta se suele encontrar en un 90% de los pacientes, siendo en la mayoría de casos múltiple14. En la tabla 3 se recogen las causas más frecuentes del PC. Entre ellas, la más frecuente es la dermatológica, hasta en un 50% de los casos14,41. La gran mayoría de los casos de origen dermatológico son secundarios a una DA, la cual es la causa aislada más frecuente. Estos pacientes suelen tener una edad de inicio del PC más precoz41,42. Por ello, se requiere una adecuada historia dermatológica y una exhaustiva exploración cutánea. Si el paciente refiere que las lesiones de PC se originaron sobre piel inflamada, es recomendable realizar una biopsia43. También se sugiere ante la sospecha de otras causas dermatológicas que puedan comenzar sin lesiones cutáneas específicas distintas al prurigo, como el penfigoide ampolloso y la dermatitis herpetiforme. Se han descrito algunos casos asociados a dermatitis de contacto alérgicas, por lo que se podría valorar la realización de pruebas epicutáneas en estos pacientes. Sin embargo, la evidencia sobre esta práctica es todavía escasa44,45.
Causas más frecuentes de prurigo crónico. La mayoría de los casos tienen un origen multifactorial. En aquellos pacientes con una causa única, lo más frecuente es el origen dermatológico, fundamentalmente una dermatitis atópica
| Dermatológicas- Dermatitis atópica- Sarna- Penfigoide ampolloso- Micosis fungoideSistémicas- Insuficiencia renal (prurito urémico)- Diabetes mellitus- Tumores hematológicos- Infección por VIH- Cirrosis hepáticaNeuropáticas- Prurito braquiorradial- Neuralgia postherpéticaPsiquiátricas- Depresión- AnsiedadDesconocida |
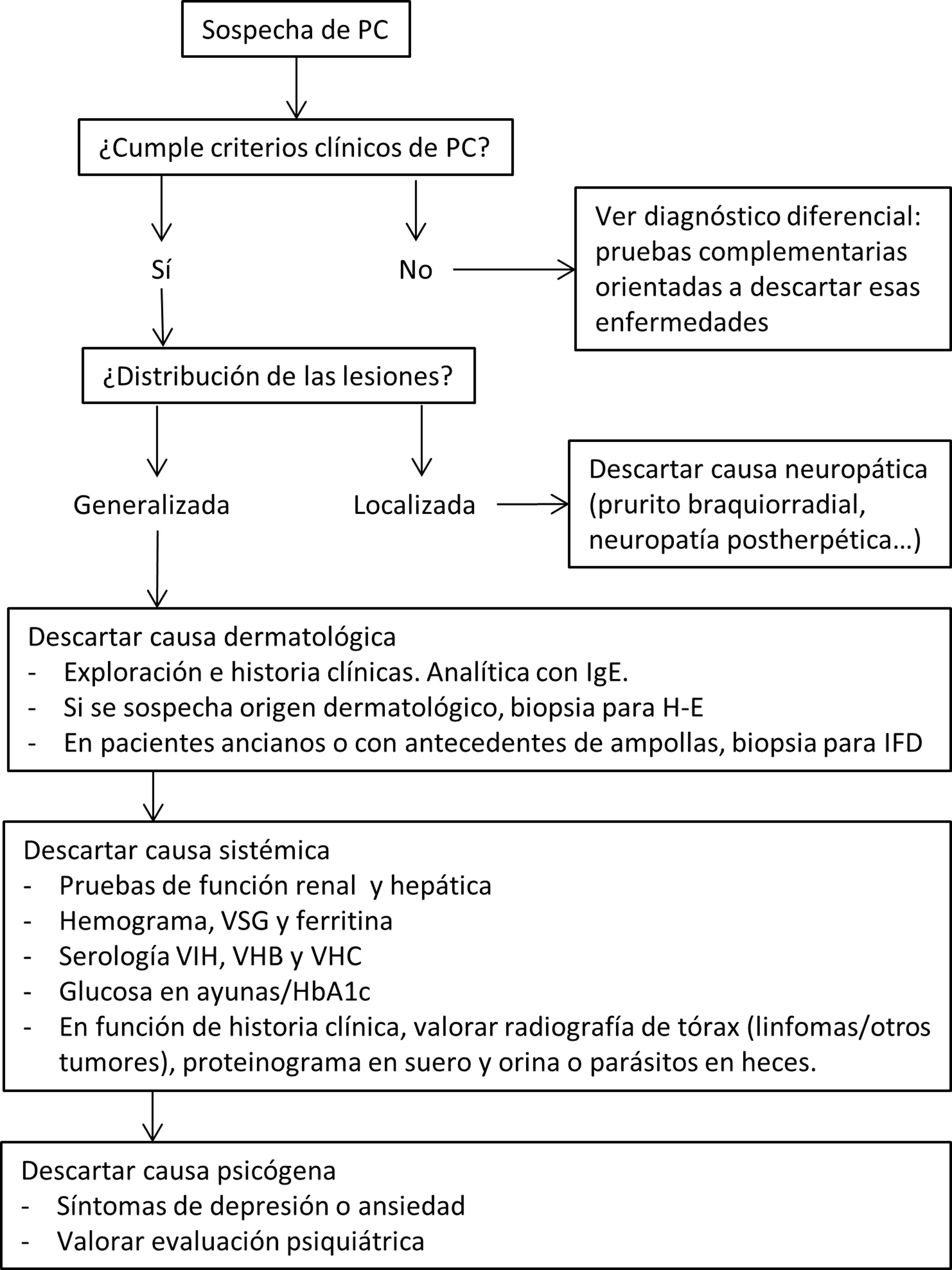
Para descartar otras causas, así como para complementar el diagnóstico diferencial clínico, pueden ser necesarias otras pruebas complementarias20,43. En la figura 4 proponemos un algoritmo diagnóstico para estos pacientes.
Propuesta de algoritmo diagnóstico de PC. Es necesario recalcar que en la mayoría de los casos el PC es de origen multifactorial, por lo que la confirmación de una de las causas no excluye la búsqueda de otras. H-E: hematoxilina-eosina; IFD: inmunofluorescencia directa; HbA1C: hemoglobina glucosilada; IgE: inmunoglobulina E; VSG: velocidad de sedimentación globular; VHB: virus de la hepatitis B; VHC: virus de la hepatitis C; VIH: virus de la inmunodeficiencia humana.
El empleo de escalas de gravedad y cuestionarios de calidad de vida resulta útil para valorar objetivamente la eficacia de los tratamientos. Además del DLQI y las escalas visuales analógicas reportadas por el paciente, existe una escala IGA (Investigator Global Assessment) específica para el prurigo nodular. Esta lo clasifica en función del número de lesiones que presenta el paciente en un momento dado. Se distinguen 5 grupos: aclarado (0 nódulos), casi aclarado (de 1 a 5 nódulos), leve (de 6 a 19), moderado (de 20 a 100) y grave (más de 100)43.
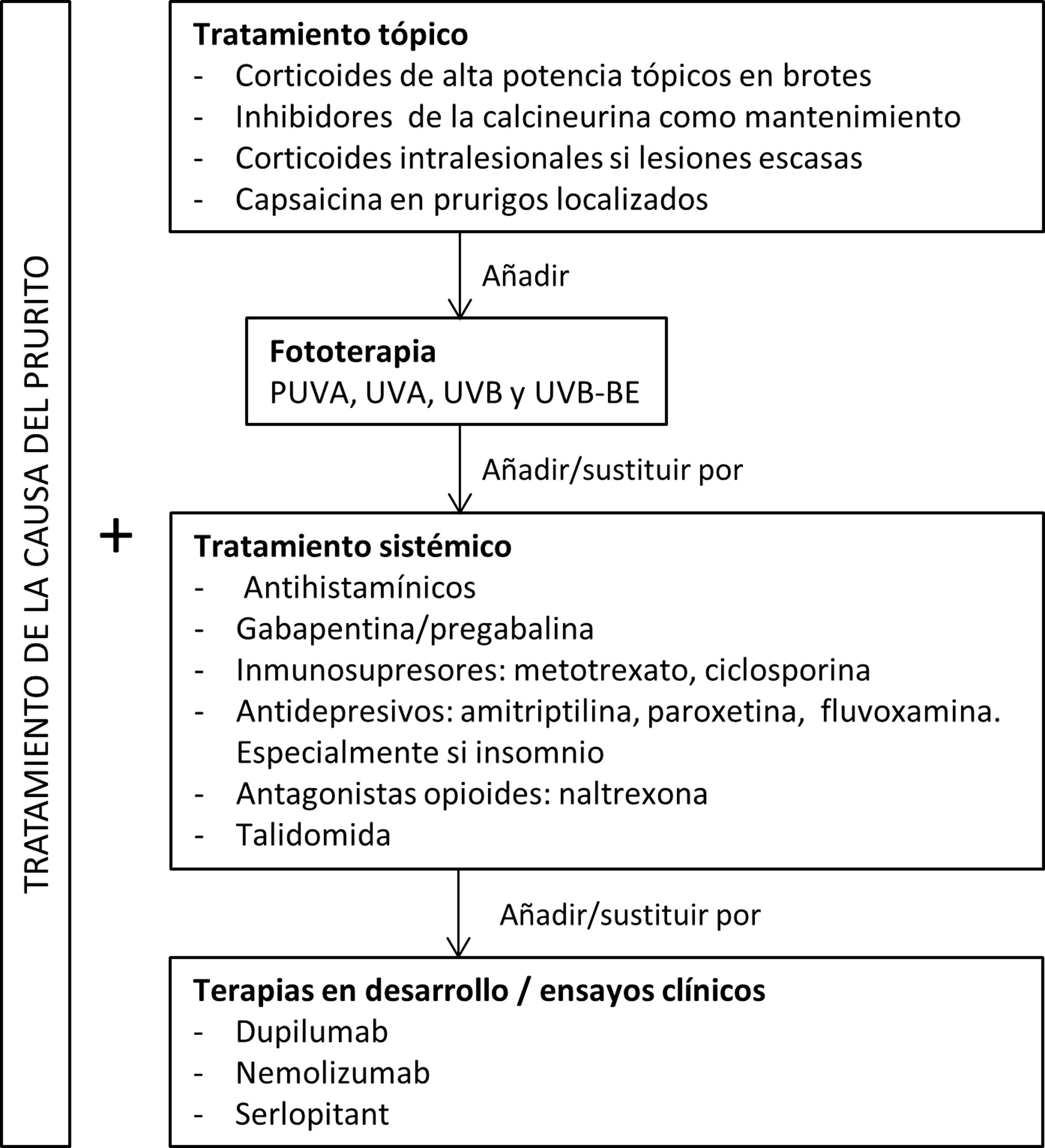
TratamientoEl tratamiento del PC es muy complejo debido a la falta de dianas específicas. Pese al empleo de un gran número de fármacos5, su eficacia es en general baja. El tratamiento debe tener como objetivo la reducción tanto del prurito como de las lesiones43. A la hora de abordar a un paciente con PC, es necesario tratar en primer lugar la enfermedad prurítica de base que originó el cuadro. Sin embargo, dado que las lesiones de prurigo son autoperpetuadas, es posible que persistan7. Por ello, la mayoría de los pacientes requieren también tratamiento específico para las lesiones pruriginosas. Una dificultad añadida es que la mayoría de los tratamientos que se utilizan no han sido sometidos a estudios controlados aleatorizados46, el endpoint elegido para la evaluación de los resultados es muy heterogéneo y casi todos los trabajos se centran exclusivamente en PC nodular.
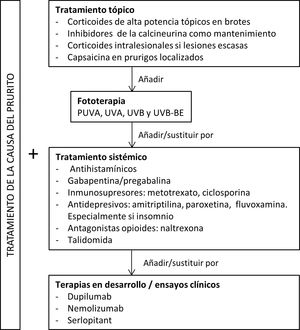
En la figura 5 proponemos un algoritmo terapéutico. Se suelen requerir varios tratamientos simultáneos, y el abordaje debe ser multimodal, siempre intentando tratar la causa primaria además de las lesiones de prurigo.
Los fármacos tópicos son generalmente utilizados como primera línea en casos leves o como complemento a la terapia sistémica. Los corticoides actúan regulando la respuesta inmunitaria través de sus efectos en los linfocitos T y las citoquinas. La crema de betametasona al 0,1% en oclusión redujo significativamente tanto el prurito como el número de lesiones respecto al grupo control47. En nuestra experiencia, la utilización de corticoides tópicos de muy alta potencia como el propionato de clobetasol al 0,05% puede ser más útil dada la dificultad de los fármacos para atravesar la hiperqueratosis típica de estas lesiones. En estudios con menor nivel de evidencia se ha asociado mejoría a la aplicación de corticoides intralesionales48,49. La terapia intralesional puede ser especialmente útil en lesiones poco numerosas resistentes al tratamiento. Los inhibidores de la calcineurina tópicos suponen una alternativa segura a largo plazo con resultados similares a la corticoterapia tópica50. El calcipotriol también se ha mostrado efectivo en un pequeño estudio51. La capsaicina parece ejercer un efecto antiprurítico al unirse a los receptores TRPV1 de las terminaciones nerviosas, produciendo una desensibilización de estas. Como efecto secundario, produce una sensación transitoria de quemazón, lo que limita su uso al PC de distribución localizada como el de origen neuropático52,53.
Terapia sistémicaLa fototerapia puede ser de utilidad, principalmente en pacientes con formas generalizadas que no sean candidatos a fármacos inmunosupresores sistémicos debido a su edad avanzada o a la presencia de comorbilidades. Existen varios estudios que muestran su eficacia con PUVA, UVA, UVB y UVB de banda estrecha54–59. La combinación de luz monocromática excimer a 308nm más PUVA se mostró superior a PUVA aislado en un pequeño ensayo clínico aleatorizado60, pero no existen estudios comparando el resto de terapias entre sí.
Los antihistamínicos son frecuentemente utilizados para el control del prurito, aunque no suelen ser suficientes61. En pequeñas series de casos se ha sugerido la utilidad de combinarlos con inhibidores de leucotrienos62.
Los fármacos gabapentinoides parecen actuar inhibiendo la secreción sináptica del glutamato, que actúa como neurotransmisor excitatorio. Son especialmente útiles cuando existe una sensibilización a nivel central, y podrían tener influencia a nivel emocional y reduciendo el impuso de escoriar las lesiones63. Aunque tienen buenos resultados en el tratamiento del PC en estudios abiertos y en series de casos64–66, es importante ser cautelosos ya que presentan efectos secundarios como mareo, somnolencia y ataxia, por lo que se recomienda un aumento paulatino de su dosis67.
Los antidepresivos como amitriptilina68, paroxetina y fluvoxamina69 se han mostrado eficaces en el tratamiento tanto del prurito como de las lesiones pruriginosas. Debido a que pueden provocar somnolencia, son especialmente útiles en pacientes aquejados de insomnio secundario al prurito43.
Los antagonistas del receptor opioide μ, como la naltrexona, han tenido buenos resultados en PC de diversos orígenes70,71. Presentan el inconveniente de frecuentes efectos secundarios como mareo y vómitos72. Se está llevando a cabo un ensayo clínico en fase ii con nalbufina, agonista de los receptores κ y antagonista μ73. En estudios en animales parece haber reducido el prurito mediado por la IL-31 74.
Otra alternativa efectiva es la talidomida75,76. Su uso se ve limitado por sus importantes efectos secundarios, incluyendo la neuropatía periférica (hasta en un 20% de los pacientes) y su potencial teratogénico77. Utilizar dosis de menos de 100mg podría evitar estos efectos adversos manteniendo su actividad antipruriginosa78,79.
Los principales inmunosupresores sistémicos utilizados son el metotrexato y la ciclosporina. Varias series de casos muestran su eficacia80–82. La decisión de optar por uno u otro debe realizarse en función de su distinto perfil de efectos secundarios. En general, la ciclosporina se reserva para pacientes más jóvenes y sin alteraciones renales, y para cuando se desea una mayor rapidez de acción.
Terapias en desarrolloLos avances en el conocimiento de la fisiopatogenia del PC y la implicación de ciertas interleuquinas, han permitido el desarrollo de nuevas moléculas que podrían ser efectivas.
El dupilumab es un anticuerpo monoclonal que se une a la unidad α del receptor de la IL-4, bloqueando la señalización de tanto IL-4 como IL-1383. Existen varios estudios no controlados y series de casos que muestran su efectividad39,40,84–91, recogiendo un total de 70 pacientes. Mejora en la mayoría de los casos y es bien tolerado, presentando como único efecto secundario conjuntivitis. Teniendo en cuenta que es un tratamiento autorizado para la DA podría esperarse una menor efectividad en los pacientes sin atopia. Dos estudios comparan específicamente estos 2 grupos y no encuentran diferencias significativas en la mejoría clínica entre las cohortes con y sin DA92,93, pero uno de ellos observa respuestas más rápidas en pacientes con DA93. Los datos indican que puede tratarse de un tratamiento efectivo, lo cual podrá ser confirmado con los resultados del ensayo clínico en fase iii que se encuentra en proceso94.
Recientemente ha sido publicado un ensayo clínico en fase ii con nemolizumab en PC nodular moderado-severo (definido como la presencia de más de 20 lesiones) y prurito severo (más de 7 en una escala numérica de 0 a 10). El nemolizumab es un anticuerpo monoclonal dirigido contra el receptor A de la IL-31. El endpoint primario del estudio fue la mejoría en la escala de prurito, obteniéndose una reducción significativa con respecto a placebo a las 4 semanas (53 vs. 20,2%; p<0,001). Esta mejoría fue independiente de la presencia de antecedentes de atopia. El tratamiento con nemolizumab se asoció a dolor abdominal, diarrea y síntomas musculoesqueléticos95. En el momento actual está en proceso un ensayo clínico fase iii96.
En un ensayo clínico fase ii con aprepitant oral, un antagonista selectivo de alta afinidad por el receptor de neurocinina 1, no se detectó una mejoría en el prurito de los pacientes con PC con respecto al placebo97. Otra molécula con el mismo mecanismo de acción, el serlopitant, sí que ha demostrado mejorar el prurito en un ensayo fase ii98.
El vixarelimab, un inhibidor del receptor de oncostatina M ha mostrado resultados prometedores en el control del prurito en un ensayo fase iia99.
Un pequeño estudio con 10 pacientes no encontró mejoría en pacientes tratados con apremilast100.
ConclusionesEl PC es una entidad independiente asociada a una sensibilización neuronal que produce un ciclo picor-rascado secundario. Las patologías de base y su expresión clínica son muy variadas, lo que hace su manejo complejo. Sin embargo, el poder identificar y clasificar correctamente esta entidad permitirá un mejor manejo de estos pacientes. Los fármacos que se encuentran en desarrollo son prometedores, y quizá consigan facilitar el difícil tratamiento de esta enfermedad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.