Desde la aparición de los primeros casos de neumonía por un nuevo coronavirus en Wuhan en diciembre de 2019, en apenas 3 meses esta infección ha adquirido la magnitud de pandemia. Al igual que se incrementaba el número de casos, también se han ido comunicando nuevas manifestaciones clínicas respiratorias, neurológicas, digestivas y también dermatológicas1.
Una mujer de 29 años sin antecedentes de interés, natural de Colombia, acudió al servicio de urgencias por lesiones cutáneas de una semana de evolución. Además, tenía tos y fiebre desde 20 días antes, para lo que no estaba siguiendo ningún tratamiento. No había notado disnea y la saturación de oxígeno basal era del 97%. En las analíticas de sangre se detectó un dímero D de 1.790,0ng/ml; 1.500 linfocitos/μl, 202U/l de LDH y la proteína C reactiva <0,5mg/l. La radiografía de tórax era normal. La PCR del exudado faríngeo fue positiva para SARS-CoV-2.
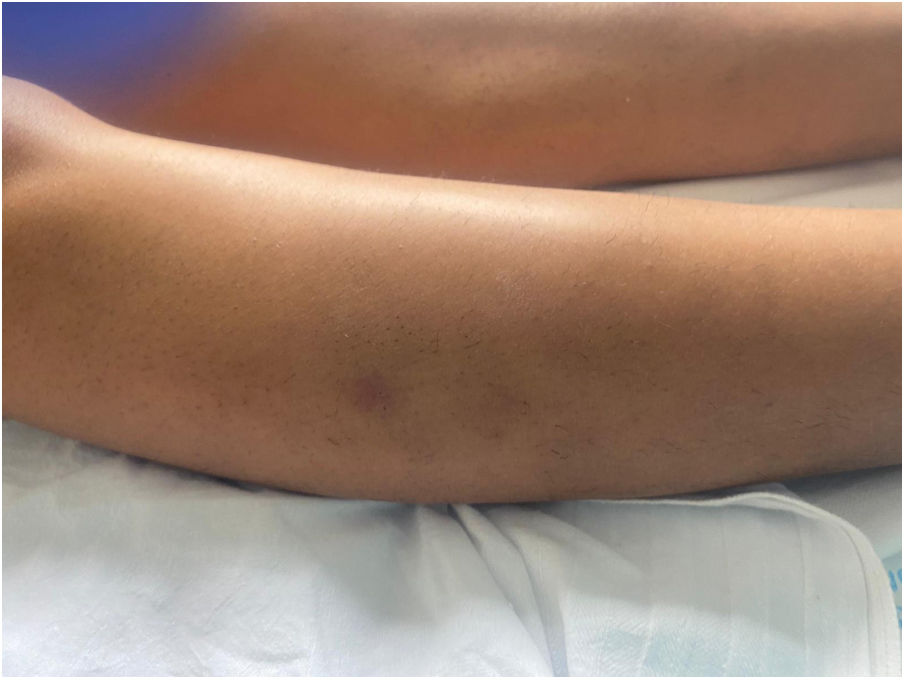
En la exploración, presentaba lesiones nodulares subcutáneas, de 1 a 4cm, eritematosas o parduscas, sin otras irregularidades en la superficie cutánea. Se localizaban en caras anteriores y laterales de piernas (fig. 1), muslos, antebrazos y hombro izquierdo. Las lesiones eran pruriginosas y dolorosas a la palpación.
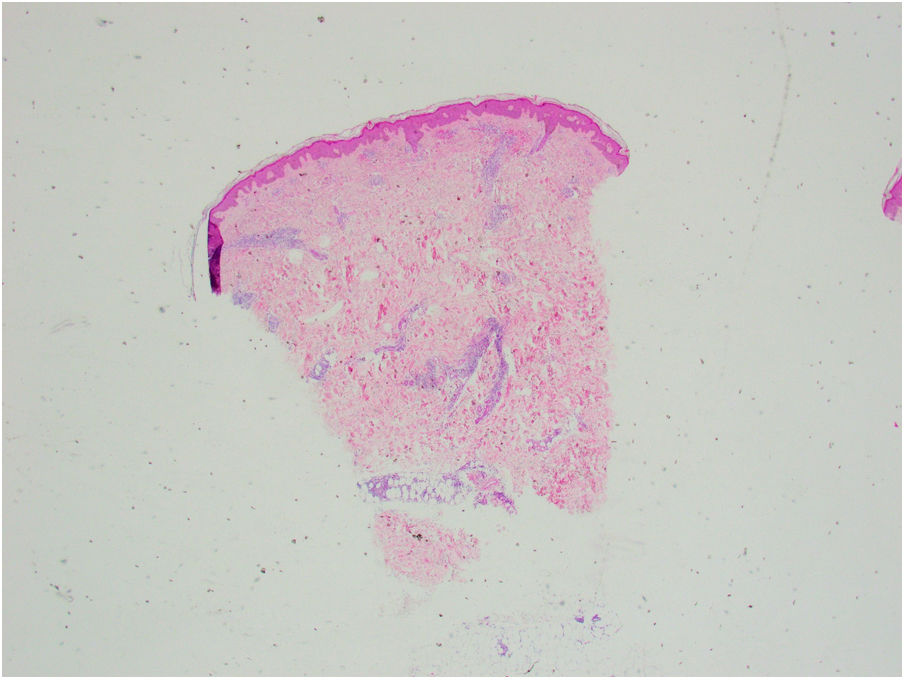
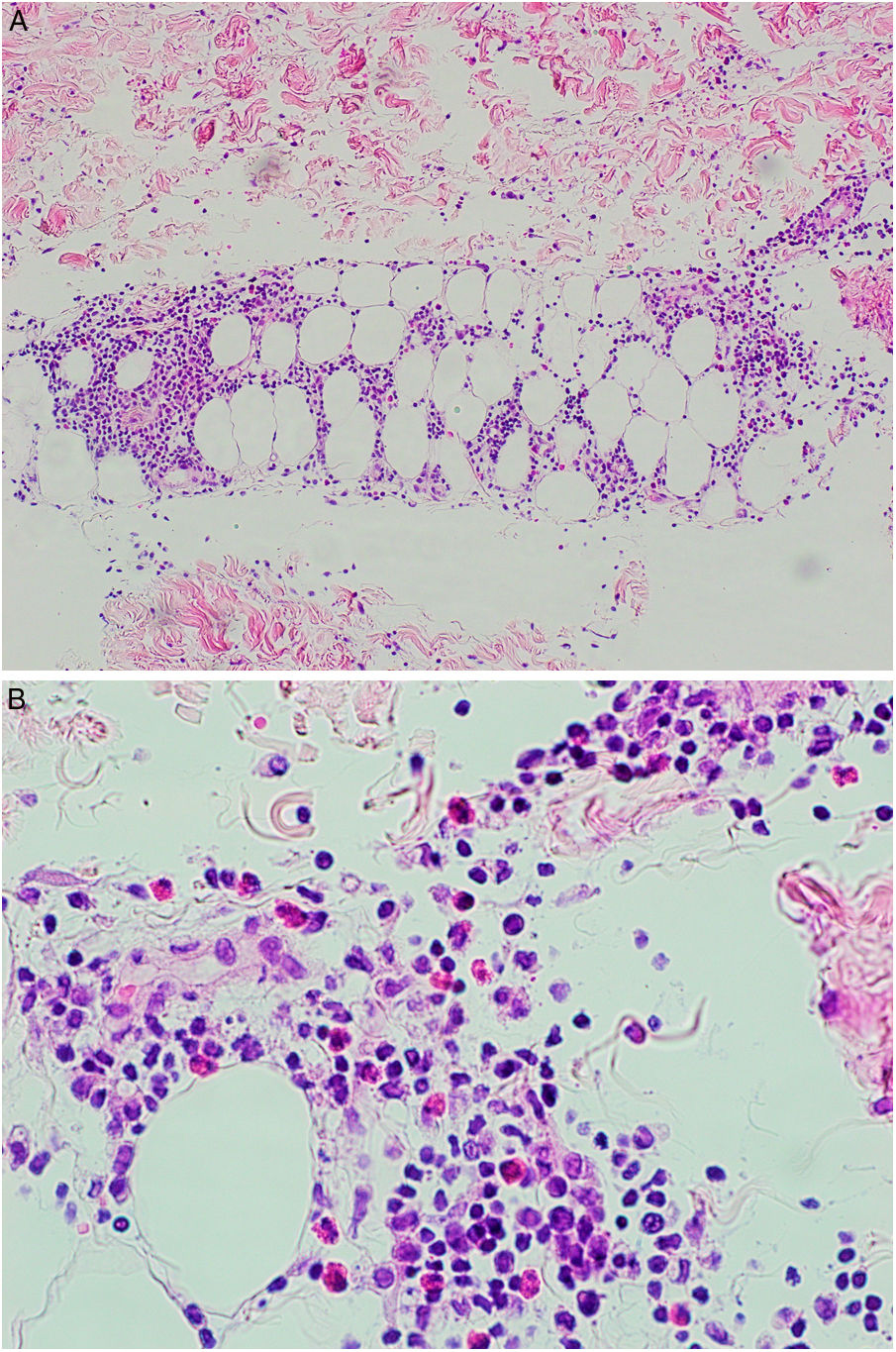
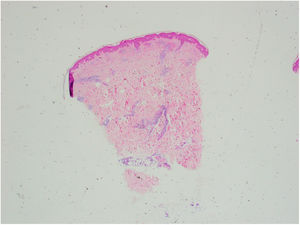
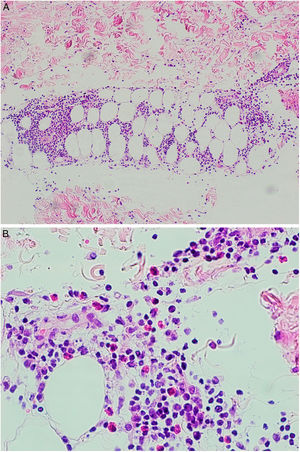
Se tomó una biopsia cutánea de una de las lesiones de la pierna derecha. La epidermis no mostraba alteraciones. En dermis superficial y profunda se disponía un infiltrado inflamatorio perivascular (fig. 2), que alcanzaba el tejido subcutáneo con un patrón predominantemente lobulillar (fig. 3A). Este infiltrado estaba compuesto por linfocitos, histiocitos y numerosos eosinófilos (fig. 3B), con fenómenos de leucocitoclasia. No se observaban figuras en llamarada, y la afectación subcutánea era superficial sin fibrosis. Había extravasación hemática sin vasculitis.
Con estos hallazgos se diagnosticó de paniculitis eosinofílica secundaria a infección por coronavirus COVID-19.
La paciente fue ingresada para observación, y se inició tratamiento con ceftriaxona, enoxaparina e hidroxicloroquina. Además, se pautó betametasona en crema en las lesiones cutáneas. La paciente mejoró significativamente en pocos días, permitiendo su alta hospitalaria y aislamiento domiciliario.
La paniculitis eosinofílica es una forma muy poco frecuente de paniculitis. Afecta con más frecuencia a mujeres que a varones (3:1), y tiene 2 picos de incidencia, en la tercera y en la sexta décadas de la vida2. Se trata de un proceso reactivo a diferentes estímulos, generalmente enfermedades sistémicas, entre las que se encuentran el eritema nudoso, la vasculitis leucocitoclástica, la dermatitis atópica, los linfomas, las picaduras de insectos3, la enfermedad de Kimura4 o el síndrome de Wells5. También se ha vinculado a ciertos fármacos como inmunoterapia con veneno de abeja, penicilina6 o reacciones en el punto de inyección de heparina7.
Tiene mayor interés para nuestro caso la implicación de ciertas infecciones, como el VIH, la gnathostomiasis, el estreptococo y la toxocariasis8.
Se ha planteado como posible mecanismo patogénico una producción excesiva de citoquinas, en concreto IL-4 e IL-5, en respuesta a esos variados estímulos, provocando una respuesta inmune anómala2.
Conforme la pandemia por coronavirus COVID-19 fue progresando, los dermatólogos empezamos a describir diferentes manifestaciones cutáneas de la infección1,9,10. Las más habituales son los exantemas morbiliformes, vesiculosos, urticariales y petequiales, la livedo reticularis transitoria, las lesiones similares a la perniosis y las lesiones acrales isquémicas.
En nuestro caso, la correlación temporal y la ausencia de otros posibles desencadenantes, nos hacen considerar que el cuadro de paniculitis eosinofílica es secundario a la infección por coronavirus COVID-19. La paciente no había recibido heparina subcutánea ni otros tratamientos específicos antes de la aparición de las lesiones.
Como en tantas ocasiones, en la infección por coronavirus la piel es reflejo de una enfermedad interna. Debemos aprovechar su accesibilidad, y biopsiar las lesiones nuevas que vayamos observando, ya que la información obtenida puede ser útil para comprender la patogenia de la infección y determinar el tratamiento más eficaz para estos pacientes.