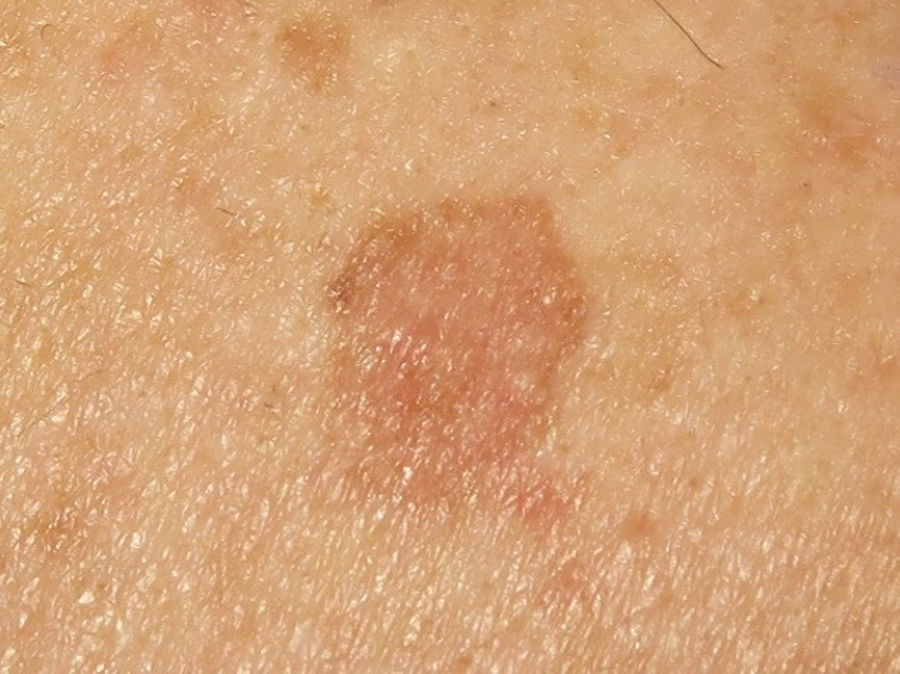
Un hombre de 48 años, sin antecedentes de interés, valorado durante el seguimiento en la consulta de dermatoscopia digital, presentaba en el hombro derecho una mácula de color marrón claro, de 1cm de diámetro mayor, sin cambios evidentes durante el seguimiento con mapas corporales con dermatoscopia digital (fig. 1). Refería haber estado recibiendo sesiones de depilación láser hasta un año y medio antes de la consulta.
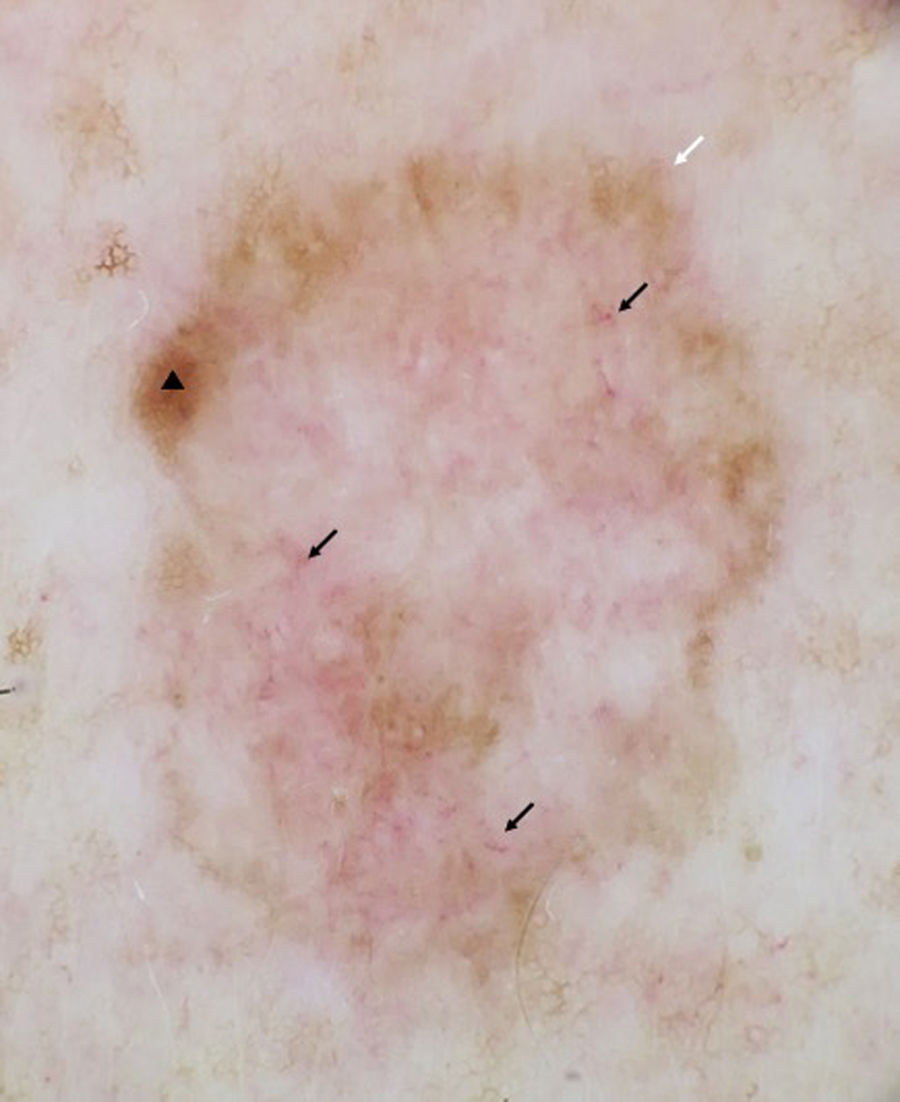
Presentación de las dos imágenes acompañadas de la siguiente frase ¿Cuál es su diagnóstico?El examen con dermatoscopia mostraba únicamente unas áreas borradas centrales con vascularización atípica y un retículo fino típico en periferia (fig. 2). ¿Cuál es su diagnóstico?
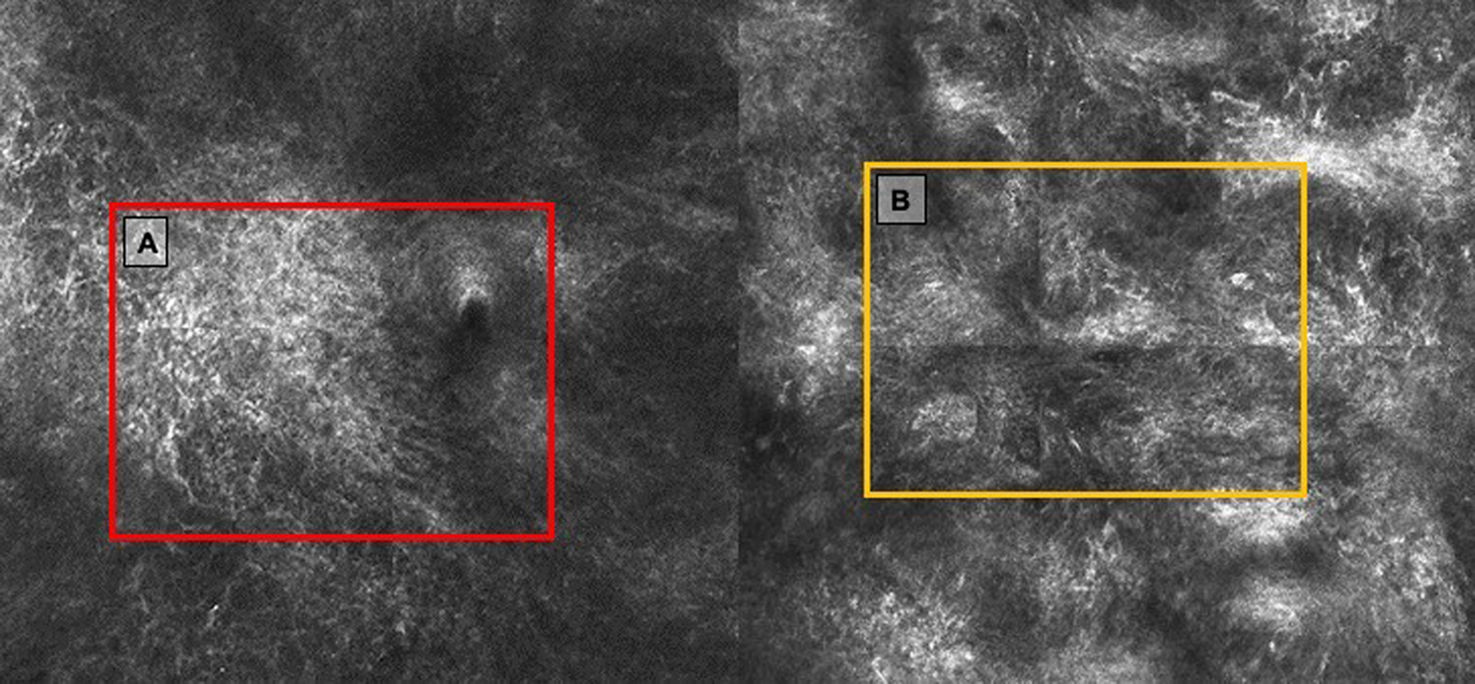
ComentarioSe realizó microscoscopia confocal de la lesión que reveló una epidermis con abundantes células dendríticas, así como una desestructuración de la unión dermoepidérmica donde también se observaron células atípicas (fig. 3). La lesión fue extirpada con el diagnóstico histológico de lentigo maligno extrafacial (LME).
Los LME son melanomas de patrón lentiginoso asociados a daño solar crónico cuya incidencia está aumentando1–3. Se ha descrito un modelo de progresión clínica y su representación dermatoscópica de estas lesiones2,4. Lo primero que ocurre es la disrupción del retículo, seguido de la aparición de unas áreas borradas que presentan alrededor puntos de pigmento y estructuras triangulares, progresando a líneas anguladas y en «zig-zag»’. Por último, la evolución es al borramiento casi completo de la lesión, presentando únicamente una vascularización atípica central y unas líneas blancas cortas2,4.
La mayor dificultad en el diagnóstico ocurre en las lesiones incipientes, que conservan muchas zonas de patrón reticular típico y una mínima distorsión del retículo, y en los casos más evolucionados, en los que se observa una pérdida casi completa del retículo, con la persistencia de unas áreas de patrón reticular en la periferia. En 2022 describimos un caso de LME muy similar al actual, que presentaba por dermatoscopia casi toda la lesión borrada con unas líneas blancas cortas y vascularización atípica y un retículo preservado en la periferia5. El lentigo maligno de la figura 2 no presentaba líneas blancas centrales sino solo una vascularización atípica y un retículo periférico que ponía en evidencia el origen melanocítico de la lesión.
La detección precoz del lentigo maligno es muy importante para evitar la progresión del mismo a melanoma invasivo6. Existen casos muy poco expresivos, por lo que recomendamos prestar especial atención a las lesiones que tengan restos de retículo pigmentado con una vascularización atípica central, tengan o no líneas blancas cortas en su interior.