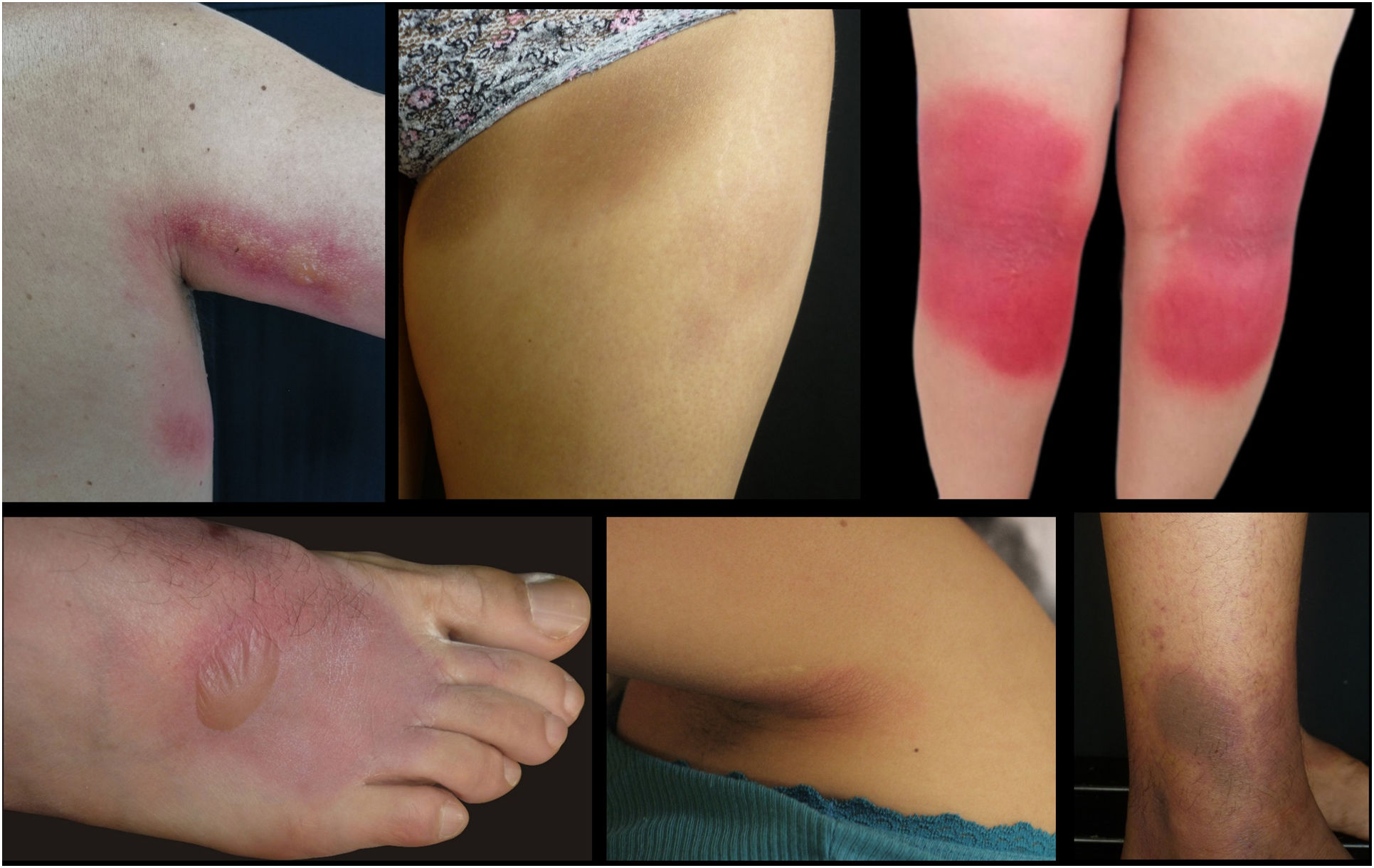
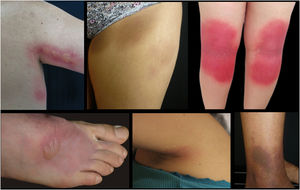
Desde 1975 se han publicado algunos casos que asocian la radiación ultravioleta como un desencadenante de erupciones cutáneas fijas (erupción o exantema fijo por luz solar o síndrome de fotosensibilidad localizada de amplio espectro). Describimos los casos de 13 pacientes con esta dermatosis, 4 varones (30,8%) y 9 mujeres (69,2%), con edades comprendidas entre los 28 y los 56 años, atendidos en un centro de referencia en dermatología en Bogotá, Colombia. Las lesiones se localizaron en la cara interna de los muslos, los glúteos, la región poplítea, la axilar anterior y posterior y el dorso de los pies. La prueba de fotoprovocación logró la reproducción de las lesiones en todos los casos en las áreas afectadas y la histopatología reveló cambios similares a los descritos en los eritemas fijos por medicamentos. Esta enfermedad podría corresponder a un subtipo de erupción fija, aunque no se descarta que sea una dermatosis diferente con una patogenia común.
Few reports describing an association between UV radiation and fixed skin eruptions have been published since 1975. These reactions have received various names, including fixed sunlight eruption, fixed exanthema due to UV radiation, and broad-spectrum abnormal localized photosensitivity syndrome. We present a series of 13 patients (4 men [30.8%] and 9 women [69.2%]) aged between 28 and 56 years who were evaluated for fixed eruptions induced by UV radiation at a dermatology referral hospital in Bogotá, Colombia. The lesions were located on the inner thighs, buttocks, popliteal region, anterior and posterior axilla, and dorsum of the feet. Photoprovocation reproduced lesions in all the affected areas, and histopathology showed changes similar to those seen in fixed drug eruptions. While these UV-provoked reactions may be a type of fixed skin eruption, we cannot rule out that they may also be a distinct condition that simply shares a pathogenic mechanism with fixed eruptions.
Una erupción fija hace referencia a un exantema de la piel o las membranas mucosas, que recurre en la misma localización posterior a la exposición a un desencadenante, siendo el más frecuente el uso tópico u oral de medicamentos1,2. Sin embargo, hasta el 25,2% de los pacientes con lesiones similares niega la ingesta de medicamentos3. Se han identificado otras causas de erupciones cutáneas fijas como el consumo de alimentos4,5 y la exposición a colorantes, herbicidas e insecticidas3,6.
En 1975 Emmett describió la asociación inusual de una erupción fija con la exposición a radiación solar7. Posteriormente se han publicado varios casos similares8–11. En el año 2010 se propuso el término eritema fijo inducido por luz solar10 y, recientemente, el de síndrome de fotosensibilidad anormal localizada de amplio espectro11.
Describimos a continuación los casos de 13 pacientes valorados en la unidad de fotodermatología de un centro dermatológico de referencia en Bogotá, Colombia, con un diagnóstico clínico, histopatológico y por pruebas de fotoprovocación de esta dermatosis.
Descripción de casosDurante los años 2011 a 2021 consultaron al Hospital Universitario Centro Dermatológico Federico Lleras Acosta, en Bogotá, Colombia, 13 pacientes, 4 varones (30,8%) y 9 mujeres (69,2%), con unas edades comprendidas entre los 28 y los 56 años. Todos ellos manifestaron presentar unas lesiones pruriginosas y urentes en la piel, en las mismas localizaciones, de uno a 12 años de evolución, que aparecían entre media hora y 24h tras la exposición solar y mejoraban en un rango de 3 a 8 días. Clínicamente, las lesiones eran unas máculas o placas eritematosas o eritemato-violáceas, redondeadas u ovaladas, bien definidas, algunas con ampollas en su interior que se resolvían dejando una hiperpigmentación residual (5 casos), una hipopigmentación (un caso) o sin generar cambios en la piel (7 casos). Las localizaciones más frecuentes fueron la cara interna de los muslos, los glúteos, las fosas poplíteas, la región axilar anterior y posterior y el dorso de los pies (fig. 1). No se identificó el consumo de medicamentos o alimentos que precediera el inicio de las lesiones (ver el material complementario).
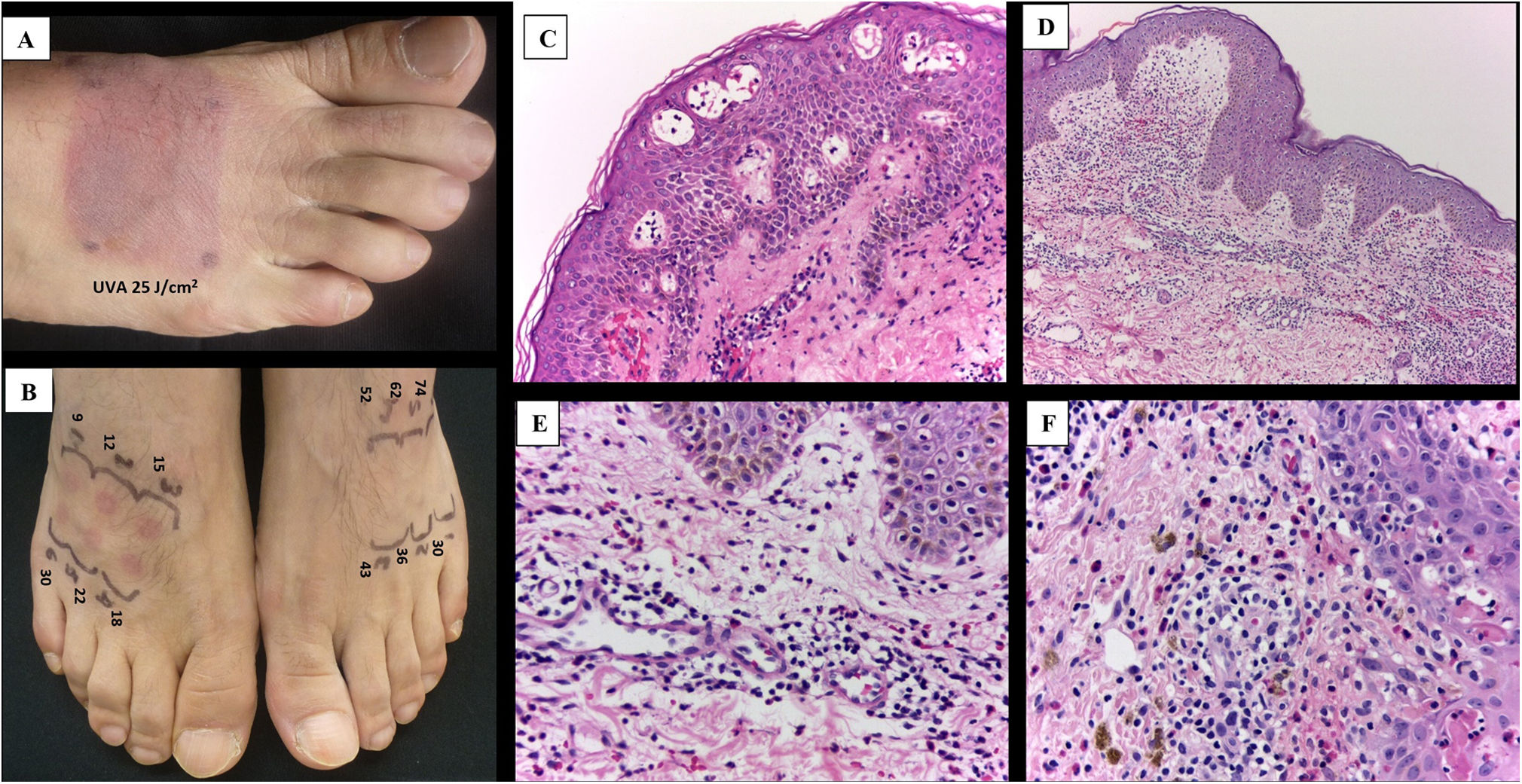
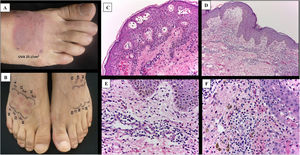
A todos los pacientes se les realizó un hemograma, estudio de ANA, anti-Ro y anti-La, y solo 2 presentaron alteraciones: un paciente con antecedente del síndrome de Sjögren tuvo anticuerpos anti-Ro positivos y otro ANA positivos 1/160, pero sin otro estigma de autoinmunidad. Se realizó una prueba de fotoprovocación con dosis única o repetida de 25J/cm2 de UVA según el protocolo del servicio utilizando una cabina de fototerapia de manos y pies Daavlin (Brian, Ohio, EE. UU.), que fue positiva en todos los pacientes en las áreas comprometidas (fig. 2 A) y negativa en las áreas no afectadas por la erupción. En 4 casos se determinó la dosis eritematosa mínima (DEM) para UVB en las zonas afectadas y en las no comprometidas por la erupción, utilizando el simulador Solar Light Multiport®, modelo 601, de 300mw (Glenside, Pennsylvania, EE. UU.) y se encontró una disminución de la DEM en las zonas comprometidas, pero no en las no afectadas (fig. 2B).
A) Prueba de fotoprovocación positiva. B) Comparación de la DEM en piel comprometida y no comprometida, dosis en mJ/cm2. C-F) Aspecto histopatológico de las lesiones. C) Formación de vesículas intraepidérmicas con células apoptósicas (H&E, ×10). D) Epidermis con presencia de células apoptósicas, edema en dermis superior e infiltrado perivascular de tendencia liquenoide. E y F) Infiltrado en la dermis superior de predominio linfocitario con eosinófilos entremezclados e incontinencia del pigmento melánico (H&E, ×40).
A todos los pacientes se les tomó una biopsia de la piel de las lesiones inducidas por la luz solar o de las lesiones fotoprovocadas en las que se objetivaron unos hallazgos histopatológicos similares: una dermatitis liquenoide, con espongiosis, edema de la dermis papilar, extravasación eritrocitaria y un infiltrado perivascular e intersticial de linfocitos y eosinófilos. En algunos casos se observaron varios queratinocitos apoptóticos en las capas basales y suprabasales de la epidermis (figs. 2C-F).
Con los hallazgos clínicos, fotobiológicos e histológicos se diagnosticaron todos los casos de erupción fija por luz solar10. Se indicaron medidas de fotoprotección (uso de ropa adecuada y protectores solares de amplio espectro) y en 3 pacientes que viajaron a clima cálido se administró prednisolona, 0,5mg/kg/día durante el tiempo que permanecieron allí, con lo que no desarrollaron lesiones. Otros 2 pacientes aplicaron un protector solar con filtros físicos en las áreas comprometidas, que evitó la aparición de la erupción tras la realización de una nueva prueba de fotoprovocación con UVA. Durante el seguimiento de los pacientes, se contactaron 9. De estos, solo uno no volvió a presentar lesiones después de 3 meses de vivir en clima cálido, 5 previenen la erupción con el uso de protectores solares físicos y ropa protectora, y otros 3 controlan solo parcialmente la aparición de las lesiones con estas medidas.
DiscusiónEl exantema desencadenado por la exposición a la radiación ultravioleta que recurre en las mismas áreas corporales es una dermatosis con una fisiopatogenia poco clara. En la literatura revisada se encontraron 19 casos descritos bajo los nombres de erupción fija por UV de longitud de onda larga7, exantema fijo por RUV8,12, erupción fija por luz solar10,13–15 y síndrome de fotosensibilidad anormal localizada de amplio espectro11.
De acuerdo con las publicaciones, esta dermatosis predomina en las mujeres, como se observó también en nuestra serie. Butt et al.11 observaron que sus 10 pacientes tenían una edad media de aparición de las lesiones de 37 años, similar a la de nuestros casos que fue de 38 años, y que consultaron por sus lesiones tras un tiempo promedio de 8 años, frente a los 5 años de nuestros pacientes. El tiempo de inicio de las lesiones posterior a exposición solar varió entre 30min y 18h, similar a nuestros pacientes (30min/24h). La mejoría de la erupción ocurrió entre 7-28 días, nuestros casos resolvieron en un tiempo menor (3-8 días).
El exantema suele aparecer en las áreas protegidas de la radiación solar como la cara interna de los muslos, los glúteos, las fosas poplíteas, las caderas y región periaxilar y, menos frecuentemente, en los dedos de las manos y en el dorso de los pies10,12–15, como ocurrió en nuestros pacientes. Esta distribución difiere de las localizaciones típicas de la erupción fija por medicamentos que son los labios, las manos y los genitales1. Característicamente, la erupción fija por luz solar no se asocia con anormalidades en los exámenes de laboratorio. En esta serie de casos encontramos un paciente con síndrome de Sjögren y anticuerpos anti-Ro positivos, enfermedad que no se ha relacionado con este tipo de lesiones y otro paciente con ANA positivo en título bajo sin asociación a autoinmunidad.
Los cambios histopatológicos son consistentes en todos los casos descritos, incluidos los de nuestra serie, e incluyen la presencia de un infiltrado de intensidad variable, perivascular superficial o en banda, compuesto por linfocitos, eosinófilos y neutrófilos, acompañado de daño vacuolar o liquenoide de la interfase, espongiosis epidérmica, apoptosis de queratinocitos y, en algunos casos, de un depósito de melanina en la dermis superficial9,10,12,13,15. Estos hallazgos son similares a los encontrados en la erupción fija por medicamentos y alimentos4.
Se encuentra una fotosensibilidad para la radiación UVA, UVB y, en ocasiones, para la luz visible en la piel afectada7,9,11,15, en algunos casos la fotosensibilidad está alterada en sitios adyacentes a estas áreas o en los sitios no afectados, aunque notablemente menor a la de las áreas afectadas11. Se ha logrado la reproducción de las lesiones con dosis bajas de UVA es las zonas previamente afectadas, pero no en la piel no comprometida12,14,15, como se corroboró en nuestros casos. Después de la resolución del exantema la piel puede no sufrir cambios o exhibir hipo o hiperpigmentación, como también sucede en las erupciones fijas por medicamentos, aunque en estas es más frecuente la hiperpigmentación residual1.
Con relación al tratamiento, el uso de ropa protectora y de protectores solares de amplio espectro pueden ayudar11,13,15, los corticoides tópicos disminuyen los síntomas y aceleran la resolución de las lesiones, en algunos casos el uso profiláctico de fototerapia UVB de banda estrecha o UVA-1 ha mejorado la fotosensibilidad11 y los corticoides orales en 3 de nuestros pacientes previnieron la aparición de lesiones, sin embargo, no pueden utilizarse crónicamente por sus efectos adversos.
Algunos autores sugieren que esta reacción podría ser un subtipo de erupción fija12, otros consideran que se trata de una fotodermatosis inmunológicamente mediada13,14. No se conoce cuál es el desencadenante o antígeno activado por la RUV. Se ha propuesto la presencia de cromóforos no identificados que se depositan en la piel y absorben las longitudes de onda requeridas para desencadenar esta reacción localizada11. Otros especulan que existe una sustancia fotoactivada como un alimento o aditivo13, pero no se ha encontrado ninguna sustancia desencadenante.
En algunos de los artículos publicados se contempla que esta dermatosis fotosensible podría no ser una variedad de erupción fija, porque las lesiones no exhiben pigmentación y la histopatología no corresponde11,13, sin embargo, no todas las erupciones fijas dejan una hiperpigmentación residual, existen subtipos que no producen cambios pigmentarios16,17 y otros muestran hipopigmentación18, 3 situaciones que describimos en nuestra serie de casos. Adicionalmente, si se evalúan todos los casos descritos, los hallazgos histopatológicos son compatibles con los que se observan en las erupciones fijas por medicamentos o alimentos, especialmente aquellas no pigmentadas1,17,19. Podemos afirmar que estas 2 enfermedades comparten varias características clínicas e histopatológicas, con la excepción del compromiso de las mucosas, que ocurre con frecuencia en la erupción fija por medicamentos.
En conclusión, esta fotodermatosis podría corresponder a una variedad de erupción fija secundaria al depósito de algún cromóforo o a la expresión de neoantígenos inducidos por la radiación ultravioleta, aunque no es posible excluir que sea una enfermedad diferente con una fisiopatogenia común.
FinanciaciónEste trabajo no recibió financiación de ninguna entidad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.