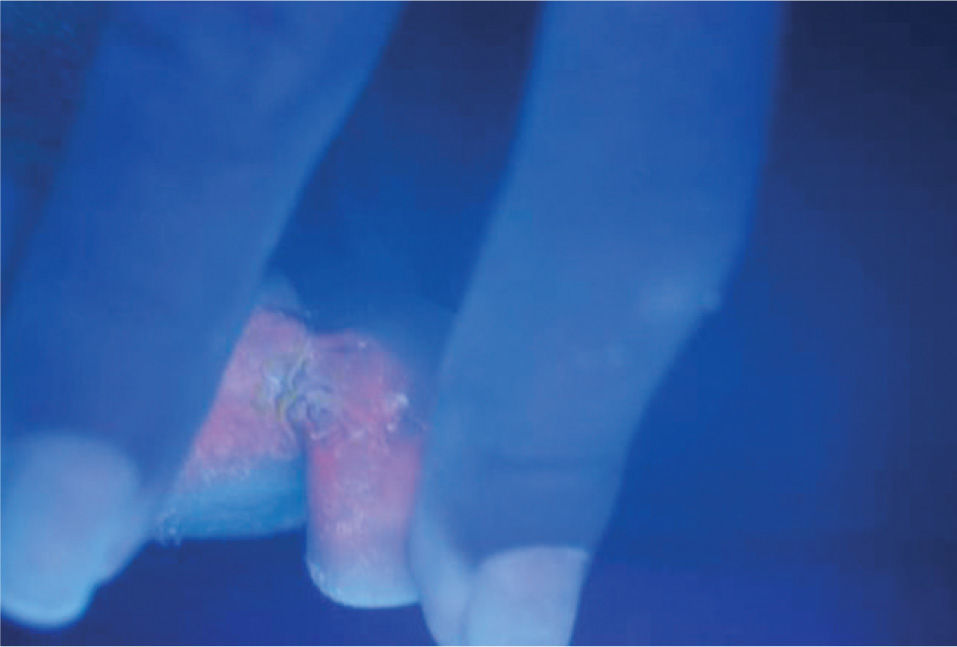
El eritrasma es una infección superficial causada por Corynebacterium minutissimum, que afecta grandes pliegues y regiones interdigitales de los pies. Existe eritema, descamación, manchas color marrón y maceración; se presenta con fluorescencia rojo coral con luz de Wood.
ObjetivoDeterminar la frecuencia de eritrasma en pacientes con lesiones interdigitales.
MétodosSe realizó un estudio prospectivo, abierto, observacional y longitudinal en un hospital de la ciudad de México de marzo a diciembre de 2006. A todos los pacientes con lesiones interdigitales se les realizó luz de Wood, examen directo con hidróxido de potasio al 20 %, cultivo en agar dextrosa Sabouraud, frotis y cultivo en infusión cerebro-corazón. Se documentaron los datos generales y enfermedades concomitantes.
ResultadosExaminamos 73 pacientes, 24 (32,8 %) presentaron eritrasma diagnosticado por la fluorescencia rojo coral y la identificación de la corinebacteria por tinción de Gram. Fue más frecuente en mujeres (83,33 %) y la edad promedio fue 43,5 años. Los principales datos clínicos fueron descamación y maceración y el cuarto pliegue fue el más afectado. En ningún caso se pudo aislar el microorganismo en el cultivo. El examen micológico fue positivo en 15 casos (62,5 %) y se aislaron: Candida (16,6 %), dermatofitos (12,5 %) y Trichosporon (4,1%).
ConclusionesEl eritrasma interdigital es frecuente y puede confundirse fácilmente con tiña interdigital. Es persistente sin tratamiento adecuado. El diagnóstico es rápido y accesible con luz de Wood y el cultivo es difícil y no es indispensable para el diagnóstico. Debe considerarse la coexistencia de eritrasma con dermatofitos y Candida cuando afecta los pliegues inerdigitales.
Erythrasma is a superficial infection caused by Corynebacterium minutissimum and affects the major skin folds and the interdigital regions of the feet. It is characterized by erythematous, brown, scaly patches and maceration, and exhibits coral-red fluorescence under Wood light.
ObjectiveThe aim of this study was to determine the frequency of erythrasma in patients with interdigital lesions.
MethodsAn open, prospective, longitudinal, observational study was performed in a hospital in Mexico City between March and December, 2006. All patients with interdigital lesions were examined with a Wood lamp and direct examination was performed with 20 % potassium hydroxide. Cultures were done in Sabouraud dextrose agar and brain heart infusion agar, and smears were analyzed. General characteristics and concomitant diseases were recorded.
ResultsWe examined 73 patients, of whom 24 (32.8%) were diagnosed with erythrasma based on coral-red fluorescence under Wood light and identification of corynebacteria by Gram staining. The disease was more common in women (83.33 %) and the mean age of the patients was 43.5 years. The main clinical findings were scaling and maceration, and the fourth interdigital web was the most commonly affected. Corynebacterium could not be isolated in any of the cases. Mycology was positive in 15 cases (62.5 %) and the following microorganisms were isolated: Candida (16.6 %), dermatophytes (12.5 %), and Trichosporon (4.1 %).
ConclusionsInterdigital erythrasma is a common condition and can be easily confused with interdigital tinea. It persists if not treated appropriately. Rapid diagnosis is easily obtained by examination with a Wood lamp, while culture is difficult and unnecessary for diagnosis. The coexistence of erythrasma with dermatophytes and Candida should be considered when the interdigital webs are affected.
El eritrasma, conocido también como corinebacteriosis cutánea, es una pseudomicosis superficial causada por el bacilo lipófilo, difteroide, filamentoso y grampositivo Corynebacterium minutissimum.
Esta bacteria se considera residente habitual de la piel, y en algunas poblaciones se ha aislado en regiones genitales en un 4-20 %, y en regiones interdigitales de pies hasta en el 69 % junto con otros microorganismos. Este bacilo produce una porfirina de la cual depende la flourescencia de las lesiones, sin embargo aún no se ha determinado su papel en la fisiopatología de la enfermedad1,2.
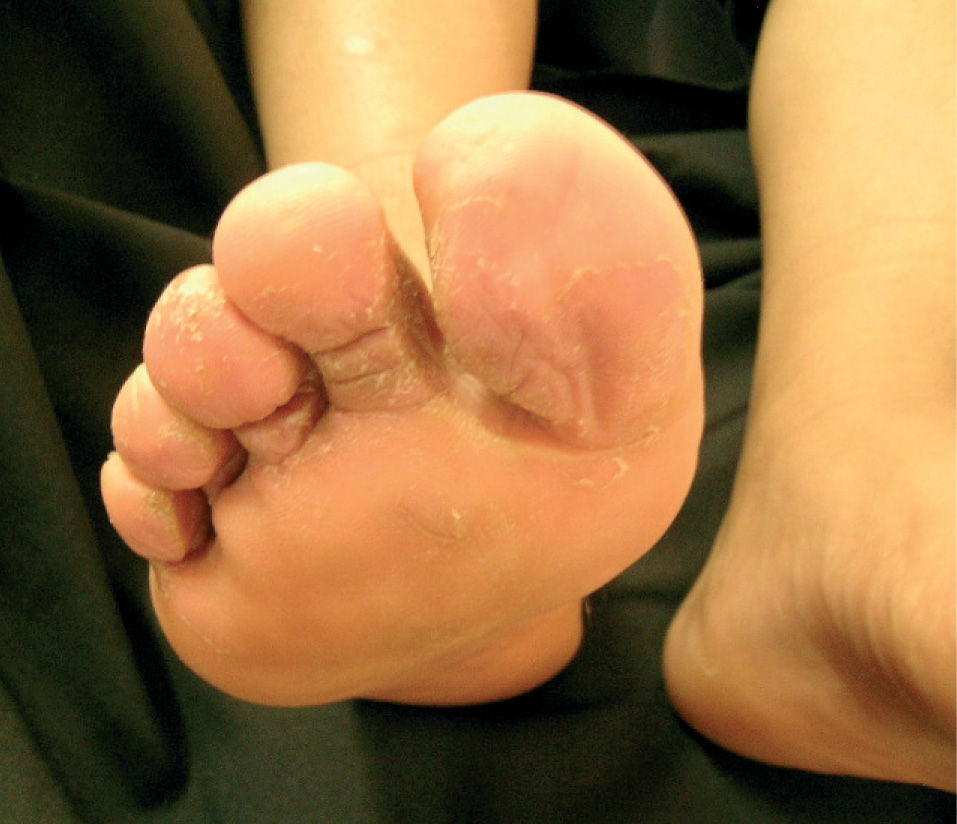
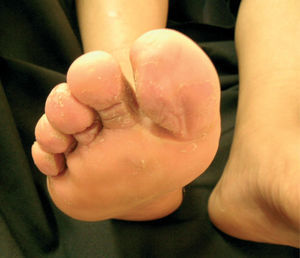
El eritrasma se localiza principalmente en pliegues inguinales, axilares o submamarios y se caracteriza por placas de color café claro o discretamente rojizo al principio, y después de un tono marrón; son lesiones puntiformes o extensas de hasta 10cm de diámetro o mayores, pueden ser policíclicas, de límites precisos y cubiertas de escamas finas. Por lo general son asintomáticas aunque algunos pacientes pueden referir prurito leve. La evolución es crónica y sin tendencia a la remisión. Cuando afecta los espacios interdigitales de pies se manifiesta por placas eritematosas, maceración, descamación, vesiculoampollas y olor fétido. Cuando las uñas son las afectadas se presentan estrías, engrosamiento y coloración amarilla1-4. Es frecuente encontrar este microorganismo simultáneamente con otras bacterias, dermatofitos y Candida5.
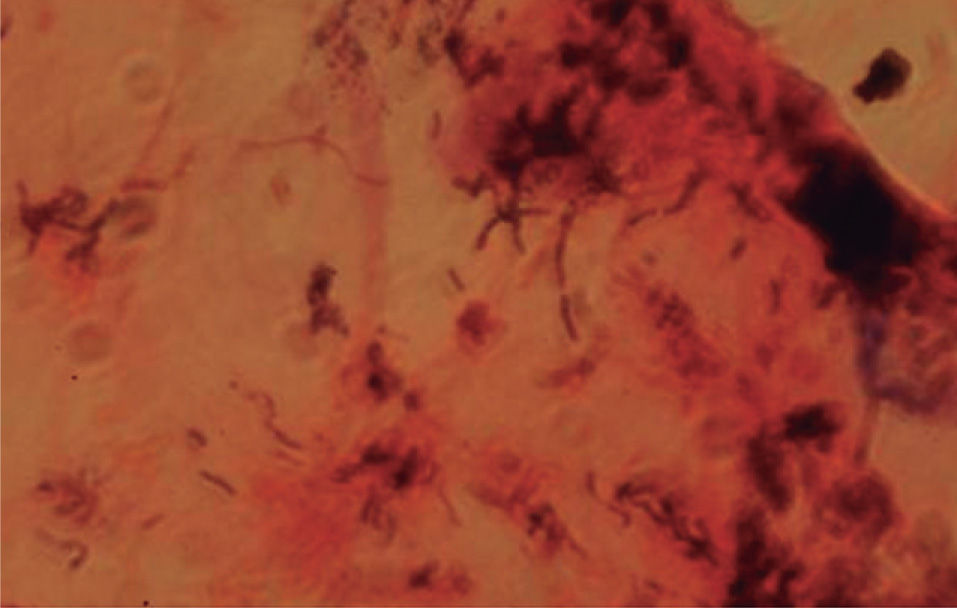
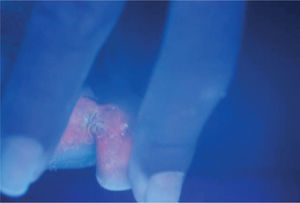
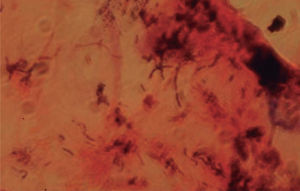
Cuando se observan las lesiones con luz de Wood hay fluorescencia rojo coral o anaranjada; antes de realizar este examen de preferencia no debe asearse la zona afectada1,6. El examen directo con hidróxido de potasio muestra bastones aislados o en cadenas y filamentos tortuosos de 4 a 7 micras de longitud promedio, con elementos cocoides de 1 a 3 mμ. Es conveniente fijar las escamas en el portaobjetos o tomarlas con cinta adhesiva transparente y colorear enseguida con azul de metileno durante dos o tres minutos. Si se realiza un frotis y tinción de Gram se observan bacilos grampositivos rectos o ligeramente curvos, delgados y con extremos en forma de maza; se distinguen por su disposición en forma de «V» o en forma de letras chinas7,8.
El cultivo es difícil y no es indispensable para el diagnóstico; se utilizan medios especiales como agar infusión cerebro-corazón (BHI), gelosa sangre o medios enriquecidos con suero fetal bovino al 20 %. Las corinebacterias son también difíciles de clasificar y se requieren medios especiales como Loeffler, Tinsdale o placas de telurio. Su incubación es a 37° C con una mezcla de nitrógeno puro del 5 a 10 % y CO2. Las colonias se desarrollan en 48-72 horas y miden de 2 a 3mm, son translúcidas, convexas y no hemolíticas; muestran fluorescencia de color rojo con luz de Wood y a su observación microscópica encontramos microorganismos difteroides. No se requiere realizar biopsia para establecer el diagnóstico1,7.
Las complicaciones que pueden encontrarse son eczema por contacto, liquenificación, pigmentación e infecciones agregadas por otras bacterias, por levaduras o dermatofitos. El tratamiento de elección es con eritromicina o tetraciclina 1g al día por vía oral durante una semana como mínimo, con respuesta excelente. El tratamiento con claritromicina en dosis única o azitromicina durante días es igualmente efectivo9,10. Se obtiene curación en el doble de tiempo con hiposulfito de sodio al 20 %, cremas queratolíticas o con azufre al 2 % y ungüento de Whitfield. Otros productos tópicos utilizados son cremas con derivados azólicos, ciclopiroxolamina y antibióticos tópicos como mupirocina, clindamicina y ácido fusídico, así como cloruro de aluminio al 20 % o jabones antibacterianos10-12. El pronóstico es bueno, sin tendencia a la remisión espontánea.
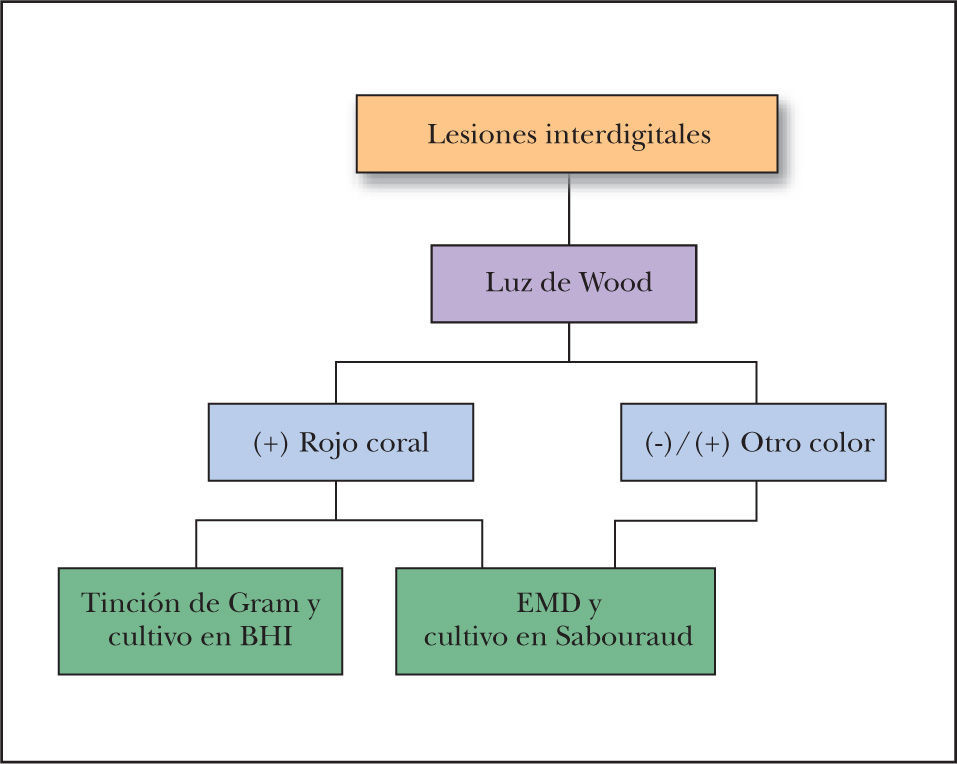
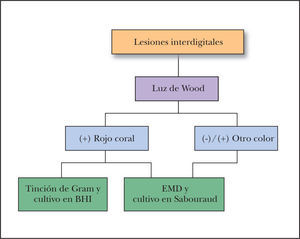
Material y métodosSe realizó un estudio descriptivo, abierto, observacional y transversal en la Sección de Micología del Hospital General Dr. Manuel Gea González de la ciudad de México, de marzo a diciembre de 2006. Se incluyeron todos los pacientes de ambos sexos y cualquier edad que presentaban lesiones interdigitales. No se incorporaron en el estudio los pacientes con tratamiento antibiótico tópico o sistémico durante el último mes. Previa autorización y firma del consentimiento informado por parte del paciente o su representante legal, se realizó revisión con luz de Wood de todos los pliegues interdigitales de los pies. A los pacientes que presentaron fluorescencia rojo coral se les tomó muestra de escama o piel macerada para frotis y tinción de Gram y BHI. A todos los pacientes se les tomó además muestra para estudio micológico directo con hidróxido de potasio al 20 % y cultivo en agar dextrosa de Sabouraud (fig. 1).
De todos los pacientes se recabaron datos generales, antecedentes de enfermedades concomitantes como diabetes mellitus y obesidad (considerando un índice de masa corporal [IMC] > 25), tiempo de evolución de la dermatosis y tratamientos previos. Se consideraron como signos clínicos: eritema, hiperpigmentación, descamación, maceración, sudoración y olor fétido, y como síntoma el prurito; todos estos datos se catalogaron de acuerdo a la gravedad como ausente, leve, moderado o severo. Se determinó en los pacientes con luz de Wood positiva los pliegues interdigitales que estaban afectados y se buscó la existencia de otras áreas del cuerpo afectadas. Como criterio de diagnóstico de eritrasma se tomó en cuenta la presencia de fluorescencia rojo coral con la luz de Wood y la presencia de filamentos tortuosos de 4 a 7 micras, bastones y estructuras cuneiformes en el frotis teñido con Gram. El tratamiento de todos los pacientes se indicó en el Departamento de Dermatología del mismo hospital por el médico tratante, y se pidió a los pacientes acudir nuevamente al Servicio de Micología un mes después del inicio del tratamiento para revaloración con luz de Wood.
ResultadosDe los 73 pacientes que fueron incluidos por presentar lesiones interdigitales sólo 29 presentaron fluorescencia rojo coral con luz de Wood (fig. 2). En cuanto al estudio microbiológico de los pacientes con fluorescencia positiva se identificó la corinebacteria por medio de tinción de Gram en 24 casos y en ninguno se pudo recuperar en el medio de cultivo (BHI). Se consideró por lo tanto la presencia de eritrasma interdigital en 24 pacientes, que corresponde al 32,8 % de los casos con lesiones interdigitales (fig. 3). Veinte fueron mujeres (83,33 %) y 4 hombres (16,66 %); la edad promedio fue de 43,5 años, con un rango de edades de 13 a 78 años; todos los pacientes eran residentes de la ciudad de México, y la principal ocupación fue el hogar en 8 pacientes (33,3 %), seguido por los estudiantes con tres casos (10,34 %), comerciantes y personal de limpieza con dos casos cada uno y el resto con oficios diversos.
El periodo de evolución con la enfermedad se refirió desde un mes hasta 5 años, con un tiempo promedio de 9,4 meses. Siete de los pacientes (20,5 %) habían recibido tratamiento previamente, 6 con antimicóticos tópicos y uno con antimicóticos sistémicos. En general los pacientes no presentaban otras enfermedades: sólo tres personas tenían antecedentes de diabetes mellitus y 12 pacientes eran obesos, incluyendo a dos diabéticos.
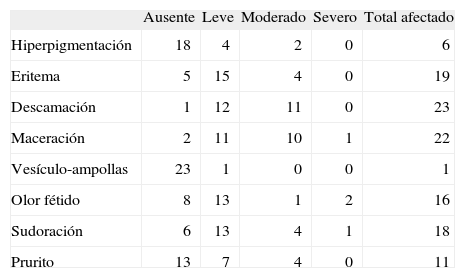
El signo clínico que se observó con mayor frecuencia fue la descamación en el 95 % de los casos, seguida de maceración en el 91 % (fig. 4 y tabla 1). El cuarto pliegue interdigital se encontró afectado con mayor frecuencia hasta en el 91 % de los casos y se encontraban afectados desde un pliegue hasta los 8 pliegues, con un promedio de 4 afectados; incluso en dos pacientes la fluorescencia se extendía a las plantas. Un paciente presentó además eritrasma inguinal.
Datos clínicos encontrados en los pliegues interdigitales afectados, su gravedad y frecuencia
| Ausente | Leve | Moderado | Severo | Total afectado | |
| Hiperpigmentación | 18 | 4 | 2 | 0 | 6 |
| Eritema | 5 | 15 | 4 | 0 | 19 |
| Descamación | 1 | 12 | 11 | 0 | 23 |
| Maceración | 2 | 11 | 10 | 1 | 22 |
| Vesículo-ampollas | 23 | 1 | 0 | 0 | 1 |
| Olor fétido | 8 | 13 | 1 | 2 | 16 |
| Sudoración | 6 | 13 | 4 | 1 | 18 |
| Prurito | 13 | 7 | 4 | 0 | 11 |
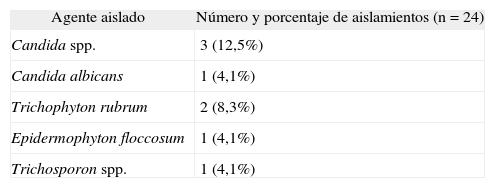
El examen directo para hongos fue negativo en 9 casos (37,5 %) y positivo en 15 (62,5 %), encontrando filamentos en 13 casos y filamentos y esporas en dos. El cultivo en agar dextrosa Sabouraud fue negativo en 16 casos (66,6 %) y positivo en 8. Se aislaron: Candida, dermatofitos y Trichosporon (tabla 2).
Agentes aislados en medio de agar dextrosa Sabouraud en coinfección con eritrasma interdigital
| Agente aislado | Número y porcentaje de aislamientos (n = 24) |
| Candida spp. | 3 (12,5%) |
| Candida albicans | 1 (4,1%) |
| Trichophyton rubrum | 2 (8,3%) |
| Epidermophyton floccosum | 1 (4,1%) |
| Trichosporon spp. | 1 (4,1%) |
Los tratamientos indicados fueron diversos: eritromicina tópica en 9 casos, ácido fusídico en 5, eritromicina oral sola en tres, terbinafina oral en uno y tratamiento combinado en 5. Sólo 21 pacientes acudieron a una nueva revisión con luz de Wood un mes después, siendo negativa en 20 y positiva en uno de ellos que recibió como tratamiento terbinafina oral por la dermatofitosis concomitante.
DiscusiónLos datos epidemiológicos que se tienen sobre el eritrasma interdigital son escasos, y la frecuencia encontrada es muy variada. Arce et al reportaron una frecuencia de 0,47 % en una búsqueda intencionada en pacientes referidos al Servicio de Micología de un hospital de la Ciudad de México13; por otro lado Svejgaard en Dinamarca indica una frecuencia de 77,1 % en personal de reclutas militares5. La diferencia entre estos dos estudios seguramente está relacionada con el tipo de población estudiada, ya que el personal militar tiene un mayor riesgo por las condiciones de calor y humedad a las que está sometido. En nuestro estudio la frecuencia encontrada fue de 32,8 % al realizar la búsqueda intencionada en pacientes con lesiones interdigitales que acudieron a nuestro Servicio.
Somerville y Lancaster-Smith, en su estudio de pacientes con diabetes, encontraron que el 44 % tenía eritrasma en pliegues interdigitales; Henslee et al señalan una incidencia de eritrasma interdigital del 58 % en pacientes con diabetes mellitus y del 43 % en aquellos que no tenían ese antecedente10. En nuestro estudio, aunque no se tuvo el propósito de investigar específicamente a pacientes con diabetes mellitus, la relación de esta enfermedad con eritrasma interdigital no resultó estadísticamente significativa; a pesar de ello se calculó el riesgo entre diabetes y eritrasma, siendo éste de 1,6 con intervalo de confianza (IC) al 95 % de 0,367 a 6,981. Tampoco se obtuvo una relación estadísticamente significativa entre la obesidad y el eritrasma interdigital, y no se tienen datos específicos en la literatura de esta relación en investigaciones previas.
En un estudio de 300 pacientes atendidos de forma consecutiva en un hospital dermatológico, 109 (36,33 %) tenían evidencia de infección interdigital o plantar, 42 (14 %) tenían solo eritrasma, 42 (14 %) infección por dermatofitos solamente, 12 (4 %) infección por dermatofitos y Corynebacterium minutissimum, 5 (1,7 %) tenían solo C. albicans, 2 (0,7 %) infección por C. minutissimum y C. albicans y 6 (2 %) no presentaron crecimiento de ningún microorganismo10. Con estos datos se evidencia la coexistencia de eritrasma con otro agente en infecciones interdigitales en el 4,7 % únicamente. En nuestro estudio, de los 24 pacientes con eritrasma, se aisló además otro agente en 8 de ellos, Candida spp. en 3 (12,5 %), Candida albicans en 1 (4,1 %), Trichophyton rubrum en 2 (8,3 %), Epidermophyton floccosum en 1 (4,1 %) y Trichosporon spp. en 1 (4,1 %), lo cual nos da una frecuencia de 33,3 % de infección coexistente con eritrasma que es mayor a lo reportado en estudios previos.
ConclusionesEl eritrasma es una infección bacteriana frecuente en los pliegues interdigitales de los pies y puede confundirse fácilmente con tinea pedis; es crónica y persistente, sin tratamiento adecuado. Con luz de Wood se observa fluorescencia rojo coral. Este método diagnóstico es barato y no invasivo, por lo que es accesible para los pacientes y además es muy rápido y específico; el cultivo es difícil y no es indispensable para el diagnóstico.
Cuando se afectan pliegues interdigitales debe considerarse la coexistencia de eritrasma con otros agentes patógenos como dermatofitos y Candida; es importante considerar esta asociación, ya que se requiere tratamiento combinado con antimicóticos y antibióticos. La evolución y pronóstico de los pacientes con eritrasma interdigital es muy favorable con el tratamiento adecuado, y sin él es persistente y no resolutivo. Lo más importante es indicar las medidas higiénicas necesarias para reducir el calor y la humedad constante en los pies, y así evitar las infecciones bacterianas y fúngicas.
Conflicto de interesesDeclaramos no tener ningún conflicto de intereses.