Una mujer de 62 años consultó por unas lesiones cutáneas de 5 años de duración, que cursaban en brotes. Estas habían comenzado en los pliegues submamarios y, posteriormente se extendió a otras áreas, predominantemente en flexuras. Había recibido diversos tratamientos, frecuentemente corticoides y antifúngicos, tanto vía tópica como oral, con los que las lesiones mejoraban inicialmente sin llegar a desaparecer. El área afectada había aumentado considerablemente en el último año, alterando la calidad de vida de la paciente.
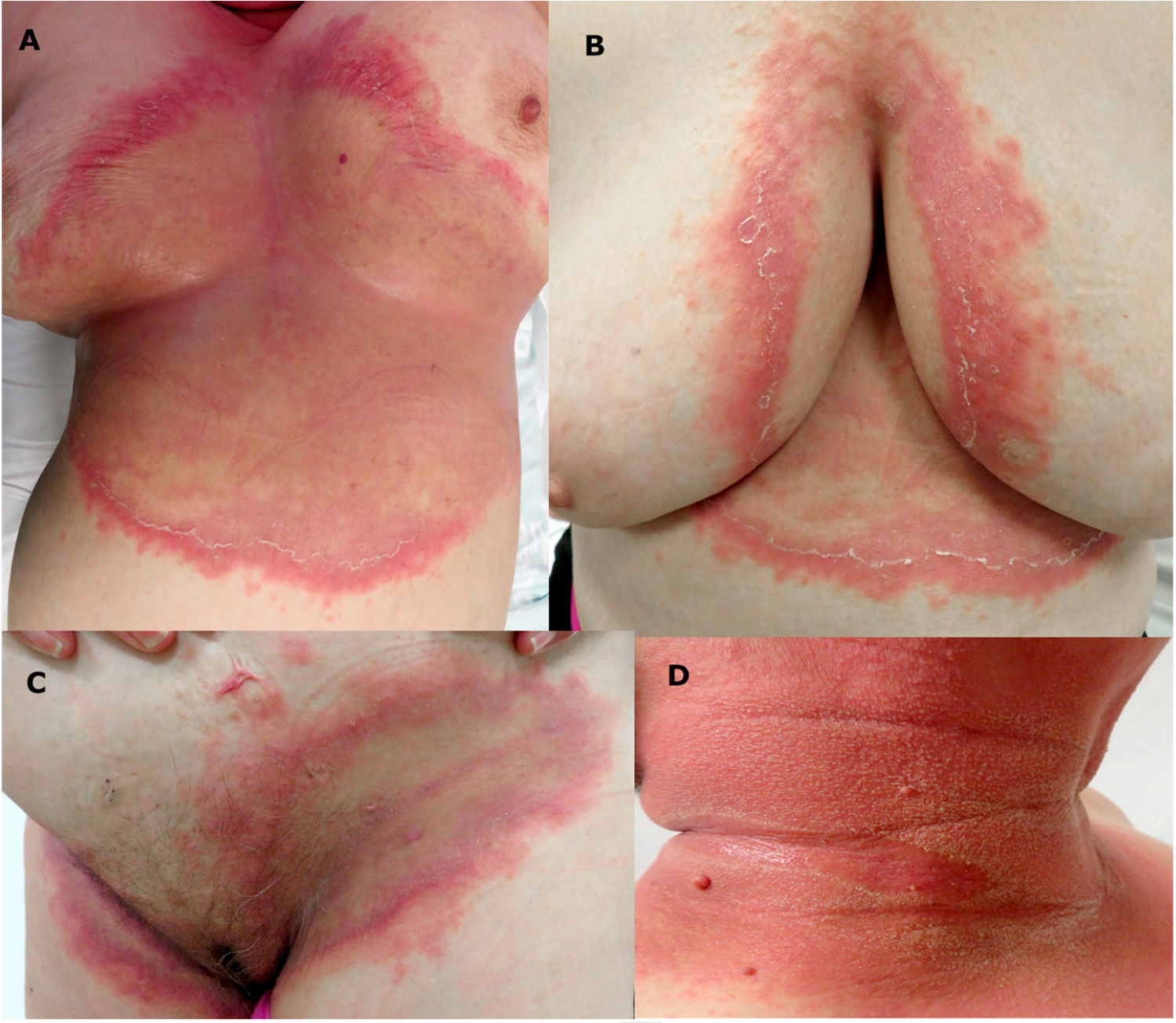
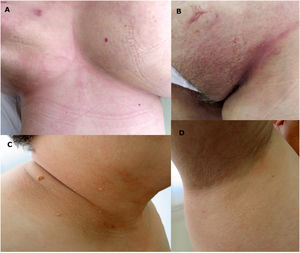
En la exploración se objetivaron unas placas eritematosas grandes, con bordes erosivos en los que se apreciaban micropústulas (fig. 1), afectando al área submamaria e intermamaria, las ingles, las caras laterales del cuello, el pliegue antecubital y las axilas.
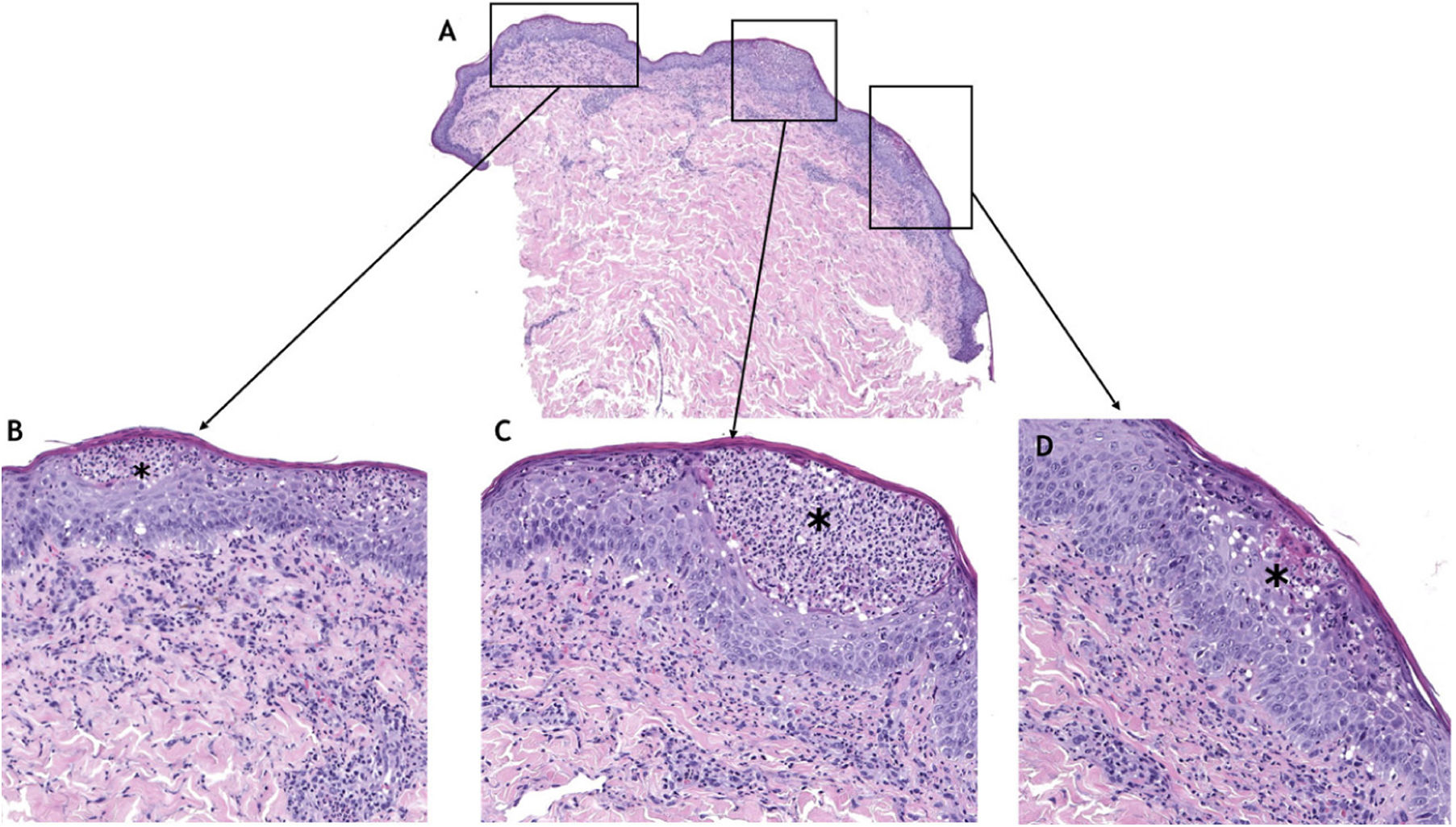
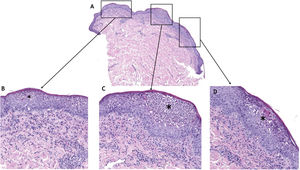
Los cultivos microbiológicos resultaron negativos tanto para hongos como bacterias. El estudio histológico de una biopsia de una de las lesiones mostró un infiltrado neutrofílico denso de predominio epidérmico, donde formaba acúmulos subcórneos (fig. 2). No fue posible realizar estudio de inmunofluorescencia directa (IFD) de las lesiones.
Además, en una analítica sanguínea, se constató una positividad de los autoanticuerpos antinucleares (ANA) a título alto (1/1.280) con patrón centromérico (AC-3), de los anti-DNA de doble cadena (anti-DNA-ds), así como de los anticentrómero, M2 recombinante, anti-mitocondrias. También presentaba un alargamiento del tiempo de tromboplastina parcial activada (TTPa), concordante con la presencia de anticoagulante lúpico en sangre (también positivo). En el resto de la analítica no se encontraron otras alteraciones relevantes, excepto unas cifras elevadas de colesterol y triglicéridos.
Estas alteraciones eran desconocidas hasta el momento y sugirieron la presencia de una enfermedad autoinmune. Sin embargo, la paciente negaba antecedentes o una clínica presente relacionada.
Con los hallazgos clínicos, histológicos y analíticos (descritos en la tabla 1), se diagnosticó de una pustulosis amicrobiana de las flexuras (PAF).
Criterios diagnósticos
| Criterios obligados | Criterios menores |
|---|---|
| Pustulosis que afecta ≥ 1 flexuras mayores, afecta ≥ 1 flexuras menores y el pliegue ano-genital | Asociación con ≥ 1 enfermedad autoinmune |
| Histología: pústulas espongiformes intraepidérmicas y un infiltrado principalmente neutrofílico en la dermis | ANA con título ≥ 1/160 (anticuerpos antinucleares) |
| Cultivo negativo de una pústula intacta | Presencia de ≥ 1 anticuerpo de los siguientes:• ENA (antígenos nucleares extraíbles), anti-DNA• Anti-músculo liso• Anti-mitocondrial• Anti-célula gástrica parietal• Antiendomisio |
| El diagnóstico de PAF se puede confirmar si se cumplen los criterios obligados y al menos uno de los criterios menores. | |
Fuente: Criterios diagnósticos de la pustulosis amicrobiana de la flexuras, propuestos por Marzano et al.3.
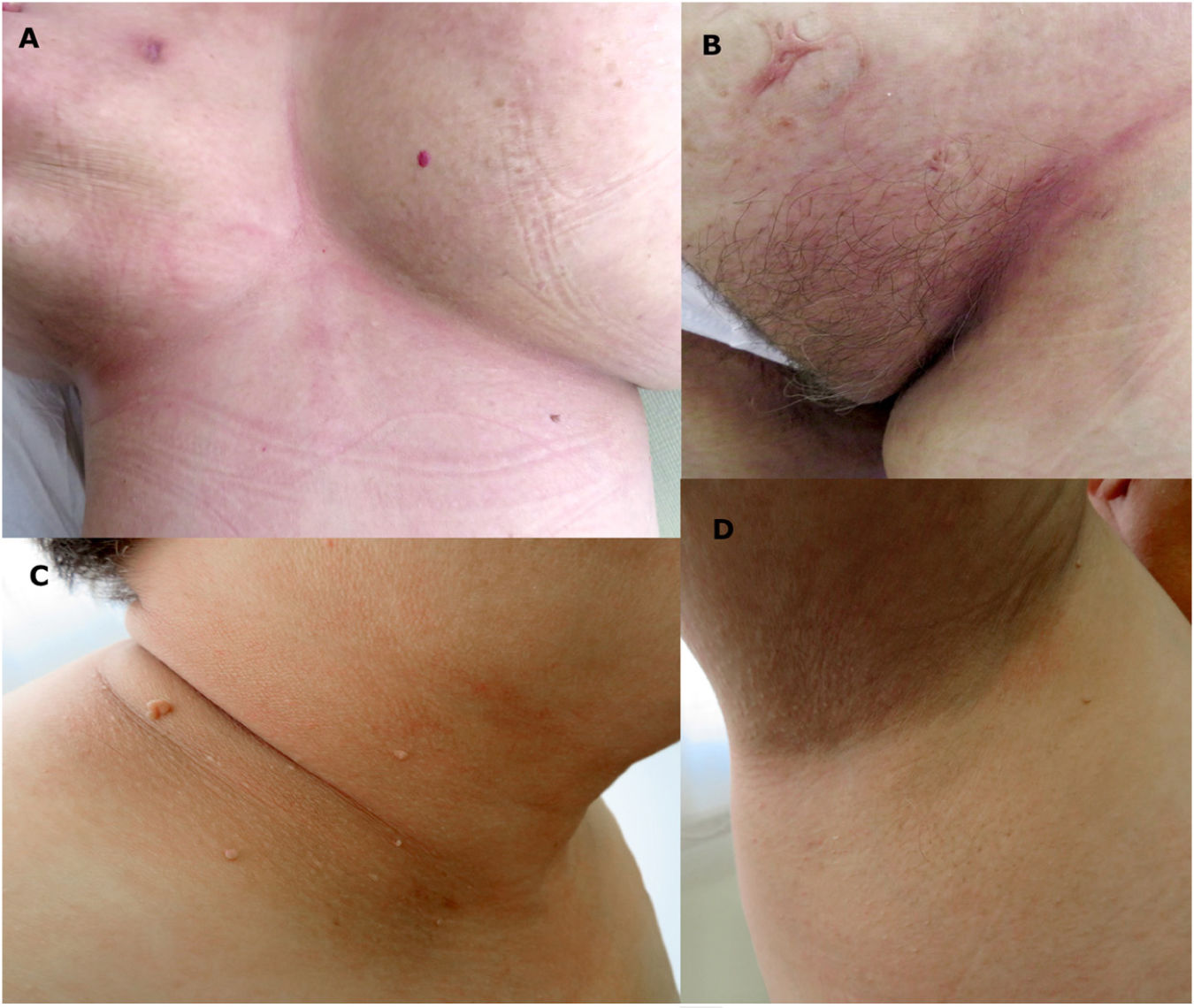
Uno de los fármacos más empleados en esta patología son los corticoides orales. Nuestra paciente refería que en ocasiones previas le habían resultado inefectivos y le ocasionaban efectos secundarios. Por ello, decidimos pautar doxiciclina oral a dosis de 100mg diarios y sulfato de cinc de forma tópica. Tras dos meses de tratamiento, las lesiones habían desaparecido completamente tanto en el cuello como en el tronco, persistiendo un mínimo eritema en el fondo del pliegue inguinal (fig. 3). Ante la práctica resolución de las lesiones, decidimos suspender el tratamiento. La paciente no ha vuelto a presentar nuevas lesiones tras un año de seguimiento.
La PAF fue descrita por primera vez en 1991, como una erupción pustular en mujeres jóvenes con lupus eritematoso sistémico (LES)1. Desde entonces se han reportado menos de 100 casos en la literatura. En 2017, Schissler et al. realizaron una revisión en la que incluyeron 63 pacientes2. Clínicamente, se caracteriza por brotes de lesiones pustulosas que afectan predominantemente las flexuras. Otras zonas típicas como son el conducto auditivo externo, cuero cabelludo y la región anogenital, también pueden verse afectadas2–5. Ocurre en el contexto de una enfermedad autoinmune conocida, típicamente LES, pero desde su descripción numerosas enfermedades subyacentes han sido reportadas (tiroiditis, artritis reumatoide, síndrome de Sjögren, etc.). Hay pacientes en los que el único hallazgo son alteraciones analíticas sin que cumplan criterios clínicos de ninguna enfermedad concreta. Se han descrito algunos casos en pacientes con enfermedad inflamatoria intestinal, en tratamiento con inhibidores del factor de necrosis tumoral alfa6,7.
En 2008, Marzano et al., propusieron unos criterios diagnósticos, expuestos en la tabla 13.
Se ha considerado dentro del espectro de las dermatosis neutrofílicas8, siendo una variante superficial o epidérmica de las mismas, dada la gran presencia de neutrófilos en las muestras histopatológicas examinadas.
Los neutrófilos pertenecen a la inmunidad innata y por ello, las dermatosis neutrofílicas se engloban dentro de las enfermedades autoinflamatorias. En ellas, el aumento de las citoquinas pro inflamatorias genera acúmulos de neutrófilos en los tejidos8. A pesar de que las enfermedades autoinmunes y autoinflamatorias tengan mecanismos etiopatogénicos diferentes, no es infrecuente la coexistencia de dermatosis neutrofílicas y trastornos autoinmunes, siendo el principal ejemplo la asociación de PAF y LES. Algunos autores proponen renombrar esta entidad como «lupus cutáneo neutrofílico»9,10 y que sea clasificada dentro de las manifestaciones cutáneas del LES9–11.
Respecto al tratamiento, se han empleado multitud de alternativas terapéuticas, desde suplementación con ácido ascórbico o cimetidina hasta fármacos biológicos2. Clásicamente, se han considerado los corticoides orales como el fármaco más efectivo, sin embargo, al suspenderlo son frecuentes las recaídas, por lo que se han empleado otros fármacos como ahorradores de corticoides, siendo los más utilizados metotrexato, hidroxicloroquina y dapsona2.
Respecto al tratamiento con antibióticos orales, generalmente se han considerado inefectivos, salvo sobreinfección secundaria de las lesiones5. La doxiciclina es un antibiótico de la familia de las tetraciclinas, muy empleado en patologías dermatológicas, como el acné o la rosácea, no tanto por su poder antimicrobiano, sino por su capacidad antiinflamatoria. Prácticamente no tiene contraindicaciones y sus efectos secundarios son leves y pasajeros.
Su uso para la PAF solo aparece descrito en una comunicación póster del Congreso de la Academia Americana de Dermatología (AAD) de 2017, en la que se reporta un único paciente tratado con este fármaco con buenos resultados12. También se empleó junto a ivermectina para el tratamiento de demodicosis sobreañadida a las lesiones previas de PAF en una paciente13.
Para finalizar, hemos seleccionado este caso por ser una entidad poco frecuente y relativamente reciente su descripción. En la mayoría de pacientes, la enfermedad autoinmune está diagnosticada previamente, pero, en ocasiones, puede comenzar antes la clínica cutánea. Por tanto, en cuadros compatibles clínicamente, merece la pena hacer un despistaje de posibles trastornos autoinmunes asociados.
Además, destacamos nuestra buena experiencia con la doxiciclina, si bien es limitada, podría considerarse como una alternativa válida a los tratamientos clásicamente empleados, como son los corticoides orales y otros agentes inmunosupresores, sin los efectos secundarios de estos a largo plazo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.