A pesar del gran número de artículos publicados sobre las lesiones cutáneas relacionadas con la COVID-19, no se ha realizado una correlación clínico-patológica de manera consistente, y no ha sido validado el estudio de inmunohistoquímica para demostrar la expresión de la proteína spike 3 mediante RT-PCR.
Material y métodosRecopilamos 69 casos de pacientes con COVID-19 confirmada, en los que se estudiaron las lesiones cutáneas a nivel clínico e histopatológico, habiéndose realizado la prueba inmunohistoquímica (IHQ) y RT-PCR en las biopsias cutáneas.
ResultadosTras una revisión detallada de los casos, en 15 de ellos se encontró que la dermatosis no guardaba relación con la COVID-19, mientras que el resto de las lesiones podrían clasificarse de acuerdo con sus características clínicas como vesiculares (4), erupciones maculopapulares (41), urticariformes (9), livedo y necrosis (10) y de tipo perniosis (5). Aunque las características histopatológicas fueron similares a los resultados previamente reportados, encontramos dos hallazgos no reportados previamente: erupciones maculopapulares con siringometaplasia ecrina escamosa y epiteliotropismo neutrofílico.
La IHQ reflejó en ciertos casos tinción endotelial y epidérmica, pero la prueba RT-PCR fue negativa en todos los casos probados. Por ello no pudo demostrarse el compromiso viral directo.
ConclusionesA pesar de presentar la mayor serie de pacientes con COVID-19 confirmada y manifestaciones cutáneas histopatológicamente estudiadas, el compromiso viral directo fue difícil de establecer. Las lesiones vasculopáticas e urticariformes parecen ser las más claramente relacionadas con la infección viral, a pesar de que los resultados negativos de la IHQ o RT-PCR no pudieron demostrar la presencia viral. Dichos hallazgos, como en otras áreas dermatológicas, subrayan la necesidad de una correlación clínico-patológica para incrementar el conocimiento sobre la implicación viral en las lesiones cutáneas relacionadas con la COVID-19.
Despite the large number of articles published on skin lesions related to COVID-19, clinicopathological correlation has not been performed consistently and immunohistochemistry to demonstrate spike 3 protein expression has not been validated through RT-PCR.
Material and methodsWe compiled 69 cases of patients with confirmed COVID-19, where skin lesions were clinically and histopathologically studied. Immunohistochemistry (IHC) and RT-PCR was performed in skin biopsies.
ResultsAfter a careful review of the cases, 15 were found to be dermatosis not related to COVID-19, while the rest of the lesions could be classified according to their clinical characteristics as vesicular (4), maculopapular eruptions (41), urticariform (9), livedo and necrosis (10) and pernio-like (5). Although histopathological features were similar to previously reported results, we found two previously unreported findings, maculopapular eruptions with squamous eccrine syringometaplasia and neutrophilic epitheliotropism.
IHC showed in some cases endothelial and epidermal staining but RT-PCR was negative in all the tested cases. Thus, direct viral involvement could not be demonstrated.
ConclusionsDespite presenting the largest series of confirmed COVID-19 patients with histopathologically studied skin manifestations, direct viral involvement was difficult to establish. Vasculopathic and urticariform lesions seem to be those more clearly related to the viral infection, despite IHC or RT-PCR negative results failed to demonstrate viral presence. These findings, as in other dermatological areas, highlight the need of a clinico-pathological correlation to increase knowledge about viral involvement in COVID-19 skin-related lesions.
El coronavirus SARS-CoV-2 causa una enfermedad de amplio espectro, la enfermedad por coronavirus de 2019 (COVID-19), que afecta en primer lugar al tracto respiratorio, aunque pueden producirse muchas manifestaciones extrapulmonares, causadas por la diseminación directa o por manifestaciones inmunopatológicas. El primer artículo que destaca la afectación cutánea de la COVID-19 fue publicado a principios de la pandemia, siendo seguido por muchas otras series de casos, en las que dicha afectación osciló de 0,2 a 20% de los casos1–4.
A pesar del gran número de artículos publicados relacionados con la afectación cutánea en la COVID-19, no se ha realizado la correlación clínico-patológica de manera consistente2,5–9. A modo de ejemplo, Freeman et al., en un estudio que incluyó 716 pacientes de 31 países, mostró solo 14 casos con biopsias6.
También cabe resaltar la falta de un estudio amplio sobre la presencia del virus en biopsias cutáneas, bien con inmunohistoquímica (IHQ) u otras técnicas tales como hibridación in situ (ISH) o RNAscope® Probe-V-nCoV2019-S, Cat No. 848561, Manual Assay 2.510.
Como España se vio gravemente afectada por la COVID-19, que se cobró las vidas de más de 5,3 millones de personas a nivel mundial, establecimos un grupo de trabajo nacional para compilar la experiencia de los diferentes hospitales. Con esta información publicamos, a finales de abril de 2020, un artículo que proponía cinco tipos diferentes de lesiones cutáneas relacionadas con la COVID-19: erupciones vesiculares (9%), erupciones maculopapulares (47%), lesiones urticariformes (19%), livedo y necrosis (6%) lesiones de tipo perniosis (19%)11.
Reportamos aquí un estudio histopatológico adicional con el objetivo de ganar conocimiento sobre la patogenia de las diferentes dermatosis relacionadas con la COVID-19, y establecer si puede demostrarse la implicación viral directa en algunas de ellas, validando IHC con RT-PCR.
Material y métodosRecopilamos 69 casos de lesiones cutáneas con historia clínica completa y biopsia cutánea de seis hospitales españoles diferentes. Revisamos el cuadro clínico y cada biopsia, para encontrar un diagnóstico adecuado. Todas las biopsias fueron fijadas en formaldehído tamponado al 10% y parafinado, de acuerdo con las guías. Se utilizaron cuatro tiras de cuatro micras de tejido parafinado para tinción hematoxilina/eosina rutinaria. Se realizó el estudio inmunohistoquímico con anticuerpos de la proteína spike anti-SARS-CoV-2 en el Hospital Universitario de La Princesa y en la Clínica Dermatológica Universitaria de Münster. Se realizaron reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR) y RNAscope, según la recomendación para corroborar la detección in situ12.
InmunohistoquímicaEn todas nuestras biopsias cutáneas se realizó estudio inmunohistoquímico con anticuerpos de la proteína spike anti-SARS-CoV-2 (clones 1A9 y GTX135335, GeneTex, California, EE. UU.).
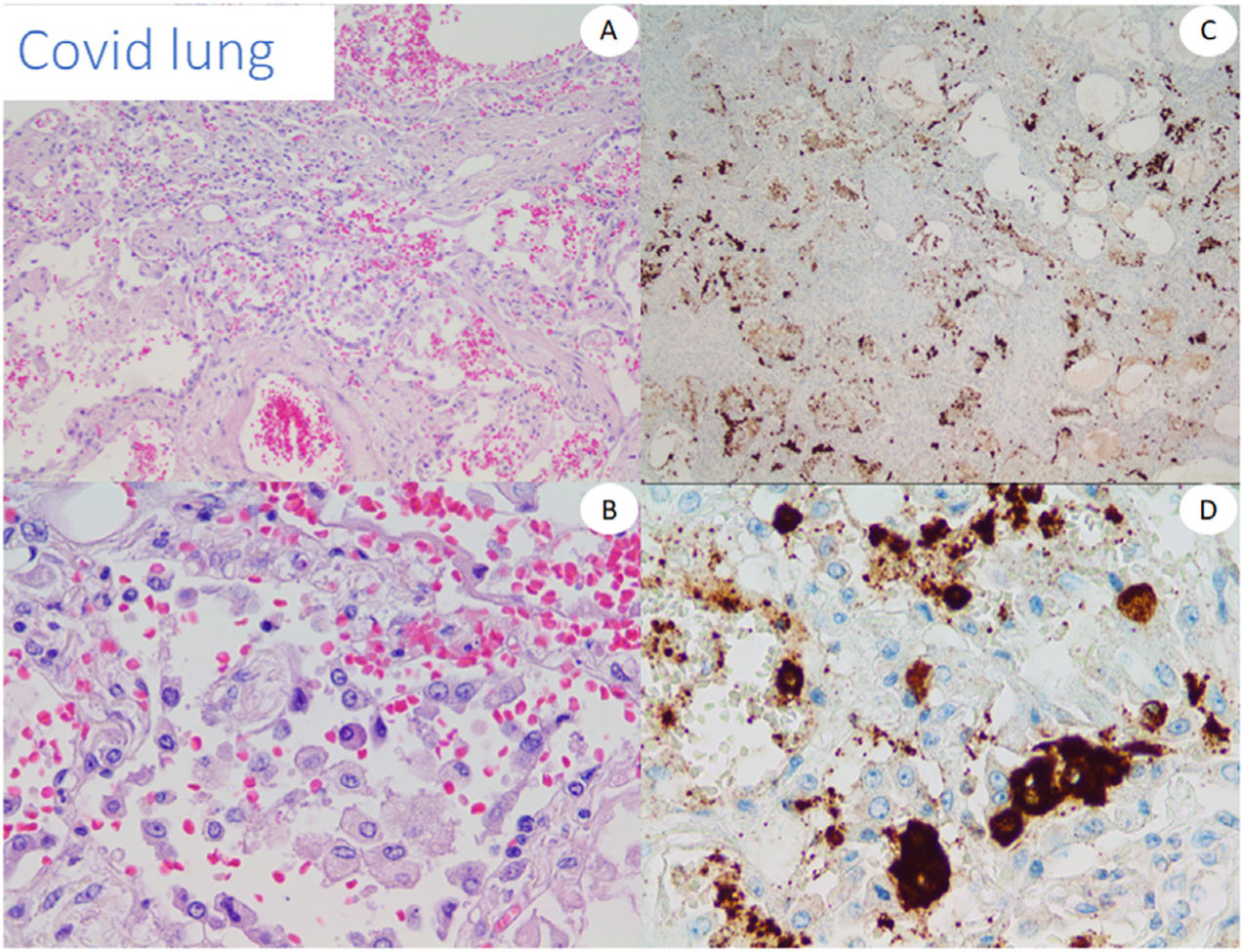
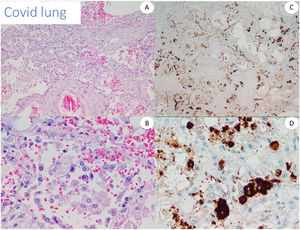
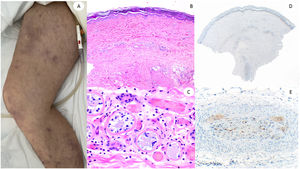
Utilizamos tejido pulmonar de pacientes fallecidos con COVID-19 como control positivo de nuestro anticuerpo anti-spike 3 (fig. 1). Además, probamos el anticuerpo mediante tinción de cinco casos de perniosis convencional tomados de nuestros archivos de un periodo prepandémico, como casos control negativos.
Se realizó RT-PCR para las cuatro biopsias cutáneas, y también se realizó ISH con RNAscope® Probe-V-nCoV2019-S, Cat. No. 848561, Manual Assay 2.5.
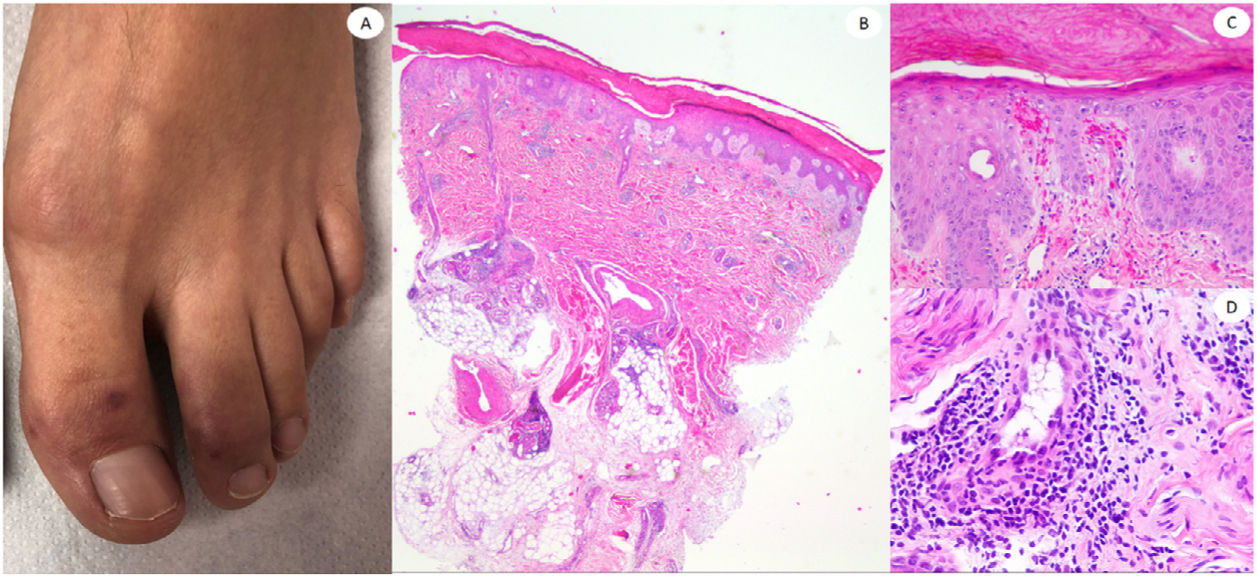
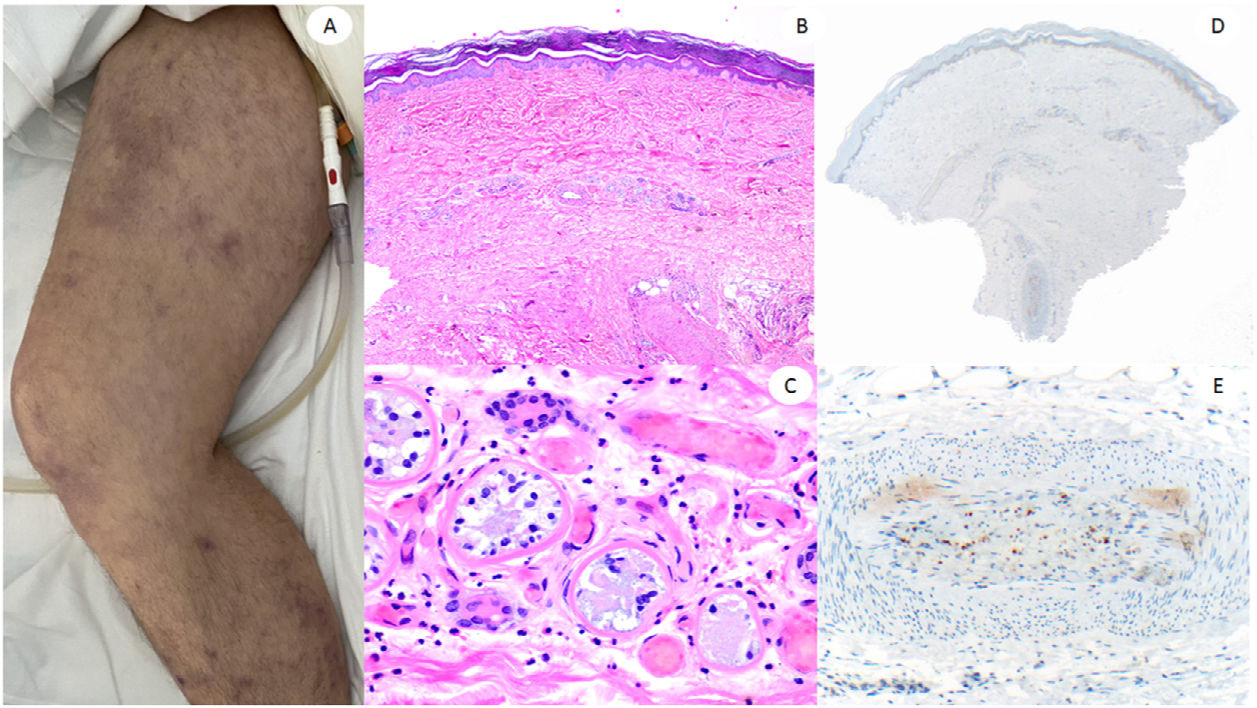
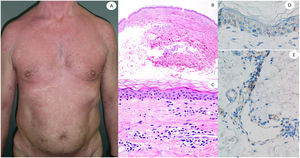
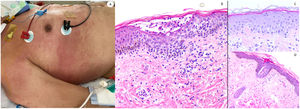
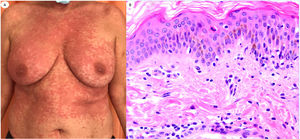
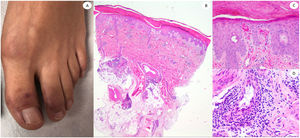
ResultadosLas lesiones de los casos se clasificaron de acuerdo con su característica clínica como vesiculares (4), erupciones maculopapulares (41) (figs. 2 y 3), lesiones urticariformes (9) (fig. 4) livedo y necrosis (10) (fig. 5) y tipo perniosis (5) (fig. 6).
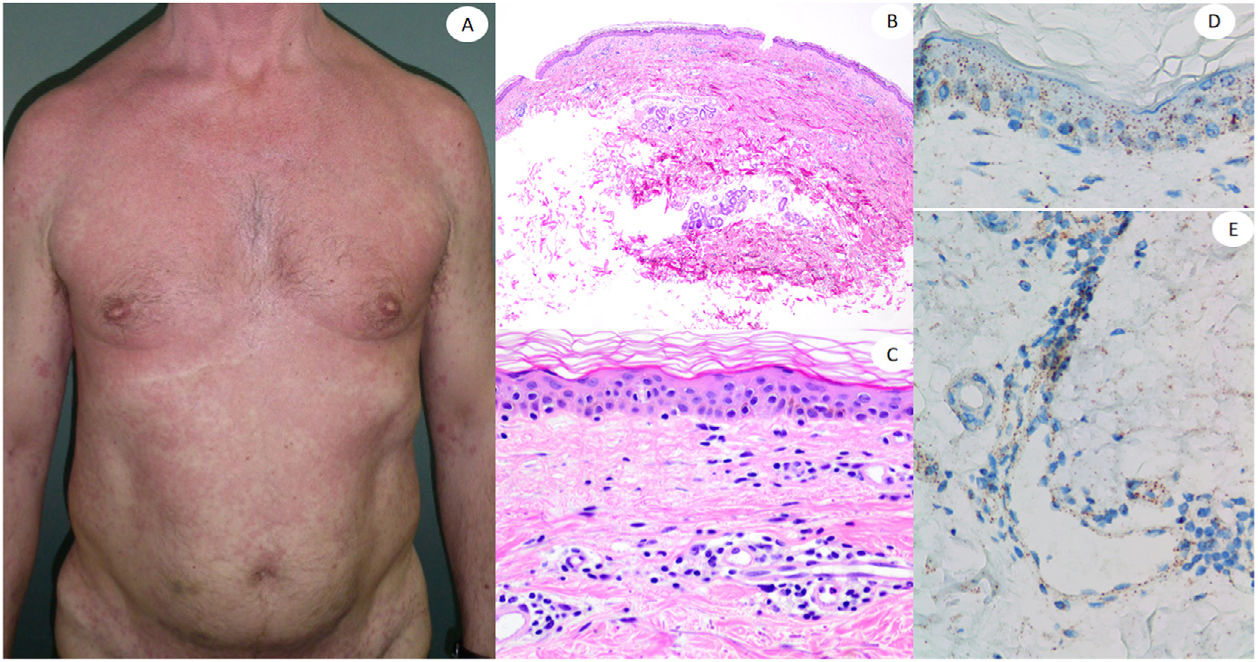
Reacción maculopapular en una mujer de 53 años afectando el tronco y las extremidades. La imagen histopatológica muestra una epidermis aplanada normal, así como infiltrado perivascular linfocítico escaso. La inmunohistoquímica de anti-spike 3 muestra tinción granular principalmente localizada en la epidermis y los endotelios, pero también entremezclada dentro del infiltrado inflamatorio.
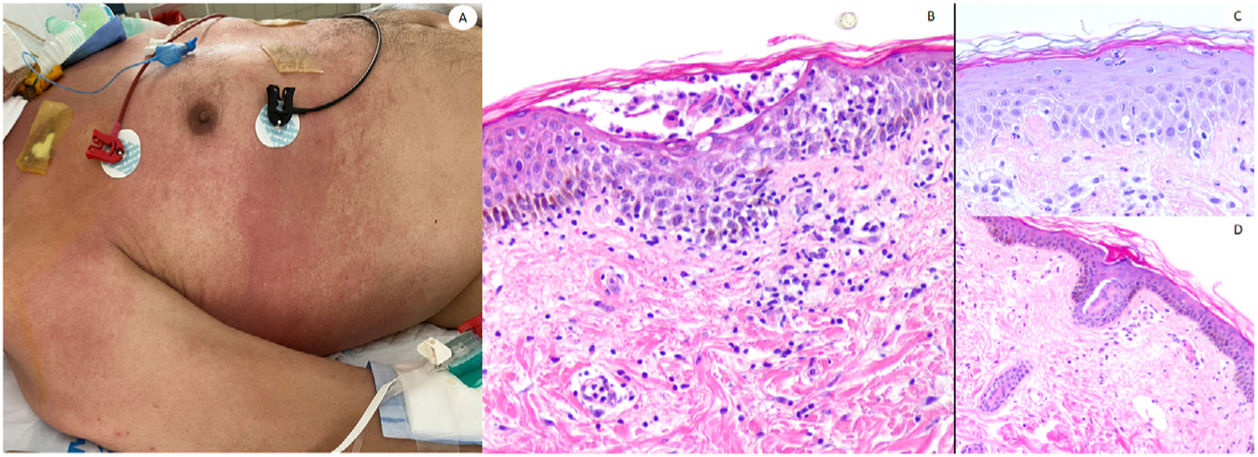
Reacción maculopapular en un paciente en la Unidad de Cuidados Intensivos, que refleja pápulas eritematosas y púrpuras confluentes afectando principalmente costados y espalda, con vesículas escasas. A nivel histopatológico muestra una colección intraepidérmica de neutrófilos y células de Langerhans. Aparece una interfase vacuolar ligera, así como un infiltrado linfocítico perivascular ligero. El panel derecho muestra epiteliotropismo neutrofílico (imagen superior) y siringometaplasia ecrina en casos clínicamente similares, donde pueden observarse pocos neutrófilos en la epidermis superior, sin conformar pústula.
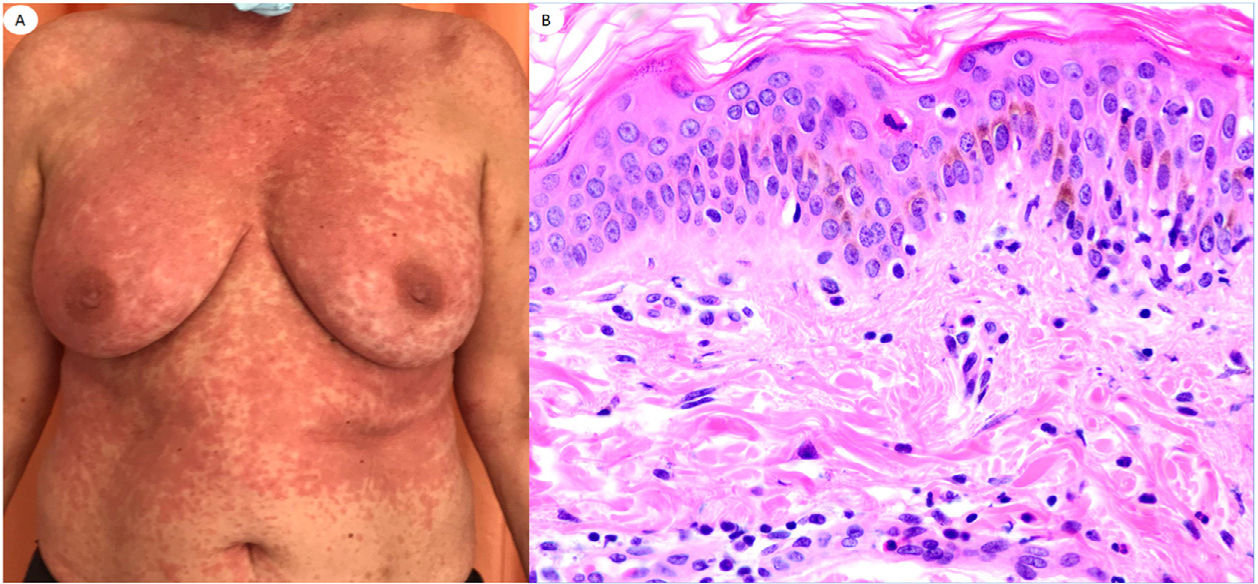
Reacción urticariforme en una mujer de 62 años, que refleja infiltrado inflamatorio perivascular escaso con células polimorfonucleares (PMN) y pocos eosinófilos, degeneración vacuolar, PMN epiteliotrópicas y pocos queratinocitos apoptóticos. Las lesiones aparecieron en el domicilio, tras el alta hospitalaria del paciente con neumonía con COVID-19.
Varón de 60, en la Unidad de Cuidados Intensivos debido a neumonía bilateral por COVID-19, con lesiones reticuladas en ambas piernas. Histopatológicamente muestra necrosis de glándulas ecrinas, así como presencia de trombos de color rojo dentro de los vasos de la dermis reticular. El lado derecho muestra anti-spike 3, donde puede observarse tinción granular en una zona en la que un vaso dermohipodérmico está ocluido por un trombo rico en neutrófilos.
Se confirmó COVID-19 en todos los casos con PCR o prueba de antígenos en muestras de hisopos de la zona nasal o faríngea. Todas las biopsias fueron evaluadas en cuanto a patrón histopatológico, paraqueratosis, espongiosis, disqueratosis, necrosis epidérmica, pústulas subcorneales, lesión vacuolar, infiltrado liquenoide y presencia de edema, trombos u otros compromisos vasculares.
Se observaron los siguientes patrones histopatológicos: neutrófilos dentro de la dermis papilar o subcorneal (en 14 casos); patrón intersticial (3), eccematoso (7) o urticariforme (6), vasculitis (8), dermatosis neutrofílica (3), dermatitis de tipo perniosis (5) y dermatosis superficial linfocítica (8).
Tras una correlación clínico-patológica detenida reclasificamos 15 de las biopsias como eritema multiforme exudativo (EEM) (1), enfermedad de Grover (1), infecciones por herpes simple y zóster (3), micosis (1), perifoliculitis (1), enfermedad micobacteriana atípica (1) y zóster diseminado (1). En seis de los casos, la pustulosis exantemática generalizada aguda (PEAG) se correlacionó aún mejor que las erupciones maculopapulares, encontrándose un fármaco como desencadenante plausible. En el resto de biopsias cutáneas, la correlación clínico-patológica nos condujo a un diagnóstico final de lesiones cutáneas asociadas a la COVID-19.
No se encontraron diferencias de inmunotinción entre los casos de perniosis convencional y relacionados con la COVID-19, únicamente la tinción granular en cantidad diferente, que estuvo a veces ausente en ambos grupos, aunque tendió a ser más llamativa en la epidermis y dentro de los infiltrados inflamatorios, principalmente cuando los endotelios se hallaban inflamados. No encontramos una tinción citoplasmática clara, ya que todas las tinciones parecían ser artefactos.
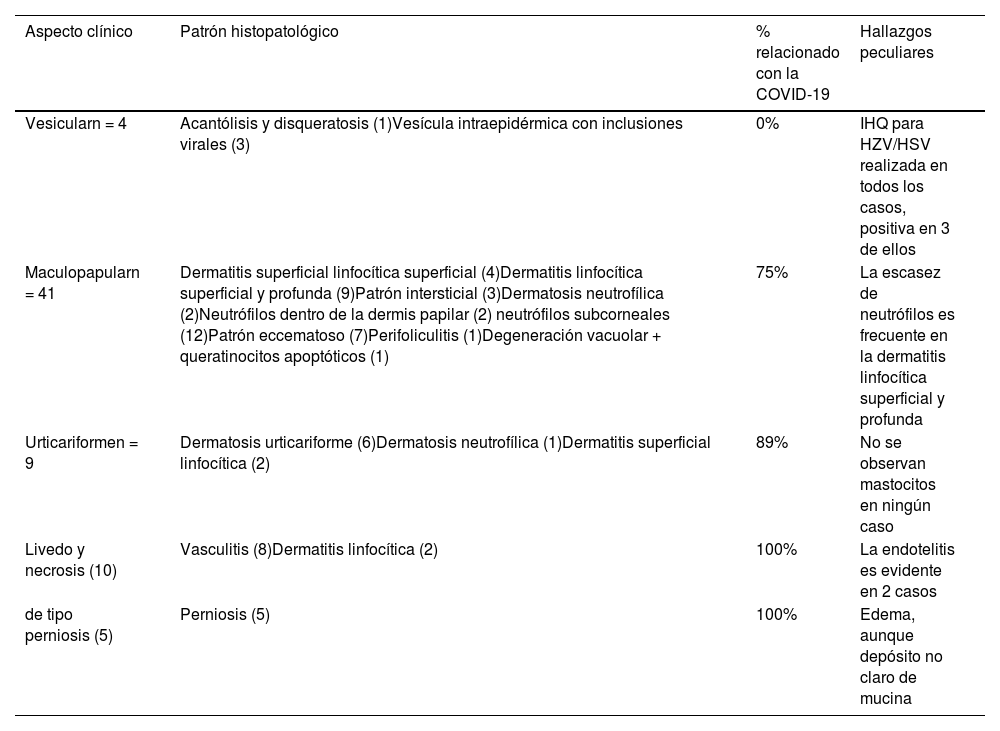
La tabla 1 muestra los principales hallazgos clínicos e histopatológicos de la serie.
Patrón clínico e histopatológico, así como porcentaje de casos directamente relacionado con la infección por COVID-19
| Aspecto clínico | Patrón histopatológico | % relacionado con la COVID-19 | Hallazgos peculiares |
|---|---|---|---|
| Vesicularn = 4 | Acantólisis y disqueratosis (1)Vesícula intraepidérmica con inclusiones virales (3) | 0% | IHQ para HZV/HSV realizada en todos los casos, positiva en 3 de ellos |
| Maculopapularn = 41 | Dermatitis superficial linfocítica superficial (4)Dermatitis linfocítica superficial y profunda (9)Patrón intersticial (3)Dermatosis neutrofílica (2)Neutrófilos dentro de la dermis papilar (2) neutrófilos subcorneales (12)Patrón eccematoso (7)Perifoliculitis (1)Degeneración vacuolar + queratinocitos apoptóticos (1) | 75% | La escasez de neutrófilos es frecuente en la dermatitis linfocítica superficial y profunda |
| Urticariformen = 9 | Dermatosis urticariforme (6)Dermatosis neutrofílica (1)Dermatitis superficial linfocítica (2) | 89% | No se observan mastocitos en ningún caso |
| Livedo y necrosis (10) | Vasculitis (8)Dermatitis linfocítica (2) | 100% | La endotelitis es evidente en 2 casos |
| de tipo perniosis (5) | Perniosis (5) | 100% | Edema, aunque depósito no claro de mucina |
HSV: virus herpes simple; HZV: virus herpes zóster; IHQ: inmunohistoquímica.
Todas las biopsias probadas con RT-PCR y RNAscope® fueron negativas para COVID-19. Los resultados del estudio inmunohisquímico para la proteína spike viral difirieron con los diferentes anticuerpos. Con el clon 1A9 no fuimos capaces de encontrar ninguna tinción vascular, observándose solo la tinción granular dentro de los infiltrados inflamatorios. Por otro lado, con el clon GTX135335 algunos casos reflejaron una tinción difusa de pequeñas partículas, que se interpretó como trasfondo, mientras que el principal hallazgo fue la presencia de un depósito granular más intenso en una estructura no particular de la epidermis y los endotelios, esto último principalmente en los casos con infiltrados neutrofílicos y en aquellos con vasculopatía. Como el patrón no fue concluyente, encontramos difícil realizar una interpretación clara de positividad en dichos casos.
DiscusiónLa serie de mayor tamaño que estudió las biopsias cutáneas en los pacientes con COVID-19 fue recientemente publicada por Quintero-Bustos et al., quienes recopilaron 41 casos. Ellos encontraron una tinción endotelial con IHQ para la proteína spike en cada tipo de lesión cutánea, aunque incluyeron principalmente pitiriasis liquenoide crónica (PLC) y pitiriasis liquenoide y varioliforme aguda (PLEVA), así como lesiones vesiculares. Sin embargo, queremos destacar que la principal limitación de este estudio fue la ausencia de imágenes clínicas y de RT-PCR para confirmar la presencia viral10.
Nuestros resultados sobre las erupciones cutáneas maculopapulares concuerdan con los previamente reportados por nuestro grupo13 en nuestro estudio previo, ya que estaban caracterizadas principalmente por un infiltrado linfocítico perivascular superficial de leve a denso, a veces con degeneración vacuolar focal13, y raramente se observó siringometaplasia escamosa, de tipo epiteliotrópico en un caso en cada una de estas series, sin hallazgos previamente reportados. En cuanto a los casos que remedan PEAG, hidroxicloroquina y otros fármacos estuvieron normalmente implicados en estos tipos de casos14. Encontramos difícil excluir una erupción farmacológica, ya que el grupo español (COVID-PIEL) reportó la ingesta de fármacos en hasta 84% de los pacientes afectados15, y estas lesiones predominaron en las áreas de decúbito5.
Nuestros resultados negativos de IHQ e ISH para la proteína spike concuerdan con los hallazgos negativos previamente reportados por Fattori et al.16 Solo se observó un patrón granular sutil en la epidermis y en los vasos.
Las lesiones urticariales se consideran reacciones tempranas y no específicas, en las que los fármacos u otras reactivaciones virales pueden estar implicados17. Histopatológicamente son reportadas como una urticaria convencional, con diferentes grados de edema, así como linfocitos y eosinófilos escasos, si bien un caso presentó epiteliotropismo de neutrófilos, un hallazgo no previamente reportado. Algunos autores reportaron degeneración vacuolar consistente en sus casos, como pista para COVID-195. En nuestra serie, aunque las lesiones urticariales parecieron estar temporalmente relacionadas con la infección viral, nuestros estudios de IHQ y RT-PCR no fueron capaces de demostrar un compromiso viral directo.
Todos los casos incluidos como lesiones vesiculares relacionados con la COVID-19 fueron reclasificados como otros diagnósticos en nuestra serie, principalmente como lesiones relacionadas con diferentes herpes (3/4). Coincidimos con Mahé et al., quienes consideraron dichas lesiones histológicamente diferentes de la varicela18. En nuestra serie, y en artículos previamente publicados, algunos casos se correlacionaron con los denominados Grover vesiculares o Grover pseudoherpéticos19.
Nuestros casos de lesiones tipo perniosis encajaron con los denominados «dedos COVID-19», que aparecen principalmente en los pies de los pacientes jóvenes, aunque pueden presentarse también en adultos. En nuestra serie, esta lesión fue infrecuente como en otras series en las que predominaron los pacientes hospitalizados por COVID-195. Todos nuestros casos exhibieron infiltrados linfocíticos superficiales y profundos densos, algunos de ellos con afectación vascular, como en la serie de 24 casos de Kolivras et al.20 Sin embargo, ninguno de nuestros casos exhibió depósito de mucina llamativo, según lo descrito por Giavedoni et al.9 No encontramos ningún caso semejante a EEM como reportaron Torrelo et al.21, y no pudimos encontrar ninguna positividad anti-spike 3 en las glándulas ecrinas, como hizo otro grupo español22. Nuestros resultados concuerdan con los hallazgos negativos de IHQ con anticuerpos antinucleocápside anti-SARS-CoV-2 en seis casos publicados por Ko et al., aunque en nuestra serie utilizamos un anticuerpo diferente23.
Por último, al igual que otros autores, los resultados más consistentes en las lesiones livedoides y necróticas, que se produjeron principalmente en los pacientes de cuidados intensivos, en los que se encontraron hallazgos entremezclados de trombosis y vasculitis neutrofílica. No hemos realizado un seguimiento a los pacientes para establecer la mortalidad, que se ha observado hasta en 18,2% de estos casos en algunas revisiones4. Nosotros publicamos un caso de vasculopatía, con necrosis de los ovillos ecrinos, como en los casos reportados por Magro et al.24, en el que destacaba que la trombosis afectaba también a los vasos dermohipodérmicos25.
Los resultados de la IHQ, así como de otras técnicas para detectar el virus, tales como la reacción en cadena de la polimerasa con transcriptasa inversa cuantitativa (qRT-PCR), ISH o RNAscope® fueron frustrantes en nuestra serie cutánea. A pesar de encontrar resultados claramente positivos en los pulmones con COVID-19 con ambos anticuerpos, todos los casos cutáneos probados fueron negativos, según lo reportado por otros grupos16,26 y contrariamente a lo reportado por otros21. Se han reportado resultados discordantes con diferentes anticuerpos27, e incluso con diferentes viales del mismo anticuerpo. Por tanto, es difícil descartar que algunas positividades no se debieran, o a reacciones cruzadas aún no reconocidas, o bien, al propio depósito de fragmentos de proteína spike. Liu et al. reportaron una tinción positiva incluso en piel aparentemente no afectada de pacientes con infección por SARS-CoV-2, lo cual hizo que el compromiso viral directo fuera más difícil de probar28.
La RT-PCR en nuestra serie de muestras cutáneas fue negativa, según lo reportado también en otros artículos de la literatura29,4, si bien se encontraron 17 casos positivos por RT-PCR en otra serie30.
LimitaciónMuchos pacientes afectados fueron evaluados solo clínicamente, sin tomar una biopsia. Además, nos enfrentamos a ciertos problemas logísticos, ya que el transporte del material biológico entre hospitales estaba restringido, impidiendo así la recopilación de una serie de mayor tamaño. No pudimos estudiar nuestras biopsias con microscopio electrónico, como hicieron Garrido Ruiz et al.31
ConclusionesHemos presentado la serie de mayor tamaño de pacientes de COVID-19 confirmado, con manifestaciones cutáneas histopatológicamente estudiadas. La causalidad de la infección viral fue difícil de establecer, ya que la inmunohistoquímica y demás técnicas para demostrar la presencia viral en la piel reflejó diferentes resultados en nuestra serie, en comparación con otros artículos publicados. Aunque la presencia viral directa no se encontró en las biopsias cutáneas, las lesiones vasculopáticas y urticariformes fueron las más epidemiológicamente relacionadas con la infección viral.
En cualquier caso, como con todas las enfermedades dermatológicas emergentes, queremos destacar que la correlación clínico-patológica es básica, ya que el SARS-CoV-2 parece actuar como desencadenante para muchas dermatosis con base inmunológica, y la biopsia cutánea es esencial para excluir manifestaciones cutáneas independientes de la COVID-19.
FinanciaciónHemos recibido financiación para este estudio de la Fundación para la Investigación Biomédica del Hospital Universitario de La Princesa.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.