La dermatitis atópica (DA) es una enfermedad cutánea crónica que puede desencadenarse debido a situaciones psicológicas y ciertos alérgenos. Los pacientes con DA pueden haber experimentado una exacerbación de la enfermedad debido al estilo de vida durante la pandemia de la COVID-19, incluyendo el confinamiento domiciliario y el incremento del estrés. Obtuvimos los datos electrónicos de 100 pacientes de DA ingresados en nuestro hospital de 2016 a 2019, y les llamamos con una línea telefónica específica.
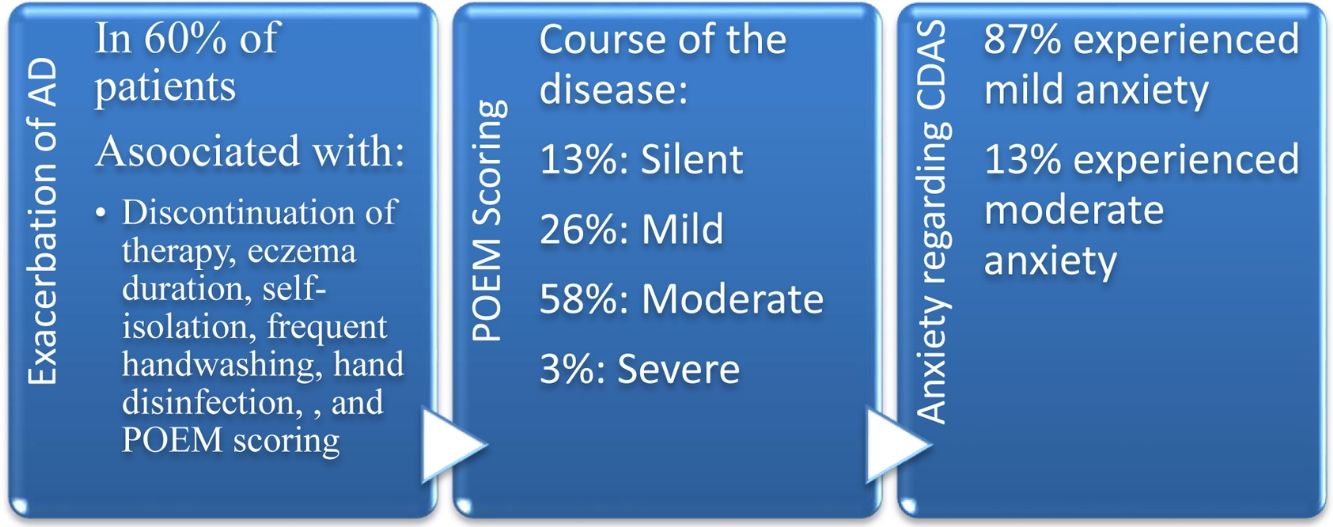
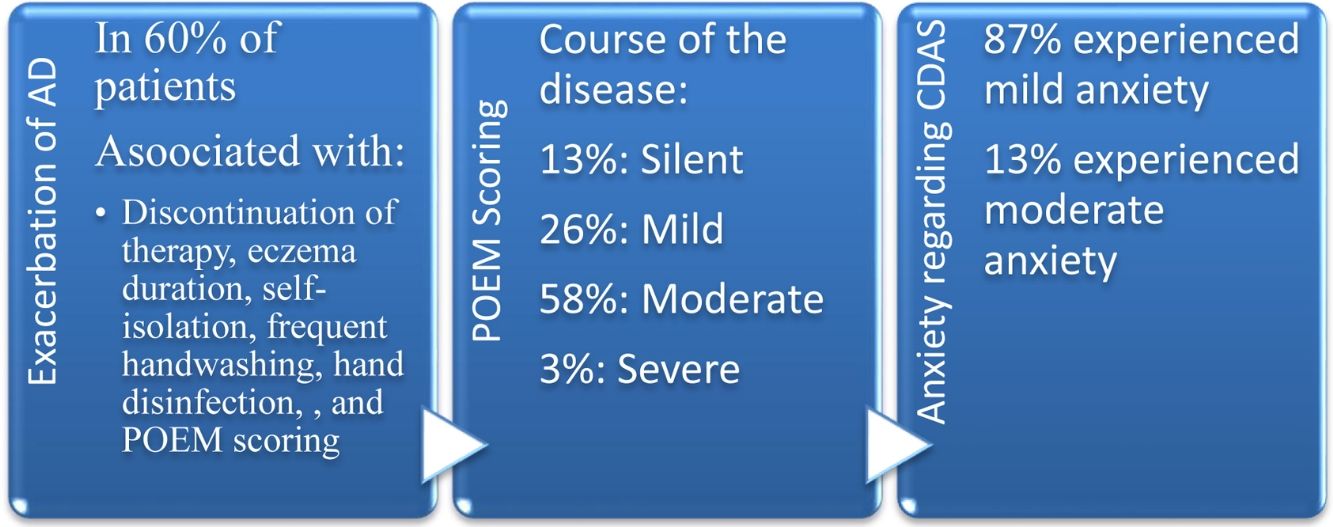
De los 100 pacientes, 43 eran varones y 57 mujeres (edad media±DE: 45,85±16,90), de los cuales 60 (37 mujeres y 23 varones, con edad media de 42,22±14,71) experimentaron el brote de la enfermedad durante la etapa de la COVID-19. La exacerbación de la DA guardó relación con la alteración de la dosis de tratamiento, un largo historial de dermatitis atópica, la duración del eccema, el autoaislamiento, la frecuencia del lavado de manos, la desinfección de las manos, y la puntuación POEM (P<0,05). En lo referente a dicha puntuación, los 61 pacientes con DA de moderada a grave experimentaron mayor ansiedad que los 39 pacientes con DA de silente a leve (p=0,013).
En este estudio muchos pacientes experimentaron exacerbación de la enfermedad y percibieron ansiedad leve durante la pandemia.
Atopic dermatitis (AD) is a chronic skin disease that may be triggered by psychological conditions and several allergens. Patients with AD may be experienced disease exacerbation due to the COVID-19 pandemic lifestyle including home-quarantine and increased stress. We obtained the electronic data of 100 AD patients admitted to our hospital from 2016 to 2019 and called them with specific phone line.
Out of 100 patients, 43 were male, and 57 were female (mean age±SD: 45.85±16.90). Sixty patients (37 females and 23males; mean age: 42.22±14.71) confronted disease flare-up during the COVID-19 era. Exacerbation of AD was correlated with treatment dose alteration, a lengthy history of atopic dermatitis, eczema duration, self-isolation, frequent handwashing, hand disinfection, and POEM scoring (P<0.05). Regarding the POEM scoring, 61 patients with moderate to severe AD experienced higher anxiety than 39 patients with silent to mild AD (p=0.013).
In this study, most patients experienced disease exacerbation and perceived mild anxiety in this pandemic.
En diciembre de 2019, Wuhan se convirtió en el centro del brote de neumonía de origen desconocido, que fue posteriormente denominada enfermedad por coronavirus de 2019 (COVID-19) por parte de la Organización Mundial de la Salud1. Los factores de riesgo asociados a la gravedad del síndrome respiratorio agudo grave por coronavirus 2 (SARS-CoV-2) incluían edad avanzada, sexo masculino y comorbilidades crónicas incluyendo diabetes mellitus e hipertensión2.
La dermatitis atópica (DA) es una enfermedad cutánea recidivante crónica que puede verse exacerbada por diversos desencadenantes, que incluyen el estrés, ciertos alérgenos e infecciones. Arndt et al. propusieron los factores psico-neuro-inmunológicos y el estrés como elementos esenciales de la evolución de la DA3. El estrés influye considerablemente en la actividad del sistema inmune y el curso de la DA. Por ejemplo, en otro estudio, el brote de la DA se asoció a la angustia subjetiva4.
Al igual que los pacientes con otras enfermedades crónicas, los pacientes de DA pueden haber encontrado diversas dificultades en la pandemia de COVID-195. Algunos pacientes requieren tratamiento inmunosupresor sistémico para controlar el curso de la enfermedad. Además, la disminución de la función del sistema inmune y la posible exposición a la infección por SARS-CoV-2 puede incrementar la probabilidad de padecer COVID-19, particularmente en aquellos pacientes con enfermedad crónica y uso simultáneo de medicación sistémica6,7. Sin embargo, algunos estudios han recomendado proseguir el tratamiento inmunosupresor en ausencia de síntomas relacionados con la COVID-198. La frecuencia del lavado de manos y las medidas protectoras recomendadas frente a la COVID-19, así como el estrés padecido durante el confinamiento, han podido contribuir a la exacerbación o recidiva de los síntomas en los pacientes con DA9. Por tanto, nuestro objetivo fue realizar un estudio de teledermatología en los pacientes con DA en tiempos de COVID-19.
Material y métodosObtuvimos los datos electrónicos de 150 pacientes de DA ingresados en nuestro hospital de julio de 2016 a septiembre de 2019, y contactamos telefónicamente con ellos.
Se preguntó a todos los sujetos acerca de su adherencia a las normas sanitarias, desarrollo de síntomas de la COVID-19, exacerbación de los síntomas de DA, gravedad de DA en virtud del cuestionario POEM10, y ansiedad sobre la base de la escala CDAS (Corona Disease Anxiety Scale)11 durante la pandemia de COVID-19. El cuestionario POEM incluye 7 preguntas relativas al número de días de aparición de cada síntoma (prurito, alteración del sueño, exudación/supuración, agrietamiento, descamación, y sequedad/aspereza). Cada pregunta se puntuó de 0 a 4. Las puntuaciones POEM se categorizan como sigue: 0-2=ninguna/casi ninguna, 3-7=leve, 8-16=moderada, 17-24=grave, 25-28=muy grave. La escala CDAS consiste en 18 preguntas (9 de ellas relacionadas con los síntomas físicos de la ansiedad, y las otras 9 relativas a los síntomas psicológicos de ansiedad). Dicha escala oscila entre 0 y 54 (cada pregunta puntúa de 0 a 3), y las puntuaciones más altas demostraron un incremento del nivel de ansiedad en los pacientes. A los pacientes con COVID-19 confirmada se les realizaron además preguntas sobre la gravedad de la enfermedad, así como el protocolo del tratamiento.
Los resultados de las variables continuas y las variables categóricas fueron reportados como media±DE y frecuencia más porcentaje, respectivamente. Se realizaron las pruebas χ2 y exacta de Fisher para evaluar la correlación entre las variables categóricas. El nivel de significación para las pruebas estadísticas se estableció en 0,05. La prueba t independiente se utilizó para comparar las medidas de las variables continuas. Para el análisis estadístico utilizamos el software SPSS versión 25.
ResultadosDe los 150 pacientes, 10 casos habían muerto durante los últimos años (por motivos de edad avanzada, trastornos mentales, accidentes, etc.), y 35 casos no respondieron a la llamada. A 5 pacientes no les satisfizo participar en el estudio, y finalmente se incluyó en el mismo a 100 pacientes.
Del total de 100 pacientes, 43 eran varones y 57 mujeres (edad media±DE: 45,85±16,90). Los 3 sitios comprometidos más frecuentemente fueron manos, espalda y cuello. De acuerdo con el cuestionario POEM, el 13, 26, 58, 3, y 0% de los pacientes padecieron el curso silente, leve, moderado, grave y muy grave de la enfermedad, respectivamente. Prednisolona, ciclosporina y azatioprina oral fueron los fármacos inmunosupresores más comúnmente utilizados. Una serie de pacientes tuvo que suspender su medicación durante la pandemia debido a problemas relativos a la adquisición de COVID-19 (7%) y al cierre de las clínicas (13%). Noventa pacientes guardaron confinamiento domiciliario estricto, y 88 (88%) y 61 (61%) pacientes utilizaron mascarilla y guantes en lugares públicos, respectivamente.
Sesenta pacientes (37 mujeres y 23 varones, edad media: 42,22±14,71) desarrollaron prurito y experimentaron una exacerbación de la enfermedad durante la pandemia (tabla 1). Los pacientes con empeoramiento de la enfermedad fueron estadísticamente más jóvenes que aquellos sin exacerbación (42,22±14,71 vs. 51,30±18,62, respectivamente; valor p=0,012).
Datos demográficos de todos los pacientes de DA
| Pacientes con exacerbación de DA(n=60) | Pacientes sin exacerbación de DA(n=40) | p | |
|---|---|---|---|
| Sexo | |||
| Varones | 23 (38,3%) | 20 (50%) | 0,248 |
| Mujeres | 37 (61,7%) | 20 (50%) | |
| Edad (años) Media±DE | 42,217±14,713 | 51,300±18,622 | 0,012 |
| Estado civil | |||
| Soltero | 23 (38,3%) | 7 (17,5%) | 0,026 |
| Casado | 37 (61,7%) | 33 (82,5%) | |
| Nivel educativo | |||
| Diploma o inferior | 9 (15%) | 15 (37,5%) | 0,007 |
| B.Sc./ B.A. | 32 (53,3%) | 21 (52,5%) | |
| MSc, MD, PhD o superior | 19 (31,7%) | 4 (10%) | |
| Antecedentes de consumo de alcohol | |||
| Sí | 3 (5%) | 1 (2,5%) | 0,532 |
| No | 57 (95%) | 39 (97,5%) | |
| Antecedentes de tabaquismo | |||
| Sí | 3 (5%) | 4 (10%) | 0,337 |
| No | 57 (95%) | 36 (90%) | |
| Antecedentes familiares de eccema | |||
| Sí | 29 (48,3%) | 7 (17,5%) | 0,002 |
| No | 31 (51,7%) | 33 (82,5%) | |
| Comorbilidades crónicasa | |||
| Sí | 39 (65%) | 21 (52,5%) | 0,211 |
| No | 21 (35%) | 19 (47,5%) | |
| Antecedentes de alergia alimentaria/farmacológica | |||
| Sí | 38 (63,3%) | 25 (62,5%) | 0,933 |
| No | 22 (36,7%) | 15 (37,5%) | |
| Tratamiento tópico | |||
| Corticosteroides tópicos | 2 (3,3%) | 5 (12,5%) | 0,030 |
| Eucerin/vaselina | 1 (1,7%) | 4 (10%) | |
| Más de un fármaco tópicob incluyendo esteroides | 50 (83,3%) | 30 (75%) | |
| Más de un fármaco tópico sin esteroides | 7 (11,7%) | 1 (2,5%) | |
| Fototerapia | |||
| Sí | 33 (55%) | 11 (27,5%) | 0,007 |
| No | 27 (45%) | 29 (72,5%) | |
| Tratamiento sistémico | |||
| Medicación inmunosupresorac | 29 (48,3%) | 12 (30%) | 0,001 |
| Antihistamínicos | 6 (10%) | 17 (42,5%) | |
| No | 25 (41,7%) | 11 (27,5%) | |
| Suspensión de fototerapia | |||
| Sí | 52 (86,7%) | 32 (80%) | 0,373 |
| No | 8 (13,3%) | 8 (20%) | |
| Suspensión del tratamiento | |||
| Sí | 17 (28,3%) | 4 (10%) | 0,027 |
| No | 43 (71,7%) | 36 (90%) | |
| Alteración de la dosis de tratamiento | |||
| Sí, incremento | 11 (18,3%) | 1 (2,5%) | <0,001 |
| Sí, reducción | 22 (36,7%) | 0 (0%) | |
| No | 27 (45%) | 39 (97,5%) | |
| Duración de la enfermedad (años)Media±DE | 12,567±8,472 | 7,225±6,224 | <0,001 |
| Autoconfinamiento | |||
| No | 3 (5%) | 7 (17,5%) | <0,001 |
| Mayoría de veces | 22 (36,7%) | 32 (80%) | |
| Siempre | 35 (58,3%) | 1 (2,5%) | |
| Lavado de manos (Más de 10 veces/día) | |||
| No | 2 (3,3%) | 5 (12,5%) | <0,001 |
| Mayoría de veces | 10 (16,7%) | 30 (75%) | |
| Siempre | 48 (80%) | 5 (12,5%) | |
| Desinfección de manos | |||
| Sí | 49 (81,7%) | 17 (42,5%) | <0,001 |
| No | 11 (18,3%) | 23 (57,5%) | |
| Desinfección de superficies | |||
| Sí | 4 (6,7%) | 10 (25%) | 0,010 |
| No | 56 (93,3%) | 30 (75%) | |
| Antecedentes de infección por COVID-19 | |||
| Sí | 3 (5%) | 0 (0%) | 0,151 |
| No | 57 (95%) | 40 (100%) | |
| Puntuación POEM | |||
| Silente | 1 (1,7%) | 12 (30%) | <0,001 |
| Leve | 10 (16,7%) | 16 (40%) | |
| Moderada | 46 (76,7%) | 12 (30%) | |
| Grave | 3 (5%) | 0 (0%) | |
| Muy grave | 0 (0%) | 0 (0%) | |
| Corona disease anxiety scaleMedia±DE | 6,883±5,696 | 10,775±6,154 | 0,001 |
B.A.: Licenciatura en Humanidades; B.Sc.: Licenciatura en ciencias; COVID-19: enfermedad por coronavirus de 2019; DA: dermatitis atópica; MD: doctor médico; MSc: máster en Ciencias; n: número; PhD: doctorado.
El agravamiento de DA estuvo asociado al estado civil, nivel educativo, antecedentes familiares de eccema, historia prolongada de dermatitis atópica, interrupción de la terapia, alteración de la dosis de tratamiento, duración del eccema, autoaislamiento, frecuencia del lavado de manos (más de 10 veces al día), desinfección de manos, higienización de las superficies, y puntuación POEM (P<0,05). El brote de DA no guardó relación con los antecedentes de consumo de alcohol y tabaco, comorbilidades crónicas, alergia a fármacos o alimentos, suspensión de la fototerapia, ni adquisición de COVID-19. Sobre la base de CDAS, el 87 y el 13% de los sujetos experimentaron ansiedad de leve a moderada, respectivamente. Tres de cada 100 pacientes de DA se vieron afectados de SARS-CoV-2. Las características de los casos confirmados de COVID-19 se resumen en la tabla 2.
Características de los pacientes de DA con COVID-19
| Número de paciente | 1 | 2 | 3 |
|---|---|---|---|
| Sexo | Mujer | Mujer | Mujer |
| Edad | 40 | 33 | 29 |
| Formación | Diploma | B.Sc. | B.Sc. |
| Ocupación | Ama de casa | Desempleada | No mencionado |
| Estado civil | Casada | Soltera | Soltera |
| Fumadora | No | No | No |
| Consumo de alcohol | No | No | No |
| Comorbilidades | Hipotiroidismo | No | No |
| Exacerbación de DA | Sí | Sí | Sí |
| Tratamiento inmunosupresor | Azatioprina | No | Más de un fármaco con prednisolona |
| Uso de mascarilla | No | Sí, guantes | Sí, quirúrgica |
| Uso de guantes | No | Sí, nilón | No |
| Confinamiento | Siempre | Siempre | Normalmente |
| Lavado de manos | Siempre | Siempre | Siempre |
| Desinfección de manos | Sí | Sí | Sí |
| Higienización de superficies | Sí | Sí | Sí |
| Signos de COVID-19 | Fiebre, mialgia, malestar | Anosmia, fiebre, diarrea | Fiebre, tos seca, mialgia, malestar |
| Alteración en los datos de laboratorio | No | No | Linfopenia, incremento de ESR |
| Tratamientos frente a COVID-19 | Hidroxicloroquina | Hidroxicloroquina | Hidroxicloroquina+azitromicina |
| Contacto estrecho | Sí, en lugares comunes | Sí, en lugares comunes | Sí, contacto estrecho |
| Antecedentes de viajes | No | No | No |
| POEM | Moderado | Moderado | Leve |
| Puntuación Corona disease anxiety score | 5 | 4 | 2 |
B.Sc.: Licenciatura en ciencias; COVID-19: enfermedad por coronavirus de 2019; DA: dermatitis atópica; ESR: tasa de sedimentación de eritrocitos.
En virtud del sistema de puntuación POEM, 61 pacientes con DA de moderada a grave tuvieron más ansiedad que los 39 pacientes con DA de silente a leve (p=0,013). El curso de la enfermedad de moderado a grave estuvo asociado a antecedentes de tabaquismo, antecedentes familiares de eccema, comorbilidades crónicas, antecedentes de alergia alimentaria/farmacológica, lavado y desinfección de manos, disminución del uso de cremas hidratantes, y toma de medicación inmunosupresora (P<0,05) (tabla 3).
Datos demográficos de los pacientes con diferente curso de dermatitis atópica
| DA de silente a moderada(n=39) | DA de moderada a grave(n=61) | P | |
|---|---|---|---|
| Sexo | |||
| Varón | 21 (53,8%) | 22 (36,1%) | 0,080 |
| Mujer | 18 (46,2%) | 39 (63,9%) | |
| Edad (años)Media± | 53,51±17,98 | 40,95±14,28 | <0,001 |
| Estado civil | |||
| Soltero | 8 (20,5%) | 22 (36,1%) | 0,098 |
| Casado | 31 (79,5%) | 39 (63,9%) | |
| Nivel educativo | |||
| Diploma o inferior | 13 (33,3%) | 11 (18%5) | 0,197 |
| B.Sc./ B.A. | 19 (48,7%) | 34 (55,7%) | |
| MSc, MD, PhD o superior | 7 (17,9%) | 16 (26,2%) | |
| Antecedentes de consumo de alcohol | |||
| Sí | 0 (0%) | 4 (6,6%) | 0,103 |
| No | 39 (100%) | 57 (93,4%) | |
| Antecedentes de tabaquismo | |||
| Sí | 5 (12,8%) | 2 (3,3%) | 0,068 |
| No | 34 (87,2%) | 59 (96,7%) | |
| Antecedentes familiares de eccema | |||
| Sí | 9 (23,1%) | 27 (44,3%) | 0,031 |
| No | 30 (76,9%) | 34 (55,7%) | |
| Exacerbación de DA | |||
| Sí | 11 (28,2%) | 49 (80,3%) | <0,001 |
| No | 28 (71,8%) | 12 (19,7%) | |
| Comorbilidades crónicasa | |||
| Sí | 18 (46,2%) | 42 (68,9%) | 0,024 |
| No | 21 (53,8%) | 19 (31,1%) | |
| Antecedentes de alergia alimentaria/farmacológica | |||
| Sí | 19 (48,7%) | 44 (72,1%) | 0,018 |
| No | 20 (51,3%) | 17 (27,9%) | |
| Tratamiento tópico | |||
| Esteroides tópicos | 5 (12,8%) | 2 (3,3%) | 0,050 |
| Eucerina/vaselina | 4 (10,3%) | 1 (1,6%) | |
| Más de un fármaco tópicob incluyendo esteroides | 28 (71,8%) | 52 (85,2%) | |
| Más de un fármaco tópico sin esteroides | 2 (5,1%) | 6 (9,8%) | |
| Fototerapia | |||
| Sí | 13 (33,3%) | 31 (50,8%) | 0,086 |
| No | 26 (66,7%) | 30 (49,2%) | |
| Tratamiento sistémico | |||
| Sin terapia inmunosupresorac | 28 (71,8%) | 31 (50,8%) | 0,038 |
| Con terapia inmunosupresora | 11 (28,2%) | 30 (49,2%) | |
| Suspensión de fototerapia | |||
| Sí | 31 (79,5%) | 53 (86,9%) | 0,325 |
| No | 8 (20,5%) | 8 (13,1%) | |
| Suspensión de tratamiento | |||
| Sí | 5 (12,8%) | 16 (26,2%) | 0,108 |
| No | 34 (87,2%) | 45 (73,8%) | |
| Alteración de la dosis de tratamiento | |||
| Sí, incremento | 4 (10,3%) | 8 (13,1%) | 0,014 |
| Sí, reducción | 3 (7,7%) | 19 (31,1%) | |
| No | 32 (82,1%) | 34 (55,7%) | |
| Uso de crema hidratante | |||
| Sí | 17 (43,6%) | 52 (85,2%) | <0,001 |
| No | 22 (56,4%) | 9 (14,8%) | |
| Duración de la enfermedad (años)Media±DE | 7,87±6,55 | 12,06±8,54 | 0,010 |
| Autoconfinamiento | |||
| No | 7 (17,9%) | 3 (4,9%) | 0,001 |
| Mayoría de veces | 26 (66,7%) | 28 (45,9%) | |
| Siempre | 6 (15,4%) | 30 (49,2%) | |
| Lavado de manos | |||
| No | 5 (12,8%) | 2 (3,3%) | 0,004 |
| Mayoría de veces | 21 (53,8%) | 19 (31,1%) | |
| Siempre | 13 (33,3%) | 40 (65,6%) | |
| Desinfección de manos | |||
| Sí | 19 (48,7%) | 47 (77%) | 0,004 |
| No | 20 (51,3%) | 14 (23%) | |
| Desinfección de superficies | |||
| Sí | 31 (79,5%) | 55 (90,2%) | 0,133 |
| No | 8 (20,5%) | 6 (9,8%) | |
| Antecedentes de infección por COVID-19 | |||
| Sí | 1 (2,6%) | 2 (3,3%) | 0,838 |
| No | 38 (97,4%) | 59 (96,7%) | |
| Ansiedad total | |||
| Leve | 38 (97,4%) | 49 (80,3%) | 0,013 |
| Moderada | 1 (2,6%) | 12 (19,7%) | |
| Grave | o | 0 | |
| Puntuación Corona disease anxiety scaleMedia±D | 9,87±6,76 | 7,52±5,61 | 0,107 |
B.A.: Licenciatura en Humanidades; B.Sc: Licenciatura en ciencias; COVID-19: enfermedad por coronavirus de 2019; DA: dermatitis atópica; MD: doctor médico; MSc: máster en Ciencias; n: número; PhD: doctorado.
En este estudio 41 pacientes recibieron tratamiento inmunosupresor. Los pacientes con régimen inmunosupresor suspendieron o alteraron su programa terapéutico (P=0,007, 0<0,001; respectivamente), y también consumieron más vegetales y suplementos que los pacientes no sometidos a dicha terapia durante la era COVID-19 (85,4% vs. 66,1, P=0,031, 48,8% vs. 25,4%, P=0,016; respectivamente).
DiscusiónDurante la pandemia de COVID-19 millones de personas se vieron obligadas al confinamiento domiciliario, lo cual produjo diversas situaciones psicológicas, incluyendo ansiedad y depresión. El estrés psicológico es uno de los desencadenantes psicológicos más importantes del brote de DA, y guarda relación con el incremento de la sensación de picazón, que puede agravar la enfermedad12,13. Sobre la base de CADS, muchos de los pacientes de nuestro estudio percibieron ansiedad leve durante esta pandemia. Sin embargo, el 60% de los pacientes de DA experimentó exacerbación de la enfermedad durante la pandemia de COVID-19. Una revisión de la literatura demostró una mayor exacerbación y empeoramiento del curso de la enfermedad en los pacientes de DA, que guardó relación con algunos factores estresantes3,4. La participación en el grupo de apoyo virtual, el incremento de las actividades diarias incluyendo ejercicio regular, y la enseñanza de técnicas para reducir el estrés son buenas recomendaciones para mejorar las situaciones psicológicas6. Se han propuesto ciertas modalidades para controlar el estrés y la ansiedad, incluyendo las terapias de relajación, hipnosis, y psicoterapias tales como las cognitivo-conductuales3.
Williams reportó que los agentes irritantes tienen un papel esencial en el agravamiento de la DA. El uso escalado de jabón y agua caliente puede exacerbar la enfermedad debido a la alteración de la función epidérmica y al incremento de la exposición a los agentes irritantes14. Además, Shah et al. destacaron los efectos tremendos de la COVID-19 en los trastornos dermatológicos crónicos tales como la DA, advirtiendo que el uso de medidas preventivas podría originar tasas más altas de dermatitis en manos y cara, que podrían exacerbar el curso de la DA6.
Nosotros encontramos que el incremento del lavado y desinfección de manos, y la higienización de las superficies guardó relación con la exacerbación de DA. Además, el 88% de los pacientes de DA utilizó mascarillas faciales y el 61% usó guantes. Estos hallazgos subrayan la importancia de seguir los principios sanitarios y el papel de los médicos y sanitarios a la hora de incrementar la concienciación social sobre las medidas preventivas de la COVID-19. Deberán considerarse algunas estrategias para prevenir los brotes de DA en la pandemia de COVID-19, incluyendo los procedimientos de lavado de manos adecuados tales como el uso de agua tibia y jabón cremoso, la aplicación frecuente de cremas e hidratantes de manos, el uso de higienizadores y limpiadores suaves de manos, el consumo de guantes de algodón bajo otros guantes a la hora de fregar platos y limpiar superficies, y el uso de detergentes sin perfumes6,15,16. En la encuesta, los pacientes con DA de moderada a grave utilizaron crema hidratante con más frecuencia que los pacientes con DA de silente a leve. Los estudios recientes resaltaron la importancia de las cremas hidratantes como medida preventiva frente a la dermatitis.
En esta pandemia, la plataforma de teledermatología podría reducir la incidencia de las visitas a la unidad de urgencias, así como la posibilidad de adquirir COVID-19, especialmente en aquellos pacientes tratados con agentes inmunosupresores6. Deberían reforzarse las visitas a teledermatología para aportar el mejor cuidado a dichos pacientes. Deberán realizarse evaluaciones precisas del curso de la enfermedad y de las situaciones psicológicas, a fin de prevenir los brotes y las posibles infecciones secundarias.
Los autores recomiendan minimizar la dosis de prednisolona u otros inmunosupresores economizadores de prednisolona para disminuir el posible riesgo de infección por SARS-CoV-26. En nuestra investigación la suspensión y alteración del tratamiento estuvieron asociados a la exacerbación de la DA. La dosis efectiva mínima de tratamiento que controle la enfermedad puede reducir las visitas innecesarias de supervisión de los efectos secundarios relacionados con el fármaco y, por tanto, el riesgo de exposición a la infección por SARS-CoV-26.
A nuestro entender, esta encuesta constituye el primer estudio que evalúa el impacto de la pandemia de COVID-19 en los pacientes con DA. Sin embargo, el pequeño tamaño de la muestra y la falta de grupo control fueron las principales limitaciones de nuestra investigación. Además, con relación a la ausencia de sujetos con ansiedad grave, la determinación de la relación del estrés y la exacerbación de DA no pudo realizarse en este estudio. Esta pandemia ha surgido como situación única para evaluar el efecto de la COVID-19 en las enfermedades dermatológicas como DA.
La era de la COVID-19 subraya la importancia de la teledermatología para el seguimiento de los pacientes con enfermedades reconocidas. Por tanto, todos los dermatólogos deberían aportar una línea exclusiva para investigar el curso de la enfermedad del paciente en esta pandemia. Además, la consideración de consulta psicológica por ansiedad, depresión, etc. para los pacientes con enfermedades crónicas como DA tiene un papel significativo en el manejo de la carga de la enfermedad. La sugerencia de medidas preventivas y recomendaciones de salud adecuadas en las visitas de teledermatología ayuda a los pacientes a aliviar su situación psicológica y el posible brote de la enfermedad.
FinanciaciónEsta investigación no ha recibido ninguna subvención específica de ninguna agencia por parte de los sectores público, comercial, o sin ánimo de lucro.
AutoríaM.R. Pourani y R. Ganji han contribuido por igual a esta investigación, y son considerados como primeros coautores.
Conflicto de interesesLos autores reportan la ausencia de conflicto de intereses.