Los anticonceptivos orales son fármacos compuestos por un estrógeno y un progestágeno, habitualmente sintéticos, que inhiben la ovulación. En dermatología los anticonceptivos orales se emplean con 2 indicaciones principales: para evitar el embarazo cuando empleamos fármacos teratógenos y para tratar manifestaciones cutáneas de hiperandrogenismo. La mayoría de los anticonceptivos orales mejoran tanto el acné como el hirsutismo, sin embargo el empleo exclusivo de progestágenos como anticonceptivos, especialmente de primera o segunda generación puede agravar o desencadenar un acné, debido a su efecto androgénico.
La trombosis es uno de los efectos secundarios más graves de los anticonceptivos orales y depende sobre todo de los estrógenos empleados y su dosis. Si atendemos solo al perfil trombótico, el anticonceptivo oral de elección debería ser el que combinara 30 o menos μg de etinilestradiol con el levonorgestrel. Por el contrario, si lo que queremos es tratar signos de androgenización, los anticonceptivos orales preferidos serán aquellos con progestágenos de efecto antiandrogénico.
Oral contraceptives combine estrogen and progesterone to suppress ovulation. Synthetic forms are usually used. In dermatology, oral contraceptives are prescribed for 2 main reasons: to prevent pregnancy when teratogenic drugs must be taken and to treat skin manifestations of hyperandrogenism. Most oral contraceptives improve both acne and hirsutism, but the androgenic effect of progestogens — particularly if the contraceptive contains first- or second-generation progestogens— can trigger or exacerbate acne. One of the most serious side effects of oral contraceptives, thrombosis, is mainly caused by the estrogen component and its dose. If we mainly consider a contraceptive's thrombotic profile when prescribing, the choice would be to have 30μg or less of ethinyl estradiol combined with levonorgestrel. On the other hand, if our main objective is to treat signs of androgenization, we would prefer contraceptives containing progestogens with antiandrogenic effects.
Los dermatólogos pautamos anticonceptivos en las mujeres con 2 indicaciones principales. Por un lado, cuando queremos utilizar fármacos potencialmente teratógenos para evitar el embarazo, y por otro, para tratar manifestaciones cutáneas de hiperandrogenismo, es decir hirsutismo, acné y alopecia androgénica1.
Con la indicación de contracepción puramente se puede recurrir a métodos anticonceptivos muy diferentes: desde métodos «naturales» poco eficaces, pasando por métodos barrera como el preservativo, el diafragma o los espermicidas, métodos quirúrgicos como la ligadura de trompas, vasectomía o microinsertos tubáricos, así como la colocación de DIU de cobre, y por último, los anticonceptivos hormonales, pautados por vía oral, transdérmica, intramuscular o vaginal (ver tabla 1). En la práctica, como los tratamientos teratógenos más habitualmente pautados por los dermatólogos son los retinoides orales cuyo tratamiento se suele prolongar durante unos meses, lo más habitual es pautar métodos de anticoncepción reversible y sencilla como los anticonceptivos orales (ACO).
Anticonceptivos hormonales
| Estrógenos+gestágenos |
| 1. Vía oral: pauta diaria |
| Monofásicos: administración continua de estrógeno y progesterona 21 días |
| Bifásicos: primera fase con una dosis de progesterona más baja que la segunda |
| Trifásico: imitan el ciclo natural con 3 fases de subida de dosis de progesterona |
| 2. Vía transdérmica, parches: pauta semanal |
| 750mg etinilestradiol+6mg norelgestromina (norgestrimato 3.a G) |
| 20mg etinilestradiol/150mg norgestimato/diario- 3 semanas y 1 descanso |
| 3. Vía vaginal, anillo vaginal: pauta mensual |
| 15mg etinilestradiol y 120mg etonogestrel |
| Gestágenos |
| 1. Vía oral: minipíldora: 75mg desogestrel-diario |
| 2. Inyectable, im: 150mg acetato de medroxiprogestrona-3 meses |
| 3. Implantes subdérmicos: levonorgestrel o etonogestrel: duración 5 años |
| 4. DIU: levonorgestrel: duración 4-5 años |
La indicación para tratar el hiperandrogenismo con ACO está justificada porque casi todos los ACO combinados (estrógeno+progestágeno) tienen la capacidad de mejorar el acné y el hirsutismo en mayor o menor medida, sin embargo la anticoncepción solo con progestágenos –especialmente de primera y segunda generación que tienen cierto efecto androgénico– puede no ayudar e incluso puede empeorar o desencadenar un acné2. El efecto contra el acné y el hirsutismo de los ACO combinados se debe a que los ACO combinados suprimen la producción de andrógenos en el ovario mediada por la hormona luteinizante (los progestágenos suprimen la secreción de esta), los estrógenos incrementan la producción hepática de la globulina transportadora de hormonas sexuales, y ambos hechos disminuyen los niveles de andrógenos circulantes3. Además, los progestágenos compiten con la 5α-reductasa y el receptor de andrógenos. Se estima que entre un 10 y un 20% de las mujeres presentan algún signo clínico de androgenización, como seborrea, acné, hirsutismo o alopecia. Además, un subgrupo de estas muestra además alteraciones menstruales, obesidad, resistencia a la insulina, diabetes tipo 2 y aumento de lípidos séricos4.
El primer ACO combinado se introdujo en 1960 (Enovid®) con la combinación de un estrógeno (el mestranol 0,15mg) y un progestágeno (el noretinodrel 9,85mg). Al año siguiente se describió el primer caso de trombosis relacionada con el uso de ACO5, cuya asociación han demostrado múltiples estudios posteriores. En las décadas posteriores se han ido comercializando sucesivamente nuevas combinaciones de estrógenos y progestágenos en unos casos en busca de mejorar el perfil de riesgo cardiovascular, en otros de potenciar el efecto antiandrogénico de los progestágenos, siempre sin comprometer el efecto anticonceptivo de los mismos. El empleo conjunto de diferentes moléculas y dosis de estrógenos y progestágenos ha dado lugar a una ingente cantidad de combinaciones posibles, con sus distintos tipos de ventajas e inconvenientes, lo que sumado al mecanismo de acción no específico de las hormonas condiciona que el estudio de los ACO sea un tanto farragoso y poco atractivo para el dermatólogo. Intentaremos en esta revisión clarificar en la medida de lo posible las ventajas e inconvenientes de cada tipo de ACO de forma práctica y útil para nuestra consulta diaria
Estrógenos y progestágenos utilizados como anticonceptivos oralesLos ACO son fármacos compuestos por un estrógeno y un progestágeno, en la mayor parte de los casos ambos sintéticos, que inhiben la ovulación, lo que justifica su alta eficacia anticonceptiva reversible tras su retirada.
El componente estrogénico de los ACO puede ser a base de estrógenos sintéticos, como el etinilestradiol (el más utilizado) o el mestranol, a base de estrógenos naturales como el estradiol, la estrona o el estriol, o a base de estrógenos equinos como la equilina, equilenina, la hipulina y la estrona de origen equino. La dosis de los estrógenos es importante porque determina en gran medida el riesgo de trombosis. En la práctica, la gran mayoría de los ACO contienen como estrógeno el etinilestradiol, un estrógeno sintético de alta potencia con dosis variables según el preparado, aunque cada vez más se tiende a preferir su uso a dosis bajas (de 15 a 50μg). En los últimos años, se van comercializando algunas combinaciones en las que el estrógeno es el estrógeno natural (valerato de estradiol y el 17b estradiol) que es mucho menos potente que el etinilestradiol pero mejor tolerado. En general, los estrógenos sintéticos tienen mayor riesgo de trombosis que los naturales y por tanto se prefiere el empleo de estos últimos en la indicación de la terapia hormonal sustitutiva, ya que el riesgo cardiovascular de las mujeres se incrementa con la edad.
El componente progestágeno de los ACO es el inhibidor de la ovulación y por tanto el responsable de la acción anticonceptiva. Todos los progestágenos tienen una actividad antigonadotrófica (y de ahí su poder anticonceptivo), pero también progestagénica y antiestrogénica. Sin embargo, los distintos progestágenos se diferencian entre sí por su capacidad de interacción con los receptores de andrógenos (los hay proandrogénicos y antiandrogénicos), de glucocorticoides y de mineralcorticoides. En función de dichas características se han ido desarrollando diferentes generaciones de progestágenos de 3 grandes familias: los derivados de la progesterona (acetato de medroxiprogesterona, ciproterona, clormadinona y nomegestrol), los derivados de la espironolactona (drospirenona) y los derivados de la testosterona de primera generación (noretisterona, acetato de noretindrona, linestrenol), de segunda generación (norgestrel y levonorgestrel), de tercera generación (norgestimato, gestodeno, desogestrel, etonogestrel) y de cuarta generación (dienogest). Las sucesivas generaciones de progestágenos derivados de la testosterona han ido disminuyendo el efecto androgénico y adquiriendo potencial antiandrogénico, lo cual es ventajoso para las indicaciones dermatológicas. Sin embargo, por desgracia, ha empeorado su perfil trombogénico, de modo que está bien demostrado que los progestágenos derivados de la testosterona de tercera generación son más trombogénicos que los de segunda generación6. De los progestágenos elegidos por su acción antiandrogénica, el acetato de ciproterona, el acetato de clormadinona, la drospirenona y el dianogest son los más eficaces7.
Efectos secundarios de los anticonceptivos oralesLa trombosis es uno de los efectos secundarios más graves de los ACO y clásicamente se considera inducida sobre todo por los estrógenos y su dosis. Sin embargo los progestágenos también aumentan la incidencia de trombosis venosa profunda, especialmente los gestágenos de tercera generación durante los 3 primeros meses de uso1.Pese a todo, conviene recordar que el riesgo absoluto de tromboembolismo con el uso de ACO en pacientes sanas sin antecedentes cardiovasculares es bajo, y siempre bastante menor que el riesgo inducido por un estado natural como es el embarazo (tabla 2). En un metaanálisis de la Cochrane library de 2014 encuentran que todos los anticonceptivos orales estudiados (solo incluyen anticonceptivos en los que el estrógeno es etinilestradiol) se asocian a un riesgo incrementado de trombosis venosa6. Este riesgo es similar para ACO con 30-35μg de etinilestradiol y gestodeno, desogestrel, acetato de ciproterona o drosperidona, y en todos el riesgo es superior en un 50-80% a aquellos ACO en los que el progestágeno utilizado es levonorgestrel. Por todo ello, estos autores consideran que el ACO de elección –utilizado solo con fines contraceptivos– debería ser el que combine 30 o menos μg de etinilestradiol con el levonorgestrel, en mujeres que prefieran contraceptivos orales6. Sin embargo, este metaanálisis no incluye ningún ACO con estrógenos «naturales» como el estradiol, la estrona o el estriol, que tienen menor riesgo de trombosis que los estrógenos sintéticos como el etilnilestradiol. Por otro lado, es importante recordar que el levonorgestrel aplicado mediante dispositivo intrauterino no tiene riesgo alguno con respecto a la población normal de trombosis venosas, y sin embargo su eficacia es superior a la de los ACO clásicos. Por tanto, cuando los dermatólogos pautemos los contraceptivos por la necesidad de uso de fármacos potencialmente teratogénicos, probablemente deberíamos ofrecer información de esta posibilidad a nuestras pacientes2.
Riesgo de tromboembolismo en
| Mujeres sanas de entre 15 y 44 años que no toman ACO: de 5 a 10 casos por cada 100.000 mujeres-año |
| Mujeres que toman ACO que contienen menos de 50μg de etinilestradiol con levonorgestrel: 20 casos por cada 100.000 mujeres-año |
| Mujeres que toman ACO que contienen al menos 20μg de etinilestradiol en combinación con desogestrel o gestodeno (presentaciones mono-, bi- o trifásicas: de 30 a 40 casos por cada 100.000 mujeres-año |
| El riesgo de tromboembolismo venoso asociado al uso de cualquier ACO es menor que el correspondiente al embarazo, estimado en 60 casos por cada 100.000 embarazos |
Otros efectos secundarios de los ACO de los considerados efectos secundarios mayores es la hipertensión arterial, pero esta es poco frecuente y aparece en los 6 primeros meses de uso. Parece que las mujeres consumidoras de ACO sin otros factores de riesgo cardiovascular (hipertensión arterial, tabaquismo) no tienen aumentado el riesgo de padecer infarto agudo de miocardio8. Esto es así pese a que se han relacionado los ACO con aumentos en las concentraciones de glucosa y resistencia a la insulina, así como con alteraciones del metabolismo lipídico. Los estrógenos sintéticos tienden a aumentar los niveles de triglicéridos, mientras que los naturales no tienen este efecto. Los estrógenos sintéticos aumentan los triglicéridos y el HDL y disminuyen el LDL mientras los gestágenos hacen lo contrario: aumentan el LDL y disminuyen el HDL. El aumento del riesgo de infarto agudo de miocardio y de accidente cerebrovascular agudo solo surge si se asocian los ACO a tabaquismo e hipertensión arterial8.También se ha descrito relación de la toma de ACO con un aumento en el desarrollo de adenomas hepatocelulares (3/100.000 usuarias).Otros efectos adversos son considerados menores e incluyen: náuseas y vómitos, aumento de peso, mastalgia, melasma (poco frecuente si se usan ACO con bajas dosis de estrógenos), acné (progestágenos androgénicos) y sangrados intracíclicos (más frecuentes cuanto más baja es la dosis de estrógenos), entre otros.
Con respecto a la influencia del uso de ACO en la frecuencia de cáncer, parece que en conjunto los ACO tienen un papel levemente protector, de modo que disminuyen la incidencia del cáncer de útero, de ovario y de colon9,10. Por el contrario, los ACO parecen incrementar discretamente el riesgo de cáncer de mama y de cérvix. El aumento de riesgo relativo de cáncer de mama en usuarias de ACO se cifra en 1,24, está limitado a usuarias de menos de 40 años, que iniciaron la toma antes de los 20 años y mantuvieron el tratamiento más de 5 años11,12.No todos los estudios corroboran este incremento de riesgo para cáncer de mama por toma de ACO13. Con respecto al cáncer de cérvix, el riesgo relativo se estima entre 1,3 y 1,8 en usuarias de ACO durante más de 5 años, sin embargo este riesgo existe solo en aquellas mujeres con infección persistente por el virus de papiloma humano, de modo que los ACO se considerarían cofactores al papilomavirus en la carcinogénesis del cáncer de cérvix14. Además, hay autores que niegan ningún papel patogénico de los ACO en el cáncer de cérvix, dado que las mujeres sexualmente activas son más proclives a tomar ACO, así como lo son más a contraer el virus del papiloma humano del que sí está indudablemente demostrada su relación etiológica con el cáncer de cérvix.
Contraindicaciones al tratamiento con anticonceptivos orales y estudio previo a la indicaciónHay una serie de circunstancias que contraindican el tratamiento con ACO, relacionadas casi todas con la presencia de antecedentes personales o familiares de factores de riesgo cardiovascular, pero también cualquier condición previa que contraindique la utilización de estrógenos (tumores estrógeno dependientes). En concreto, no podremos utilizar ACO en ninguna de las situaciones recogidas en la tabla 37.
Contraindicaciones de los anticonceptivos orales
| Lactancia materna durante las primeras 6 semanas |
| Tabaquismo de más de 15 cigarrillos/día en mujeres mayores de 35 años |
| Obesidad con>40IMC |
| Múltiples factores de riesgo cardiovascular asociados (edad, tabaco, diabetes, hipertensión, perímetro cintura>88cm) |
| Hipertensión arterial no controlada: sistólica mayor de 160mmHg o diastólica mayor de 100mmHg |
| Antecedentes personales de trombosis venosa profunda o embolismo pulmonar |
| Trombosis venosa profunda/embolismo pulmonar actual |
| Cirugía mayor con inmovilidad prolongada |
| Trombofilia familiar diagnosticada: situaciones en las que existen mutaciones de genes con carácter trombogénico |
| Cardiopatía isquémica |
| Ictus isquémico |
| Valvulopatía complicada con hipertensión pulmonar, fibrilación auricular, historia de endocarditis o prótesis metálicas |
| Diabetes mellitus de más de 20 años de evolución o asociada con vasculopatía, neuropatía o nefropatía |
| Cefaleas migrañosas con aura |
| Migraña sin aura en mayores de 35 años |
| Historia actual de cáncer de mama (últimos 5 años) |
| Hepatitis viral activa |
| Cirrosis descompensada |
| Adenoma hepático o hepatocarcinoma |
Antes de prescribir un ACO deberemos realizar, por lo tanto, una anamnesis completa y dirigida para descartar las situaciones que contraindican su uso. Asimismo se recomienda tomar la tensión arterial antes de la prescripción y calcular el índice de masa corporal (IMC), que es el peso partido por la altura al cuadrado (kg/m2). En general, no se recomienda el uso de ACO en mujeres con IMC≥35kg/m2 por su elevado riesgo tromboembólico. En general, no es necesario un examen pélvico ni ecografía ginecológica, ni tampoco es necesaria una analítica previa. Deberemos solicitar analítica solo si hay factores de riesgo: edad>35 años, diabetes, hipertensión arterial o sobrepeso, y en tales casos las pruebas a solicitar serán: hemograma, coagulación, glucemia, perfil hepático y lipídico (triglicéridos, colesterol total, HDL y LDL). En pacientes con antecedentes familiares de TEV en menores de 45 años o de localización atípica se deberá hacer un estudio de trombofilia antes de valorar la prescripción de ACO.
Tras la prescripción se recomienda un contacto a los 3-6 meses para facilitar la adherencia al método y resolver dudas, pero no son necesarios otros controles periódicos específicos. Así pues, los cuidados preventivos de salud como la citología, el examen mamario o las mamografías se realizarán con la periodicidad establecida según el rango de edad, del mismo modo que ha de hacerse en mujeres no usuarias de anticoncepción hormonal.
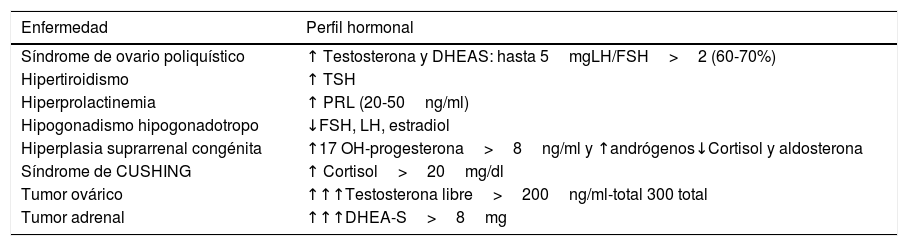
Cuando la indicación de los ACO sea por signos de androgenización, sí que estará indicado un estudio hormonal previo, que incluirá: testosterona (total y libre), DHEA-S (dehidroepiandrostendiona sulfato), 17-hidroxiprogesterona, prolactina, LH y FSH en los primeros 7 días del ciclo, así como cortisol, TSH y T4 (tabla 4).
Simplificación del perfil hormonal en síndromes de androgenización
| Enfermedad | Perfil hormonal |
|---|---|
| Síndrome de ovario poliquístico | ↑ Testosterona y DHEAS: hasta 5mgLH/FSH>2 (60-70%) |
| Hipertiroidismo | ↑ TSH |
| Hiperprolactinemia | ↑ PRL (20-50ng/ml) |
| Hipogonadismo hipogonadotropo | ↓FSH, LH, estradiol |
| Hiperplasia suprarrenal congénita | ↑17 OH-progesterona>8ng/ml y ↑andrógenos↓Cortisol y aldosterona |
| Síndrome de CUSHING | ↑ Cortisol>20mg/dl |
| Tumor ovárico | ↑↑↑Testosterona libre>200ng/ml-total 300 total |
| Tumor adrenal | ↑↑↑DHEA-S>8mg |
Tabla modificada de María de la Calle en «El médico de la puerta de al lado». Madrid, junio 2018.
En el caso de utilizar el ACO como protección frente al embarazo por tratamientos teratogénicos, probablemente el ACO de elección después de todo lo expuesto sería la combinación de dosis bajas de etinilestradiol (20μg) con el levonorgestrel. Sin embargo, hay mujeres en las que la contracepción hormonal está contraindicada, y en tales casos se podrá recurrir a otros métodos no hormonales.
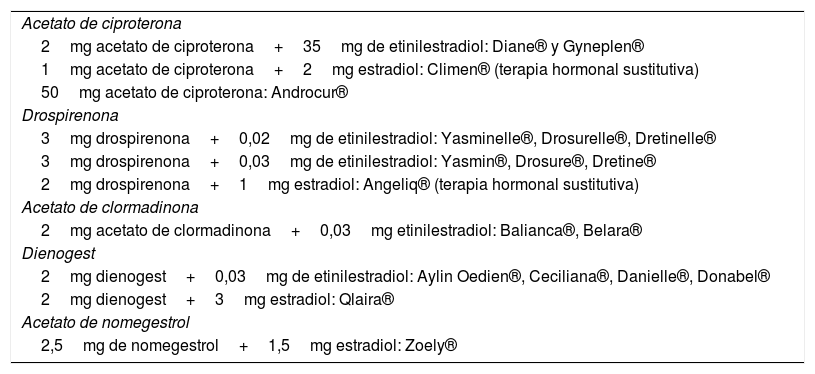
Si la indicación de los ACO es para tratar signos de androgenización (como el hirsutismo, acné, oligoamenorrea, seborrea, alopecia androgénica e infertilidad) los ACO preferidos serán aquellos con progestágenos de efecto antiandrogénico, y no se recurrirá a los anticonceptivos con progestágenos de primera y segunda generación que tienen cierto efecto androgénico. Los progestágenos con efecto antiandrogénico son: el acetato de ciproterona, el acetato de clormadinona, la drospirenona, el dienogest y el acetato de nomegestrol, y los preparados comerciales que los contienen se resumen en la tabla 5.
Preparados comerciales con progestágenos antiandrogénicos
| Acetato de ciproterona |
| 2mg acetato de ciproterona+35mg de etinilestradiol: Diane® y Gyneplen® |
| 1mg acetato de ciproterona+2mg estradiol: Climen® (terapia hormonal sustitutiva) |
| 50mg acetato de ciproterona: Androcur® |
| Drospirenona |
| 3mg drospirenona+0,02mg de etinilestradiol: Yasminelle®, Drosurelle®, Dretinelle® |
| 3mg drospirenona+0,03mg de etinilestradiol: Yasmin®, Drosure®, Dretine® |
| 2mg drospirenona+1mg estradiol: Angeliq® (terapia hormonal sustitutiva) |
| Acetato de clormadinona |
| 2mg acetato de clormadinona+0,03mg etinilestradiol: Balianca®, Belara® |
| Dienogest |
| 2mg dienogest+0,03mg de etinilestradiol: Aylin Oedien®, Ceciliana®, Danielle®, Donabel® |
| 2mg dienogest+3mg estradiol: Qlaira® |
| Acetato de nomegestrol |
| 2,5mg de nomegestrol+1,5mg estradiol: Zoely® |
En el síndrome del ovario poliquístico se ha demostrado que la pérdida de peso mejora en gran medida las manifestaciones de la enfermedad, de modo que la primera medida a indicar en estas pacientes –si tienen sobrepeso– debería ser la recomendación de cambios en el estilo de vida, especialmente la actividad física y una dieta hipocalórica15. De los anticonceptivos, los más eficaces en este síndrome siguen siendo los que contienen acetato de ciproterona, o en su defecto, drospirenona u otro progestágeno antiandrógeno. En las mujeres premenopáusicas con hirsutismo los ACO están indicados siempre, de modo que se consideran de elección los que contienen como progestágeno los de acción antiandrogénica. Si con los ACO no es suficiente, tendremos que asociar el acetato de ciproterona los primeros 10 días del ciclo o la espironolactona durante todo el mes, y como tercera línea se podría recurrir a asociación de ACO con el finasteride16. En mujeres posmenopáusicas con hirsutismo se recurrirá a acetato de ciproterona o a espironolactona. En la alopecia androgenética femenina premenopáusica se puede seguir el mismo esquema de actuación que en el hirsutismo, cambiando en la tercera línea por dutasteride, y en tal caso las mujeres deberán evitar el embarazo durante el tratamiento y 6 meses más si se elige dutasteride, y durante el tratamiento y un mes más si se elige finasteride. En posmenopáusicas la alopecia androgenética se puede manejar con terapia hormonal sustitutiva que incluya acetato de ciproterona como progestágeno, o con finasteride/dutasteride. Con respecto al acné, parece que casi todos los ACO lo mejoran, y se podría recurrir a estos en mujeres con acné que quieran también anticoncepción o cuando los tratamientos convencionales para el acné no hayan sido eficaces. En un metaanálisis encuentran que el acetato de ciproterona y la drospirenona son los progestágenos más efectivos en el tratamiento del acné17. En situaciones más concretas deberemos elegir el ACO en función de la idiosincrasia de cada paciente, por ejemplo en pacientes con aumento de peso asociado con la toma previa de ACO podríamos elegir un anticonceptivo que tenga drospirenona, que disminuye la retención de líquidos por su buen perfil mineralcorticoide. Ese mismo tipo de ACO (con drospirenona) será también mejor aceptado en aquellas pacientes que padecen de síndrome premenstrual. En pacientes que tienen sangrado genital abundante podemos elegir ACO que tengan dienogest como progestágeno, ya que este disminuye la cantidad y días de sangrado. Incluso hay aprobado un anticonceptivo con valerato de estradiol y dienogest para el tratamiento de los sangrados abundantes. También podrían elegirse los ACO que tienen dienogest en aquellas mujeres con sangrados irregulares durante el ciclo, siempre y cuando tengan más de 20μg de etilnilestradiol, ya que los preparados con bajas dosis de estrógenos favorecen los sangrados interciclo. El dienogest es también el progestágeno de elección en pacientes con endometriosis. Por último, para pacientes con anemia y para aquellas con dismenorrea se ha demostrado que todos los ACO ayudan a mejorarlos.
Conflicto de interesesLas autoras declaran no tener ningún conflicto de intereses.