En el prurigo nodular/liquen simple crónico (LSC) es frecuente observar hiperplasia vascular. Recientemente, se ha propuesto el término angiomatosis prurigiforme (AP) para describir un patrón histológico en aquellos casos de LSC en los que la hiperplasia vascular asociada es prominente. El objetivo del estudio fue identificar los casos de LSC con patrón de AP y analizar sus características clínico-patológicas y evolución. Se revisaron 54 casos con diagnóstico histológico de LSC, diez de los cuales (18,5%) mostraron criterios de AP (7 varones, 3 mujeres, edad media: 59,7 años). Clínicamente, las lesiones eran pruriginosas y se localizaban predominantemente en extremidades y tronco. Histológicamente, el hallazgo más destacable fue la proliferación vascular en dermis superficial asociada a infiltrado inflamatorio linfocitario. La importancia de reconocer este patrón radica, además del diagnóstico diferencial que plantea principalmente con los tumores vasculares, en la limitada respuesta en algunos casos al tratamiento tópico, siendo necesaria su exéresis quirúrgica.
Vascular hyperplasia is a common finding in prurigo nodularis/lichen simplex chronicus (LSC). The term prurigiform angiomatosis was recently proposed to describe a histologic pattern characterized by prominent vascular hyperplasia in patients with LSC. The aim of this study was to identify cases of LSC with this pattern and analyze associations with clinical and pathologic features and disease course. We reviewed 54 cases of histologically confirmed LSC and detected findings consistent with prurigiform angiomatosis in 10 (18.5%). The patients (7 men, 3 women) had a mean age of 59.7 years. The lesions were pruritic and predominantly located on the extremities and trunk. The most notable histologic finding was vascular proliferation in the superficial dermis associated with a lymphocytic inflammatory infiltrate. Recognition of prurigiform angiomatosis is important as it helps not only to distinguish LSC from other entities (mainly vascular tumors) but also to detect lesions that need to be surgically excised due to poor response to topical treatment.
Recientemente se ha propuesto el término de angiomatosis prurigiforme (AP)1 para describir un patrón histológico caracterizado por una proliferación vascular dérmica prominente de capilares y vénulas poscapilares, de distribución no lobular, subyacente a cambios epidérmicos similares a los observados en el prurigo nodular/liquen simple crónico (LSC)1. Previamente, Kacerovska et al. describieron cambios adquiridos tipo «hemangioma-like» en lesiones localizadas en rodillas y codos con hallazgos histológicos compatibles con prurigo nodular/LSC con una marcada proliferación vascular subepidérmica2. A pesar de que el mecanismo exacto por el cual se producen los cambios de AP todavía se desconoce, algunos autores apoyan su carácter reactivo y postulan que tanto el daño mecánico como la presión crónica y la inflamación serían los desencadenantes de la angiogénesis reactiva observada2. Uno de los factores angiogénicos más importantes es el Vascular Endothelial Growth Factor (VEGF), un factor de crecimiento vascular endotelial que previamente se ha demostrado que puede estar sobrerregulado en distintos contextos tanto inflamatorios como tumorales a nivel cutáneo3.
El interés de saber reconocer el patrón de AP reside en el diagnóstico diferencial que clínica e histológicamente puede plantear principalmente con los tumores vasculares4, que se trata de un cuadro clínico que puede llegar a ocasionar prurito incoercible, y también por su posible refractariedad al tratamiento médico pudiendo llegar a ser necesaria la exéresis quirúrgica en algunos casos.
El objetivo del presente estudio fue identificar aquellos casos de prurigo nodular/LSC con criterios histológicos asociados de AP y analizar sus características clínicas y patológicas así como su evolución.
Material y métodosSe realizó un estudio observacional retrospectivo recogiéndose los datos de pacientes con un diagnóstico histológico de prurigo nodular/LSC, evaluados en nuestro centro durante el periodo comprendido entre 2015-2020, con el fin de reevaluarlos histológicamente para identificar aquellos casos con un patrón histológico compatible con AP. Se recuperaron del archivo de nuestro servicio las secciones de hematoxilina-eosina correspondientes a los casos seleccionados para su estudio histológico. Las lesiones de localización vulvar y peneana fueron excluidas. La información clínica obtenida y relativa al seguimiento fue proporcionada por el servicio de dermatología.
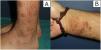
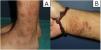
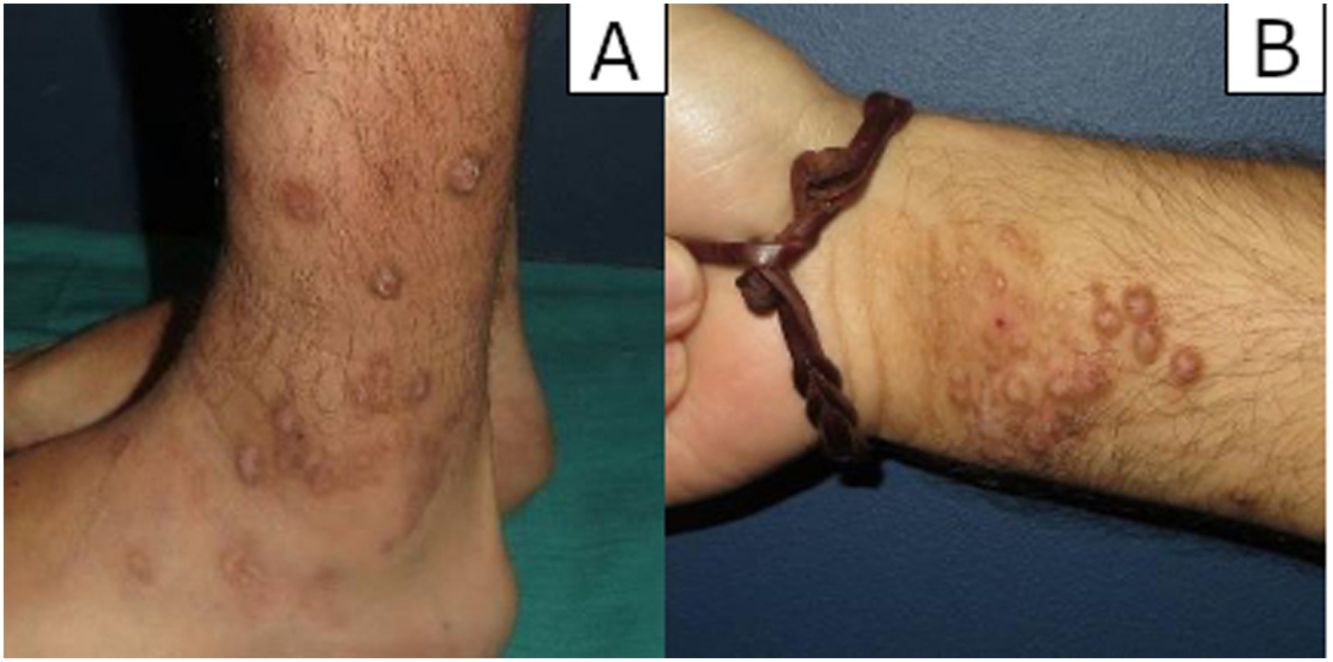
ResultadosHallazgos clínicosSe revisaron un total de 54 biopsias, diez de las cuales (18,5%) mostraron una proliferación vascular prominente subyacente a los cambios epidérmicos de LSC. Clínicamente, correspondían a 7 varones y 3 mujeres con una edad media de 59,7 años. Los pacientes consultaron por el picor que les causaban las lesiones y el sangrado que presentaban por el rascado. Las lesiones se presentaban como placas y nódulos eritemato-violáceos, indurados y pruriginosos, algunos excoriados por el rascado, y se localizaban preferentemente en zonas fácilmente accesibles a rascado (extremidades (n.°3), tronco (n.°3), glúteos (n.°2) o cabeza (n.°2) (fig. 1A-B).
En los casos en que las lesiones eran múltiples (n.°5), la orientación diagnóstica inicial fue de prurigo nodular/LSC, buscando descartar un proceso linfoproliferativo cutáneo u otras neoplasias cutáneas mediante la realización de la biopsia. Sin embargo, en los casos en que las lesiones eran únicas o escasas (n.°5), se planteó el diagnóstico diferencial entre LSC y lesiones tumorales queratinizantes como el papiloma o el carcinoma escamoso.
En cuatro de los casos con lesiones únicas se optó por la extirpación de la lesión, consiguiendo la curación. No se observaron recidivas sobre la cicatriz a corto plazo.
En los casos con lesiones múltiples se optó inicialmente por tratamiento tópico con corticoides alcanzándose remisión completa en la mayoría de los casos. En algunos casos el tratamiento tópico se complementó con corticoterapia oral (n.°1) o metotrexato oral (n.°2) para prevenir las recaídas. Como norma el abandono del tratamiento llevaba a la recidiva de las lesiones, y tras la retirada del mismo, la mayoría de los pacientes volvieron a presentar lesiones entre los 30 días y los 3 meses desde su retirada.
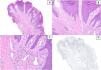
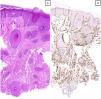
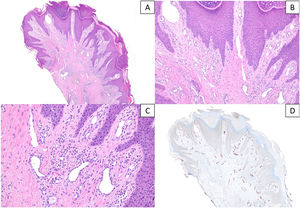
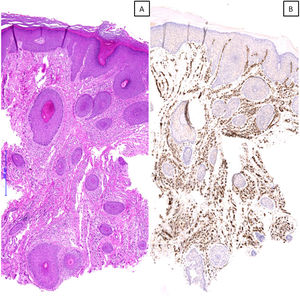
Hallazgos histológicosHistológicamente, el hallazgo más remarcable en todos los casos, además de los cambios de prurigo nodular/LSC, fue la proliferación vascular subyacente asociada, constituida por capilares y/o vénulas poscapilares distribuidos fundamentalmente en dermis superficial y acompañados por un leve a moderado infiltrado de predominio linfocitario (fig. 2A-C). Mediante el estudio inmunohistoquímico con D2-40 (podoplanina) se caracterizó la proliferación vascular dérmica en 7 casos con criterios histológicos de AP. Se observó un incremento del número de vasos linfáticos entremezclados con vasos sanguíneos, y algunas linfangiectasias ocasionales. Dicho incremento se cualificó como leve en 4 de ellos y moderado en otros 3. En los 3 casos restantes no se pudo realizar el estudio por imposibilidad de recuperar el material parafinado (fig. 2D). En tres de estas biopsias se planteó el diagnóstico diferencial con un tumor vascular (fig. 3). Se objetivaron cambios de hiperplasia epidérmica en todos los casos, mayoritariamente irregular, con paraqueratosis focal y un patrón discretamente verrucoso en 5 de ellos. No se observaron microabscesos de leucocitos polimorfonucleares neutrófilos en el estrato córneo, ni adelgazamiento de los platos suprapapilares, ni ulceración asociada.
A y B) Secciones histológicas que muestran cambios epidérmicos de prurigo nodular/liquen simple crónico con una proliferación vascular prominente en dermis superficial, asociada a un infiltrado inflamatorio linfocitario leve-moderado (hematoxilina & eosina, x40 y x100). C) Detalle a mayor aumento de la proliferación vascular constituida en su mayor parte por capilares, sin signos de atipia en el endotelio (hematoxilina & eosina, x200). D) Tinción inmunohistoquímica frente a D2-40 (podoplanina) que realza el incremento moderado de vasos linfáticos, con ocasionales dilataciones (x40).
A) Imagen microscópica de un caso con patrón histológico de angiomatosis prurigiforme, en la que se observa una marcada proliferación vascular en dermis superficial, media y profunda, que plantea el diagnóstico diferencial con un tumor vascular (hematoxilina & eosina, x40). B) Tinción inmunohistoquímica frente a CD31 que confirma los hallazgos observados (x40).
La proliferación vascular dérmica estaba asociada a un infiltrado inflamatorio predominantemente linfocitario, de patrón perivascular e intersticial, que variaba de leve (n.°7) a moderado (n.°3). Otros hallazgos detectados en dermis fueron fibrosis (leve (n.°4) y moderada (n.°1)), y edema (leve (n.°4)). No se identificaron signos de vasculitis ni atipia a nivel vascular en ninguno de los casos analizados.
DiscusiónEn el prurigo nodular/LSC es frecuente observar un aumento de estructuras vasculares dérmicas5. Sin embargo, en algunos casos esta hiperplasia vascular puede ser marcada y llegar a plantear el diagnóstico diferencial histológico con un tumor vascular4. Para este contexto clínico-patológico se ha propuesto el término de «angiomatosis prurigiforme»1, más comúnmente descrita en sitios sometidos a cierta presión como los glúteos o pliegue interglúteo2 en pacientes de edad avanzada. La dermatosis glútea senil (DGS) es una entidad común pero infradiagnosticada, reportada en pacientes con lesiones glúteas, relacionadas con la presión crónica ejercida en esta zona. Tanto los hallazgos clínicos como histológicos de la DGS son comunes a los de la AP, excepto por la localización específica de la DGS (glúteos y pliegue interglúteo) y la inespecificidad histológica, siendo frecuente observar hiperqueratosis, hiperplasia epidérmica psoriasiforme, acantosis y proliferación/dilatación vascular en dermis superficial con leve inflamación linfohistiocitaria acompañante. Por ello, recientemente Liang et al. han propuesto unificar ambas entidades bajo el término Reactive Epidermal Hyperplasia and Angiogenesis of the Rear (REAR)6, no tan solo por las similitudes clínico-patológicas sino también por la edad de los pacientes en las que ambas entidades suelen presentarse (quinta-sexta década), que hacen que el término «senil» resulte inapropiado. Asímismo, el término «prurigiforme» usado en la AP hace referencia a la morfología de prurigo nodular/LSC y no propiamente al síntoma de prurito. Clínicamente, debe plantearse el diagnóstico diferencial con lesiones tumorales (carcinoma escamoso, linfoma, enfermedad de Paget extramamaria) y con enfermedades inflamatorias cutáneas como eccema, psoriasis o úlceras por decúbito, entre otras1,7.
En nuestra serie de casos, las lesiones se localizaron preferentemente en extremidades superiores e inferiores, tronco y pliegue interglúteo, y los pacientes presentaron sintomatología asociada (prurito y/o excoriación). En los casos con lesiones únicas, la exéresis quirúrgica fue el tratamiento de elección, sin objetivarse recidivas a corto plazo. En cambio, en los pacientes con lesiones múltiples se optó por la corticoterapia tópica consiguiendo buenos resultados en la mayoría de los casos, complementándose con corticoterapia oral o metotrexato oral en algunos de ellos para prevenir recaídas.
Los hallazgos histológicos observados en nuestra serie de casos concuerdan con aquellos previamente descritos en la literatura1. La ausencia de patrón lobular y de depósitos de hemosiderina contribuyen a distinguir histológicamente el patrón de AP de los cambios secundarios a insuficiencia vascular7. En el trabajo publicado por Liang et al.6, describen 4 casos con características histológicas compatibles con AP y un incremento asociado del número de vasos linfáticos (leve (n=3) y moderado (n=1)) entremezclados con vasos sanguíneos tipo capilares. Este hallazgo permite sugerir que, al menos en algunos casos de AP, los vasos linfáticos podrían contribuir a la neovascularización.
Aunque la fisiopatogenia exacta todavía no se conoce, algunos autores2,6 plantean que la inflamación, el daño mecánico o la presión crónica con la consecuente hipoxia podrían actuar como desencadenantes del proceso de angiogénesis/linfangiogénesis reactiva, mediado por la producción de VEGF por parte de los queratinocitos y las células endoteliales, para combatir la situación de hipoperfusión. En trabajos anteriores se ha demostrado que en condiciones normales VEGF se halla presente en epidermis a bajos niveles y que puede estar sobreexpresado en procesos inflamatorios o neoplásicos que asocian angiogénesis y permeabilidad vascular aumentada, como por ejemplo la psoriasis o dermatitis atópica3,8.
En conclusión, el término AP se ha propuesto recientemente para describir un patrón histológico distintivo. La importancia de reconocerlo, además del amplio diagnóstico diferencial clínico-patológico que plantea, radica en la limitada respuesta al tratamiento tópico que puede darse en un porcentaje considerable de los casos con lesiones solitarias, siendo necesaria su exéresis completa, así como la prevención de recaídas con corticoterapia oral o metotrexate en aquellas de presentación múltiple.
FinanciaciónPara la realización de este trabajo, no se ha recibido ninguna financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.