La enfermedad por coronavirus de 2019 (COVID-19) es una situación sanitaria emergente causada por el «síndrome respiratorio agudo severo por coronavirus 2» (SARS-CoV-2). La pandemia por COVID-19 en curso, que surgió de la ciudad china de Wuhan en diciembre de 2019, se ha propagado en 188 países, y ha infectado a más de 100 millones de personas a nivel mundial a lo largo de un año. Los síntomas más comunes de la COVID-19 incluyen fiebre y enfermedad respiratoria. Entre los signos extrapulmonares asociados a COVID-19 se han reportado cada vez más manifestaciones dermatológicas en las diferentes regiones geográficas. La incidencia o prevalencia exactas de las manifestaciones cutáneas asociadas a la COVID-19 son bastante desconocidas, y los mecanismos patofisiológicos siguen sin dilucidarse. En este artículo hemos tratado de aportar una visión general amplia de lo que hemos aprendido en un año de inmersión en la pandemia en cuanto a epidemiología y características clínicas e histopatológicas, mecanismos patofisiológicos y manejo clínico de las manifestaciones cutáneas asociadas a la COVID-19.
Coronavirus disease-19 (COVID-19) is an emerging health situation caused by the “severe acute respiratory syndrome coronavirus 2” (SARS-CoV-2). The ongoing COVID-19 pandemic which emerged from the Chinese city of Wuhan in December 2019 has spread to over 188 countries and infected over 100 million people across the globe in over one year. Most common symptoms of COVID-19 include fever and respiratory illness. Among extrapulmonary signs associated with COVID-19, dermatological manifestations have been increasingly reported from different geographical regions. The exact incidence or prevalence of COVID-19 associated skin manifestation remains largely unknown and the pathophysiological mechanisms are still unclear. In this article, we have attempted to give a comprehensive overview of what has been learned a year into the pandemic on the epidemiology, clinical and histopathological features, pathophysiological mechanisms and clinical management of COVID-19 associated cutaneous manifestations.
En diciembre de 2019, en Wuhan, China, se informó sobre un grupo de pacientes con neumonía inexplicada1. La investigación consiguiente identificó un nuevo patógeno perteneciente a la familia de los coronavirus (CoV) que fue denominado síndrome respiratorio agudo severo por coronavirus 2 (SARS-CoV-2) y fue aislado de las muestras del tracto respiratorio de los pacientes infectados2. La enfermedad causada por dicho virus fue denominada «enfermedad por coronavirus de 2019» (COVID-19). Dado que el virus se extendió rápidamente por todo el mundo, la Organización Mundial de la Salud declaró el inicio de la pandemia por COVID-19 el día 11 de marzo de 20203. La cifra acumulada de casos globales de COVID-19 ha sobrepasado la marca de 120 millones, habiendo infectado a más de 188 países a 1 de abril de 20214. Fiebre, fatiga, tos seca, disnea, rinorrea, ageusia y anosmia son los signos clínicos más comunes de esta nueva enfermedad5. El compromiso cutáneo es una cuestión rara y emergente en la COVID-19, que puede acompañar o preceder a los síntomas clínicos, como hemos mencionado anteriormente. Los pruritos cutáneos asociados a la COVID-19 pueden ser erróneamente diagnosticados a nivel clínico, al igual que otras dermatosis no asociadas3,6. Por tanto, es prudente que los dermatólogos y médicos de atención primaria sean conscientes de las manifestaciones cutáneas de la COVID-19, a fin de prevenir los diagnósticos erróneos y la pérdida de casos cuando el compromiso cutáneo precediera a otros síntomas7. La evidencia que emerge de la literatura publicada sobre la continuidad de la pandemia indica que la infección por SARS-CoV-2 puede manifestarse como signos y síntomas cutáneos heterogéneos en algunos pacientes, y existe una serie de investigadores que han intentado clasificar los mismos8. Además, la incidencia o prevalencia exactas siguen siendo desconocidas, aunque algunos informes han proporcionado cálculos aproximados. En este artículo tratamos de aportar una amplia visión general sobre lo que hemos aprendido tras un año de pandemia sobre la epidemiología, características clínicas e histopatológicas, mecanismos patofisiológicos y manejo clínico de las manifestaciones cutáneas asociadas a la COVID-19.
EpidemiologíaLas manifestaciones cutáneas en los casos de COVID-19 se mencionan por vez primera en un estudio temprano en China, que reportó síntomas cutáneos en el 0,2-1,2% de sus 1099 casos hospitalizados por COVID-199. A ello le siguió otro estudio procedente de Italia que encontró erupciones cutáneas en el 20,4% de 88 pacientes confirmados de COVID-1910. Seguidamente, los informes de Bouaziz et al.11 de Francia, Askin et al.12 de Turquía y Marzano et al.13 de Italia describieron lesiones cutáneas en 14, 52 y 22 casos, respectivamente. En una cohorte binacional chino-italiana de 678 pacientes de COVID-19, la incidencia del compromiso cutáneo fue del 7,8%14. El primer gran estudio clínico sobre el compromiso cutáneo en la COVID-19 fue publicado por Galván Casas et al. El grupo estudió las lesiones cutáneas en 375 pacientes de COVID-19 incluidos en una encuesta prospectiva masiva, y agrupó dichas manifestaciones cutáneas heterogéneas en 5 grandes patrones clínicos15. En una cohorte española de 666 casos hospitalizados por COVID-19, Nuno-González et al. encontraron que el 45% (304/682) de los pacientes con COVID-19 de leve a moderada reflejaron hallazgos mucocutáneos. La edad media de los pacientes fue de 55,7 años, y la mayoría de ellos eran mujeres (58%)16. En un estudio multicéntrico reciente, se analizaron los datos clínicos de 200 pacientes con manifestaciones cutáneas asociadas a COVID-19 recabados de 21 Unidades de Dermatología de Italia. De los 200 pacientes con manifestaciones cutáneas relativas a la COVID-19, el 54% fueron varones, y la edad media de los mismos fue de 57 años en el momento de diagnosticarse la enfermedad17.
Una revisión de la revisión sistemática más reciente sobre las manifestaciones cutáneas y secuelas dermatológicas de la COVID-19 reportó una prevalencia agrupada del 60% (957/1593). La edad media de la cohorte (n=1593) (extraída de diferentes informes) de la revisión sistemática fue de 37,8 años (rango: 0-91), con predilección femenina (V:M=1:9). Muchos de los informes procedían de occidente, y apuntaban que las lesiones cutáneas eran más prevalentes entre las poblaciones europea y estadounidense que entre los asiáticos y demás regiones de la Organización Mundial de la Salud18. La amplia literatura relativa a las manifestaciones dermatológicas de la COVID-19 ha sido publicada al cabo de un año de pandemia, pero debido a la no uniformidad de los datos no puede determinarse su prevalencia real. El motivo es la variabilidad considerable de los hallazgos y la dispersión y falta de clasificación de los informes. Además, muchos de los estudios publicados tienen un nivel de evidencia clínica de iv o v18. El único estudio sobre la cuestión con un nivel de evidencia i es el realizado por Galván Casas et al.15. Factores tales como las diferencias regionales/geográficas en los informes de casos, los diagnósticos erróneos y los pacientes no tratados contribuyen aún más a la amplia variación epidemiológica.
PatofisiologíaNo se conoce bien la patogenia exacta del compromiso cutáneo en la COVID-19, pero parece estar asociada a su modo de entrada en las células a través de los receptores de la enzima conversora de la angiotensina ii (ECA2) expresados en diversos tejidos humanos, incluyendo la piel. La acumulación de angiotensina ii contribuye al daño pulmonar, la alteración de los vasos sanguíneos, y el incremento de la permeabilidad vascular. Las disfunciones vasculares tales como vasculitis, microvasculopatía, microtrombosis y neoangiogénesis pueden originar erupciones cutáneas en la COVID-1911,19. Otra posible teoría postulada es que las partículas de COVID-19 presentes en un sistema vascular cutáneo causan vasculitis linfocítica e inducen la secreción de citocinas. Las partículas virales pueden crear complejos inmunes con linfocitos cutáneos y células de Langerhans, originando la secreción de IL-1, INF-ϒ y TNF-α y el reclutamiento de eosinófilos, células T citotóxicas CD8+, células B y células aniquilantes naturales (natural killer) que inducen arteritis trombofílica linfocítica20. Se ha propuesto también que la acumulación de la microtrombosis formada en otros órganos puede reducir el aporte sanguíneo al sistema vascular cutáneo e inducir la formación de livedo reticularis21. De acuerdo con un estudio realizado por Sungnak et al. la expresión de ECA2 en el tejido cutáneo no fue detectable en los resultados de los datos procedentes de scRNA-seq22. Sin embargo, Zhao et al. y Xue et al. reportaron que ECA2 se expresa en la piel, y en especial en los queratinocitos23,24. Los análisis por inmunohistoquímica (IHC) han revelado también la inmunorreactividad de ECA2 en las células de la capa basal de la epidermis, las glándulas sebáceas y las células ecrinas en la piel normal24. Li et al. han reportado que el enriquecimiento de células T CD8+ tuvo una correlación significativa con la expresión de ECA2 en la piel25. Sobre la base de una revisión sistemática, la concentración del subconjunto positivo TH17 CCR4- y CCR6- de las células T CD4+ fue elevada durante la infección por COVID-19. CCR7 está implicada en la migración de células T a la piel, y su ligando, CCL17, se expresa en las células endoteliales de la piel26. Magro et al. han propuesto el papel de la lesión microvascular mediada por el complemento, así como trombosis en el origen de la erupción purpúrica asociada a COVID-19. En sus series de 5 casos, las biopsias de la lesión purpúrica revelaron trombosis de los vasos sanguíneos dérmicos profundos, con infiltrado inflamatorio disperso y amplios depósitos y colocalización de proteínas de pico de SARS-CoV-2 con componentes del complemento C5b-9 en inmunohistoquímica27. En el caso de lesiones urticariales asociadas a la COVID-19, la reacción cruzada de IgM e IgG virales con IgE de los mastocitos conduce a la desgranulación de estos últimos y al crecimiento de habones28.
Presentación clínicaEl espectro clínico de las manifestaciones cutáneas asociadas a la COVID-19 es heterogéneo y complejo. Sobre la base de la revisión de la literatura, encontramos que la presentación clínica de las manifestaciones cutáneas en diferentes poblaciones de estudio sigue el mismo patrón, aunque muestra variación en cuanto a la frecuencia de la incidencia. Un estudio retrospectivo francés realizado en 277 pacientes de COVID-19 en el rango de edad de 2 a 98 años reportó lesiones cutáneas categorizadas en 6 grupos: acrales en 142 casos (51%), vesiculares en 41 (15%), urticariales en 26 (9%), morbiliformes en 25 (9%), petequiales en 7 (3%), livedo reticularis en 4 (1%), y de otros tipos en 41 (15%) pacientes28. El estudio realizado por Galván Casas et al. de España reportó erupción maculopapular (47%), lesiones urticariales(19%), erupción de tipo sabañón (19%), erupción vesicular (9%) y livedo (6%) en orden decreciente de frecuencia15. Sobre la base de una revisión sistemática de 507 pacientes, el eritema (44,18%), las lesiones similares a los sabañones (19,72%) y las lesiones urticariales (16,37%) fueron las lesiones cutáneas más frecuentes entre los pacientes de COVID-19. Esta revisión encontró que la demora en el inicio de las manifestaciones cutáneas tras el comienzo de los síntomas sistémicos tales como fiebre, tos, disnea, diarrea y fatiga se situó en el rango de 1 a 30 días, con una media de 9,92 días23. Se han propuesto diversos marcos y algoritmos para la clasificación de las manifestaciones cutáneas de la COVID-1915,19. La tabla 1 contiene un resumen de las características clínicas de las manifestaciones cutáneas asociadas a la COVID-19. A continuación se explican los diversos patrones de erupciones cutáneas reportados en los pacientes de COVID-19:
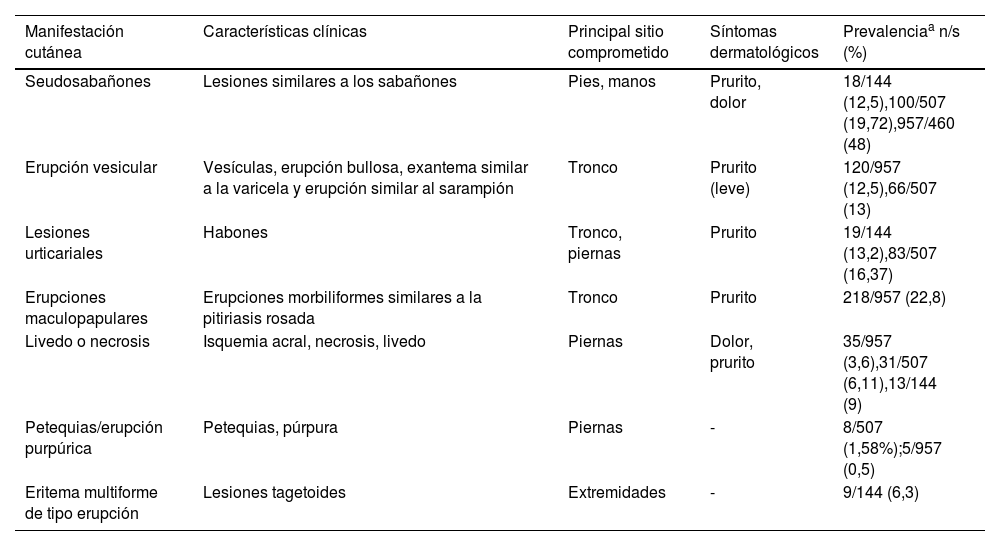
Características clínicas de las manifestaciones cutáneas asociadas a COVID-19
| Manifestación cutánea | Características clínicas | Principal sitio comprometido | Síntomas dermatológicos | Prevalenciaa n/s (%) |
|---|---|---|---|---|
| Seudosabañones | Lesiones similares a los sabañones | Pies, manos | Prurito, dolor | 18/144 (12,5),100/507 (19,72),957/460 (48) |
| Erupción vesicular | Vesículas, erupción bullosa, exantema similar a la varicela y erupción similar al sarampión | Tronco | Prurito (leve) | 120/957 (12,5),66/507 (13) |
| Lesiones urticariales | Habones | Tronco, piernas | Prurito | 19/144 (13,2),83/507 (16,37) |
| Erupciones maculopapulares | Erupciones morbiliformes similares a la pitiriasis rosada | Tronco | Prurito | 218/957 (22,8) |
| Livedo o necrosis | Isquemia acral, necrosis, livedo | Piernas | Dolor, prurito | 35/957 (3,6),31/507 (6,11),13/144 (9) |
| Petequias/erupción purpúrica | Petequias, púrpura | Piernas | - | 8/507 (1,58%);5/957 (0,5) |
| Eritema multiforme de tipo erupción | Lesiones tagetoides | Extremidades | - | 9/144 (6,3) |
n: n.o de pacientes con patrón clínico; s: tamaño de la población de estudio.
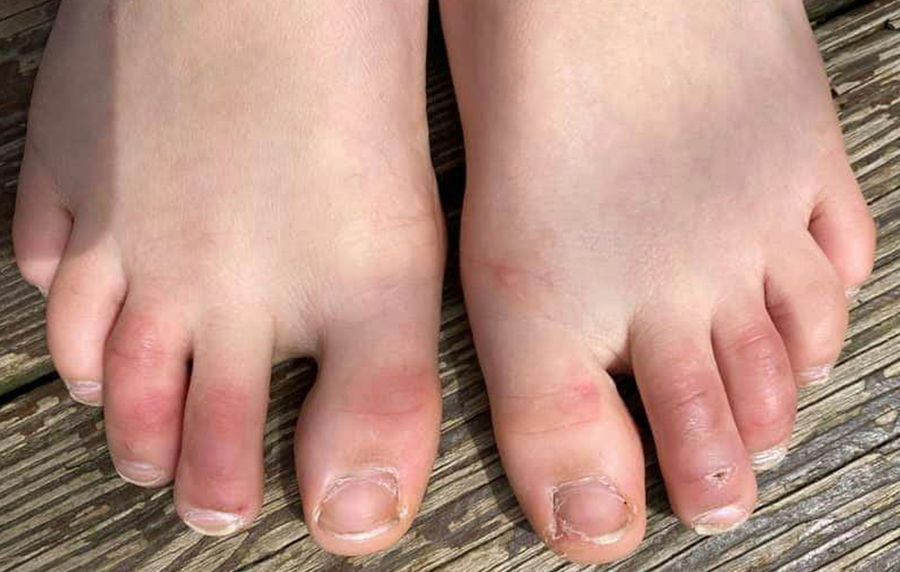
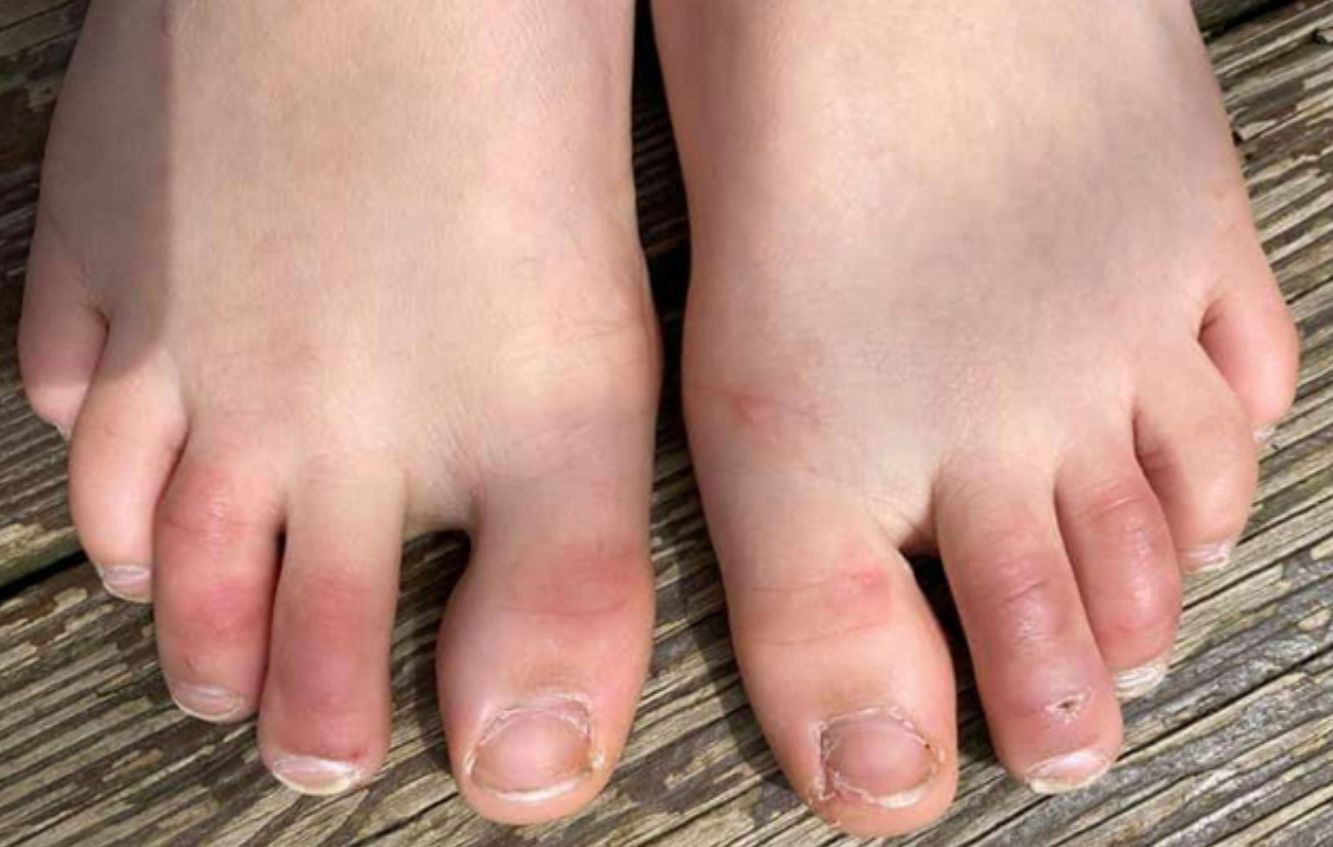
Esta erupción cutánea es similar al sabañón, y puede estar acompañada de zonas purpúricas (fig. 1). Afecta predominantemente a pacientes más jóvenes y asintomáticos, y se mantiene ampliamente asintomática exceptuando el prurito y el dolor leves15,29–31. En un estudio preliminar de 63 pacientes italianos con lesiones similares a los sabañones (CLL), se encontró que los pies era el lugar más comúnmente afectado (85,7%) seguidos de manos y pies (7%) y manos (6%). Describieron 2 morfologías del tipo CLL-eritematoso-edematoso y el tipo ampolloso. La edad media de los pacientes fue de 14 años (rango: 12-16 años) sin diferencia en cuanto a sexo. El diagnóstico clínico se realizó 10 días tras el inicio de la enfermedad. El 79,4% de las lesiones persistieron sin cambios, el 14,3% reflejó un curso recidivante y el 6,3% mostró una rápida resolución29. Otro informe similar documentó en España una erupción CLL en una cohorte de 6 pacientes. Dichos pacientes gozaban normalmente de buena salud y no presentaron ningún síntoma de COVID-19. Las lesiones fueron eritematosas y papulares al inicio, se volvieron más purpúricas y aplanadas durante el periodo de una semana, y se resolvieron finalmente sin tratamiento alguno. En 4 de 6 pacientes, CLL se desarrolló semanas posteriores al desarrollo de los síntomas de COVID-19, o tras un contacto de alto riesgo30. Por tanto, se ha propuesto que la erupción CLL puede producirse debido a la demora de la reacción inmune al virus en pacientes genéticamente susceptibles29,30.
Kanitakis et al. realizaron un estudio histológico, por inmunofluorescencia e inmunohistoquímica de 17 casos de CLL, y encontraron características comparables a los sabañones idiopáticos y aquellos de causa autoinmune tales como queratinocitos necróticos, edema dérmico, infiltrado linfocítico perivascular y tasa elevada de cambios vasculares tales como microtrombos, endotelialitis, depósitos de fibrina y depósitos inmunorreactantes. Los análisis por inmunofluorescencia revelaron depósitos microvasculares de IgM, IgA y C3 en la pared vascular31. Herman et al. en su serie de casos evaluaron a 31 pacientes con aparición reciente de CLL detectado mediante biopsia e inmunofluorescencia. Las características histopatológicas fueron consistentes con el diagnóstico de sabañones, y la inmunofluorescencia indicó vasculitis de pequeños vasos en 7 casos. Concluyeron que dichas lesiones fueron debidas a cambios en el estilo de vida adoptados durante el periodo de confinamiento, y que no tenían una asociación directa con la COVID-1932. Se ha conjeturado que debido a la respuesta temprana de IFN-1 en pacientes jóvenes, los cambios microangiopáticos producen erupciones similares a los sabañones, pero en pacientes de mayor edad la respuesta demorada de IFN-1 conduce a una tormenta de citocinas y a un incremento de la tasa de morbimortalidad33.
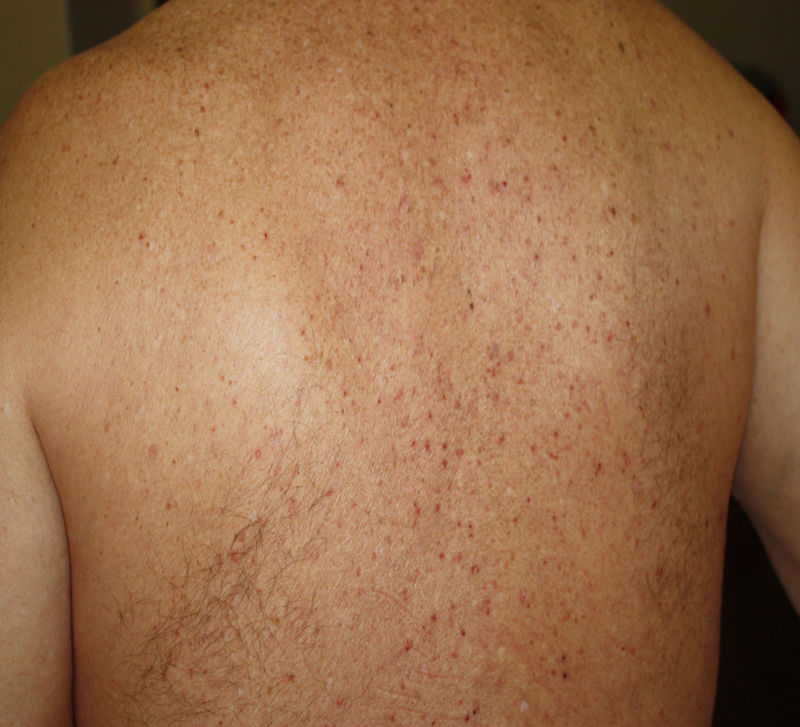
Erupciones vesiculares (similares a la varicela)Las erupciones vesiculares tales como vesículas, erupción bullosa, exantema similar a la varicela y erupción similar al sarampión aparecen principalmente en el tronco como vesículas monomórficas pequeñas13,15,34 que pueden agrandarse hasta formar ampollas hemorrágicas15 (fig. 2). El exantema similar a la varicela fue reportado como síntoma cutáneo raro con afectación principal del tronco en una serie de casos de 22 pacientes de COVID-19. Los síntomas fueron normalmente leves con aparición de prurito 3 días después del inicio de los síntomas sistémicos, y desaparición al octavo día13. En un estudio prospectivo de 24 pacientes infectados de coronavirus, se observó el patrón diseminado de la erupción vesicular en 18 pacientes y patrón localizado en 6. La duración de las lesiones cutáneas osciló entre 4 y 22 días, con una duración media de 10 días. Las lesiones cutáneas surgieron antes de la aparición de los síntomas de COVID-19 en 2 pacientes, con síntomas de COVID-19 en 3 pacientes y tras los síntomas de COVID-19 en 19 pacientes35. Los datos histológicos de 3 pacientes con erupción vesicular mostraron acantólisis sin células en balón, disqueratosis, vesículas intraepidérmicas, infiltración eosinofílica dérmica y células multinucleadas sin signos de vasculitis. Las erupciones vesiculares observadas en la COVID-19 difieren del exantema similar a la varicela, donde las características histológicas principales son atipia nuclear, grandes células multinucleadas, acantólisis en balón y vasculitis36. Para un reconocimiento preciso del exantema similar a la varicela asociado a la COVID-19 parece necesario descartar el virus herpes simplex-1, el virus herpes simplex-6, y el virus de Epstein-Barr, así como el virus varicela-zóster37.
Lesiones urticarialesLa erupción urticarial puede desarrollarse antes del inicio de los síntomas de la COVID-19, y cuando se presenta acompañada de pirexia puede servirnos de pista para el diagnóstico de la enfermedad. Aparece principalmente en el tronco, pero también de manera más generalizada15,34. Una paciente española de 61 años con temperatura de 37,3°C y queja de erupción cutánea progresiva sin otros síntomas de COVID-19 fue positiva a la infección. Esto representa un caso de paciente infectado de COVID-19 sin síntomas típicos, que desarrolló compromiso cutáneo en forma de erupción urticarial. El aspecto clave de este caso es el reconocimiento de los pacientes asintomáticos para prevenir la transmisión del virus38. Un caso similar fue reportado por Henry et al.7. Se ha reportado la histopatología de estas lesiones que refleja infiltrado linfocítico perivascular, eosinófilos y edema dérmico superior39.
Erupción maculopapularBajo esta amplia categoría se han reportado erupciones maculopapulares, que incluyen erupciones morbiliformes, placas y erupciones similares a la pitiriasis rosada (tabla 1). Alrededor del 57% de estos casos tiene prurito7,15,34. Las lesiones similares a la pitiriasis rosada muestran histológicamente espongiosis difusa epidérmica y vesículas espongióticas redondeadas con agregación de linfocitos y células de Langerhans, así como infiltración linfocítica en la dermis39.
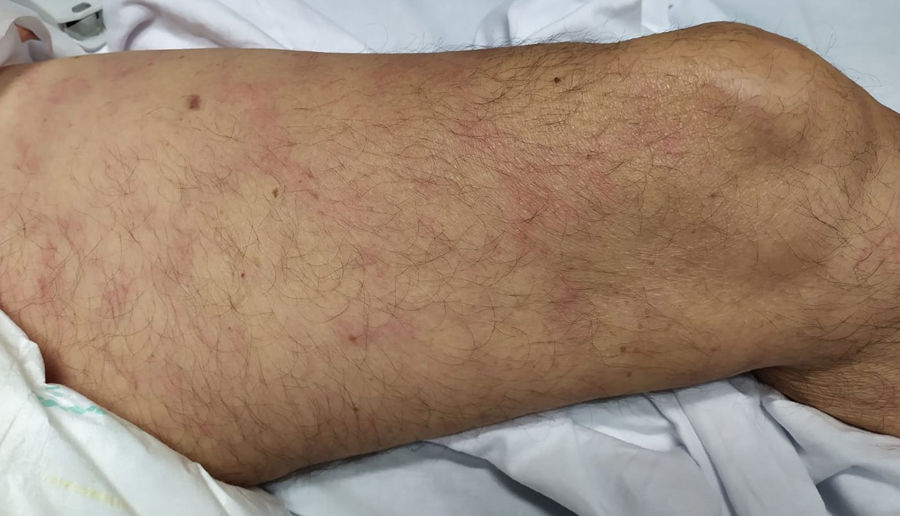
Livedo o necrosisEsta erupción se observa principalmente en pacientes mayores con una tasa de mortalidad del 10% (fig. 3)21. Se ha propuesto que la reducción del flujo sanguíneo al sistema vascular cutáneo y el flujo sanguíneo desoxigenado debido a la coagulación intravascular diseminada, predispone al sistema cutáneo a desarrollar necrosis en los pacientes infectados de COVID-1920. Además está asociada a los depósitos de C5b-9 y C4-d en la microvasculatura40. Un estudio reportó un caso con dedos isquémicos púrpura en manos y pies. Los análisis de sangre reflejaron un incremento del nivel de dímeros D, fibrinógeno y leucopenia. La biopsia cutánea reveló necrosis ligera en la epidermis superior, dilatación de vasos sanguíneos, rellenos principalmente de trombos hialinos, y pocos componentes neutrofílicos40. Dos estudios reportaron livedo reticularis en los pacientes infectados de COVID-19. Un estudio reportó el caso de un varón de 57 años con tos, disnea, cefalea, mialgia y artralgia, temperatura de 38,7°C y empeoramiento de dolor abdominal en un plazo de 8 días. Presentó livedo reticularis bilateral simétrica en tronco y muslos. Las pruebas de laboratorio revelaron elevación de proteína C reactiva, ferritina, dímeros D y linfopenia. Por contra, otro estudio reportó un paciente con livedo reticularis unilateral que remitió espontáneamente sin medicación alguna21.
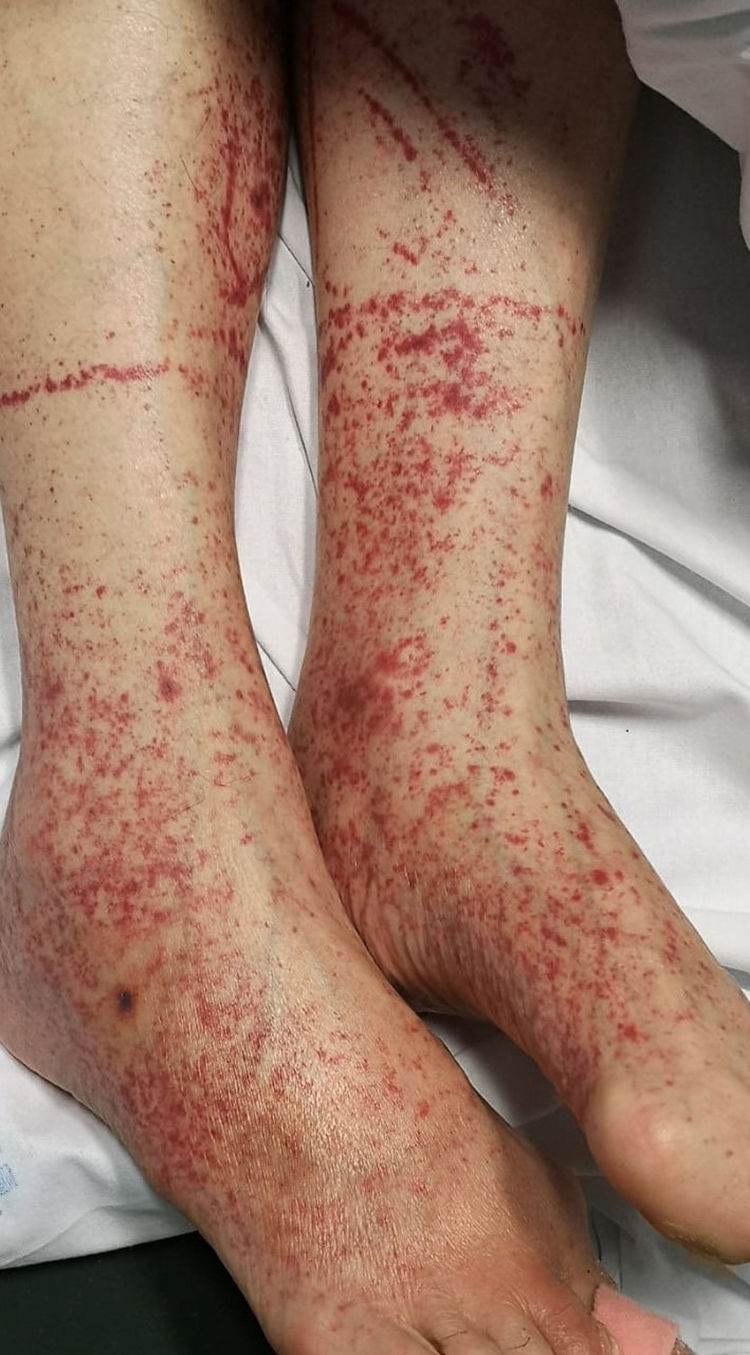
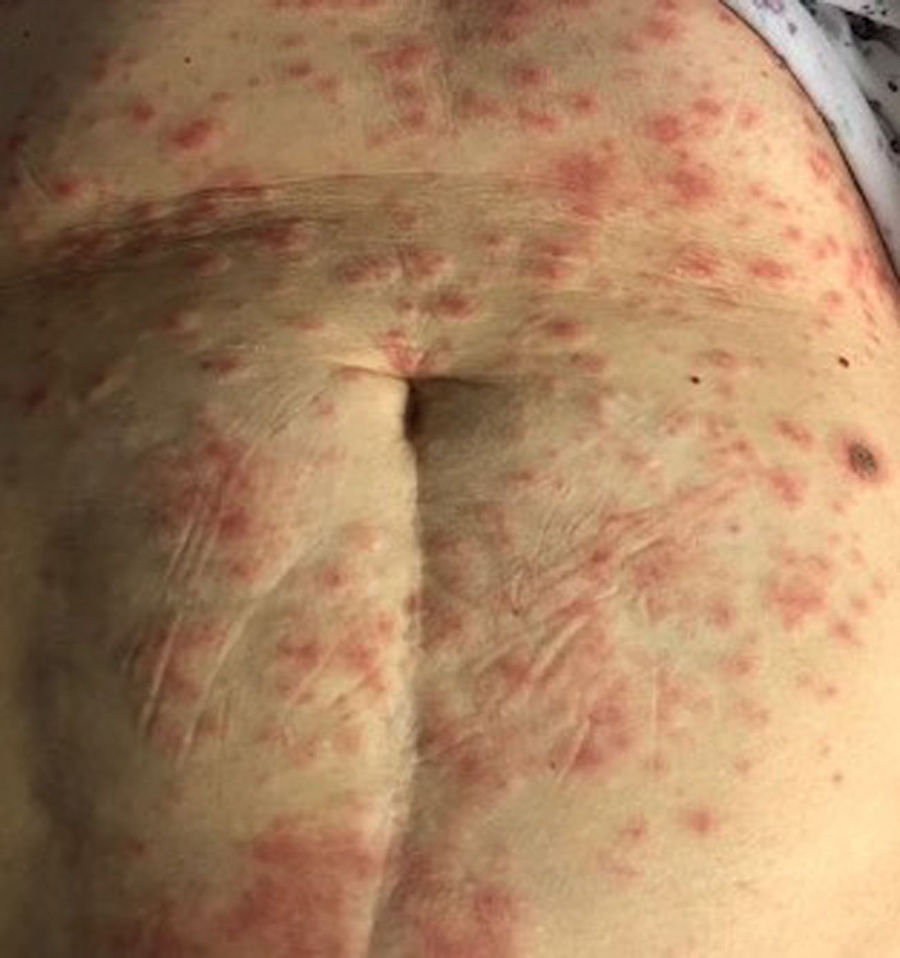
Petequias/erupción purpúricaLos pacientes de COVID-19 pueden presentar erupción petequial/purpúrica, que puede confundirse con otras enfermedades víricas como el dengue (fig. 4). Sobre la base de los informes de casos, las zonas afectadas incluyen glúteos, fosa poplítea, muslo anterior proximal y abdomen inferior. Las erupciones petequiales son sugerentes de COVID-19 leve6,34,41.
Eritema multiformeLa erupción similar al eritema multiforme es infrecuente (fig. 5), y se observa principalmente en pacientes jóvenes28. Su inicio es variable, reportándose en un caso la erupción 10 días antes del inicio de los síntomas típicos de la COVID-19. Las lesiones del eritema multiforme se presentan normalmente de manera simétrica en las extremidades, debiendo distinguirse de la urticaria42,43.
Datos de los registros dermatológicos como respuesta a la COVID-19Para incrementar el conocimiento y la comprensión de las manifestaciones cutáneas de la COVID-19 los dermatólogos, auspiciados por las sociedades de dermatología de todo el mundo, se han unido para desarrollar registros de pacientes:
Registro dermatológico para COVID-19 de AAD/ILDSEn abril de 2020 se estableció un registro internacional por parte de ILDS (International League of Dermatological Societies) en colaboración con AAD (American Academy of Dermatology) para registrar los casos de las manifestaciones cutáneas de la COVID-19. Dicho registro recopiló 716 síntomas dermatológicos de nueva aparición en pacientes con sospecha o confirmación de infección por SARS-CoV-2 reportados de 31 países en el plazo de un mes por parte de profesionales médicos de múltiples especialidades. La mayoría de los casos reportados procedieron de Estados Unidos (89%). De los 716 casos, 171 fueron casos de COVID-19 confirmados en laboratorio con una edad media de 44 años (rango: 28-61), principalmente mujeres (54%). Las lesiones cutáneas registradas en dichas pacientes fueron de tipo morbiliforme (22%), lesiones similares a pernio (18%), urticariales (16%), eritema macular (13%), vesiculares (11%), papuloescamosas (9,9%) y púrpura retiforme (6,4%). También pueden reportarse en este registro las reacciones cutáneas a las vacunas frente a la COVID-1944.
Registro COVIDSKIN francésLa Sociedad de Dermatología de Francia hizo un llamamiento a nivel nacional para casos de crowdsourcing con lesiones cutáneas asociadas a SARs-CoV-2, lanzando la encuesta COVIDSKIN en marzo de 2020. Dicha encuesta recopiló 467 casos durante los primeros 2 meses, principalmente de manifestaciones acrales. Este registro está restringido al idioma francés45.
DiscusiónLas manifestaciones cutáneas en la infección por SARS-CoV-2 son actualmente un fenómeno bien reportado, según la evidencia de la amplia literatura publicada sobre la cuestión. No se conocen con exactitud la prevalencia de las lesiones cutáneas en la COVID-19 debido a la no uniformidad y heterogeneidad de los datos. Se ha reportado una frecuencia de la prevalencia de las lesiones cutáneas en los pacientes de COVID-19 de entre el 0,2% y el 20,4%9,10. Se ha reportado que las lesiones cutáneas se producen en todos los grupos de edad, incluidos los niños46. Se desconoce el mecanismo exacto responsable de la aparición de lesiones cutáneas en la COVID-19. Alguno de los mecanismos propuestos son el papel de la lesión microvascular mediada por el complemento, la interacción entre SARS-CoV2 y el receptor cutáneo de ECA2, la liberación de citocinas inflamatorias (IL-1, INF-ϒ, y TNF-α) como respuesta a los complejos inmunes formados por las partículas virales y la vasculitis linfocítica17,20,27. No está claro si las lesiones cutáneas en la COVID-19 son el resultado del efecto directo del virus en la piel, o una consecuencia indirecta de la infección. La presentación clínica de las lesiones cutáneas en la COVID-19 es polimorfa, y fue clasificada por primera vez por un grupo de investigadores españoles en 5 grandes patrones (erupción maculopapular, seudosabañón, lesiones urticariales, erupciones vesiculares, livedo/necrosis)15. La aparición y curso de las lesiones cutáneas asociadas a la infección por SARS-CoV-2 son también variables, y no pueden predecirse. Las lesiones cutáneas pueden preceder, coincidir o ser posteriores a los síntomas de la COVID- 19. Las lesiones similares a los sabañones se reportan normalmente de manera tardía en el curso de la enfermedad, cuando los pacientes tienen la prueba de reacción en cadena de la polimerasa (PCR) negativa, aunque esto no es absoluto ya que pueden desarrollarse también de manera temprana cuando el paciente sigue teniendo PCR positiva. Estas lesiones indican normalmente un buen pronóstico. Algunas erupciones cutáneas están asociadas a COVID-19 grave, como es el caso de las lesiones cutáneas necróticas y la púrpura retiforme. Estos pacientes tienen un perfil de coagulación alterado, y muestran vasculopatía trombótica en la prueba histopatológica44.
Al inicio de la pandemia, las erupciones cutáneas en los pacientes de COVID-19 no captaban mucho la atención de la comunidad médica y, cuando se presentaban, podían ser ignoradas y etiquetarse como no relacionadas con la enfermedad, como situaciones comórbidas, reacciones farmacológicas, e infecciones virales estacionales o enfermedades cutáneas laborales. Esto podría conducir a la demora en el diagnóstico de la COVID-19 y el no registro de la transmisión de SARS-CoV-2, especialmente en casos asintomáticos. Mantener un alto índice de sospecha, una historia detallada, un examen meticuloso y la exclusión de otras causas es esencial para diagnosticar a dichos pacientes. Las manifestaciones cutáneas pueden ser indicativas de infección subyacente por SARS-CoV-2, especialmente cuando preceden a los síntomas clínicos de la enfermedad. Sin embargo, diferenciar las erupciones cutáneas asociadas a la COVID-19 de las infecciones virales estacionales y las reacciones farmacológicas es muy difícil. Es importante considerar el diagnóstico diferencial en dichos casos y prescribir las pruebas adecuadas para descartar otras infecciones o dermatosis (tabla 2). La biopsia cutánea de las lesiones puede ser de utilidad a la hora de confirmar el diagnóstico, o descartar otros diferenciales cercanos. Se ha utilizado la PCR de la piel para detectar SARS-CoV-2 en muestras cutáneas, pudiendo ser de utilidad como herramienta diagnóstica adicional, especialmente en pacientes en los que la serología de COVID-19 es repetidamente negativa47. La inmunohistoquímica de SARS-CoV-2 puede reflejar positividad en las células endoteliales y epiteliales de las glándulas ecrinas, según se ha visto en 7 pacientes pediátricos con muestras nasofaríngeas negativas en un estudio. En dichos pacientes se encontraron partículas de coronavirus en el citoplasma de las células endoteliales, bajo el microscopio electrónico48. El tratamiento de las erupciones cutáneas asociadas a la COVID-19 es ampliamente sintomático e implica el uso de corticosteroides y antihistamínicos tópicos. Los esteroides sistémicos se administran en los casos más graves. Algunas erupciones cutáneas se resuelven espontáneamente y, por tanto, es suficiente aplicar la estrategia de «esperar y observar».
Clasificación de los diferentes patrones clínicos de las manifestaciones cutáneas y diagnóstico diferencial a sospechar en los pacientes de COVID-19
| S. N.o | Manifestación cutáneas | Diagnóstico diferencial |
|---|---|---|
| 1 | Sabañones | Lupus de sabañones, perniosis |
| 2 | Erupción similar a erupción vesicular/varicela | Pénfigo, enfermedad de Grover, varicela |
| 3 | Sarpullido urticarial | Urticaria idiopática aguda, y erupción urticarial inducida por fármacos |
| 4 | Sarpullido maculopapular | Paperas, infección por virus de Epstein-Barr, exantema inducido por fármacos |
| 5 | Livedo reticularis | Síndrome antifosfolipídico, coagulación intravascular diseminada, trombosis venosa profunda |
| 6 | Petequias/sarpullido purpúrico | Erupción inducida por fármacos, erupción asociada a virus diferentes a SARS-CoV-2 |
| 7 | Sarpullido similar al eritema multiforme | Herpes simplex y eritema multiforme asociado a neumonía por micoplasma, síndrome de Steven-Johnson |
La infección por SARS-CoV-2 está asociada a una serie de manifestaciones cutáneas que los dermatólogos han tratado de clasificar en varios grupos y patrones morfológicos. Pero no existe una clasificación uniforme estándar, el papel directo o indirecto de SARS-CoV-2 en estas lesiones sigue siendo incierto, y es un problema abierto. La concienciación sobre las manifestaciones cutáneas de la COVID-19 ha cobrado importancia para los dermatólogos, y para los médicos de atención primaria, a fin de prevenir los diagnósticos erróneos y la pérdida de casos, cuando el compromiso cutáneo precede a otros síntomas. La piel puede servir también de ventana para el estudio de la patogenia de la infección por SARS-CoV-2, ya que este ha sido detectado en muestras de biopsias cutáneas. Los datos de los registros cutáneos lanzados el año pasado, procedentes de las colaboraciones globales entre los dermatólogos, como respuesta a la pandemia, han reunido cientos de casos de manifestaciones cutáneas de la COVID-19, facilitando así la diseminación abierta y amplia de la información entre los profesionales sanitarios. Sigue habiendo muchas preguntas sin respuesta, por lo que se necesita más investigación para comprender mejor la relación entre la COVID-19 y las manifestaciones cutáneas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores quieren agradecer al Dr. Alexandre do Campo Simon, la Dra. Ana Rodríguez Villa y la Dra. Zuriñe Martínez de Lagrán Álvarez de Arcaya su aportación de las imágenes clínicas. También agradecemos la inestimable ayuda y el estímulo que nos ha prestado la Dra. Cristina Galván Casas.
Por favor cite este artículo como: Sodeifian F, Mushtaq S, Rezaei N. Cutaneous Manifestation of COVID-19: What Have we Learned an Year Into the Pandemic. Actas Dermosifiliogr. 2022;113:157–165.