La psoriasis ungueal puede afectar al 80% de los pacientes con psoriasis cutánea y puede ser la única manifestación en el 6% del total. Además, se correlaciona con una enfermedad psoriásica más grave, con un inicio más precoz y con una mayor probabilidad de desarrollar artritis psoriásica. Todo ello hace que se asocie a un importante deterioro funcional y a una disminución de la calidad de vida. La psoriasis ungueal que afecta la matriz puede causar piqueteado/pitting, leuconiquia, manchas rojas en la lúnula o distrofia de la lámina, mientras que la afectación del lecho causa hemorragias en astilla, onicólisis, manchas de aceite o salmón e hiperqueratosis subungueal. Los métodos de evaluación comunes son las escalas NAPSI, NAPSI modificada o f-PGA. Actualmente, disponemos de tratamientos tópicos, intralesionales, sistémicos y biológicos, por lo que deberá individualizarse según el número de uñas implicadas, la zona ungueal afectada y la presencia de afectación cutánea y/o articular.
Nail involvement in psoriasis is common. It is seen in up to 80% of patients with psoriatic lesions and may be the only manifestation in 6% of cases. Nail psoriasis is correlated with more severe disease, characterized by earlier onset and a higher risk of psoriatic arthritis. Accordingly, it can also result in significant functional impairment and reduced quality of life. Psoriasis involving the nail matrix causes pitting, leukonychia, red lunula and nail dystrophy, while nail bed involvement causes splinter hemorrhages, onycholysis, oil spots (salmon patches), and subungual hyperkeratosis. Common evaluation tools are the Nail Psoriasis Severity Index (NAPSI), the modified NAPSI, and the f-PGA (Physician's Global Assessment of Fingernail Psoriasis). Treatment options include topical therapy, intralesional injections, and systemic and biologic agents. Treatment should therefore be assessed on an individualized basis according to the number of nails involved, the part of the nail or nails affected, and the presence of concomitant nail and/or joint involvement.
La afectación ungueal es muy frecuente en la psoriasis, con una prevalencia que varía entre 47,4% hasta un 78,3% según los estudios publicados1–3. Resulta de la afectación del lecho o de la matriz ungueal y se puede manifestar clínicamente con una amplia variedad de alteraciones como la presencia de piqueteado, onicólisis, hiperqueratosis subungueal, cambios de coloración de la lámina ungueal, etc.4. En aquellos casos con múltiples uñas afectadas o en los que la psoriasis ungueal se acompaña de alteraciones funcionales, puede existir un importante impacto negativo en la calidad de vida de los pacientes. La psoriasis ungueal es una forma de psoriasis considerada de difícil tratamiento, lo que puede atribuirse al hecho de que la lámina ungueal sea un gel hidrófilo de queratina de alta densidad, que proporciona resistencia pero que dificulta la penetración de los principios activos tópicos, resultando a menudo ineficaces5. Además, las inyecciones en las proximidades de la matriz o el lecho son dolorosas y no están exentas de complicaciones. La respuesta al tratamiento sistémico es a menudo insuficiente por lo que constituye un notable reto terapéutico.
El objetivo de este manuscrito es proporcionar una revisión narrativa de las características clínicas de la afectación ungueal en la psoriasis y sus opciones terapéuticas. Se efectuó una búsqueda bibliográfica en PubMed desde el inicio de la base de datos incluyendo los términos «nail psoriasis» AND «treatment OR therapy» y los diversos tratamientos que se discuten en el manuscrito6. Se revisaron los artículos que incluían el tratamiento de la psoriasis ungueal como tema primario, escritos en inglés y publicados en revistas revisadas por pares. Asimismo, se incluyeron algunos artículos obtenidos mediante búsqueda manual a partir de referencias de artículos de revisión. La información recogida se resumió, organizó y editó mediante síntesis narrativa.
EpidemiologíaLos datos de prevalencia de psoriasis ungueal varían ampliamente, entre el 6,4% y el 81,8% en las distintas series reportadas, por lo que se desconoce su prevalencia exacta1–4,7–9. La mayoría de los estudios evalúan la prevalencia de la afectación ungueal en estudios de psoriasis cutánea, mientras que algunas series han descrito la prevalencia de afectación ungueal exclusiva, que llega al 6%4. La psoriasis ungueal es más frecuente en el sexo masculino y la forma de afectación más prevalente es el piqueteado ungueal4. Los pacientes con afectación ungueal tienen un comienzo más precoz de la psoriasis cutánea9. Algunos estudios han descrito que los antecedentes familiares son un 10% más frecuentes en los pacientes con psoriasis que presentan afectación ungueal2. Asimismo, la afectación ungueal se correlaciona con la duración y la severidad de la psoriasis cutánea y también conlleva un mayor riesgo de desarrollar artritis psoriásica (APs)2. La psoriasis ungueal en la edad infantil tiene una prevalencia comprendida entre el 17 y el 38% y se asocia con una enfermedad más grave en la mayoría de los estudios8,10.
EtiopatogeniaLa psoriasis es una enfermedad sistémica multifactorial en la que intervienen distintos factores genéticos y ambientales11. Actualmente se conocen distintos alelos de susceptibilidad a la psoriasis, siendo el HLA Cw0602, que explica el 50% de la heredabilidad de la psoriasis, el más estudiado12. Sin embargo, se ha determinado que la afectación ungueal es menos frecuente en los pacientes con este haplotipo2,12,13. La base genética responsable de todos los subtipos clínicos de la psoriasis no se conoce con exactitud y actualmente no se ha identificado una causa genética evidente de la afectación ungueal. Algunos autores han identificado una variación localizada en IL1RN, un regulador de la actividad proinflamatoria de IL-1A; esta citocina se ha demostrado que provoca cambios en las uñas, por lo que podría ser el responsable del rasgo ungueal en pacientes con psoriasis cutánea14. Sin embargo, los estudios más recientes remarcan que la afectación ungueal y articular estarían relacionadas con factores específicos de los tejidos, incluidos el estrés biomecánico tisular y los microtraumatismos, que conducen a la activación de respuestas inmunes innatas aberrantes15,16.
Comorbilidades y factores asociadosArtritis psoriásicaLa APs es la comorbilidad más frecuente asociada a la psoriasis y ocurre aproximadamente en un 20% de los pacientes16. La psoriasis ungueal es más frecuente entre los pacientes con APs respecto a los pacientes con afectación cutánea exclusiva4,17. Asimismo, se ha estimado que entre un 80-90% de los pacientes con APs desarrollan afectación ungueal2,4,17.
La relación entre la entesopatía subclínica y la onicopatía se explica por la proximidad anatómica existente entre el tendón del extensor de la falange distal y la matriz ungueal18. La mayoría de los autores coinciden en que la afectación ungueal es un predictor de entesitis, que se asocia a estadios precoces de APs18–22. Por ello, concluyen que es importante diagnosticar y tratar la afectación ungueal con el objetivo de retrasar la potencial aparición de la enfermedad articular23.
OnicomicosisLos hallazgos clínicos que se observan en la psoriasis ungueal, como la hiperqueratosis y la onicólisis, pueden observarse también en distintos trastornos ungueales. El diagnóstico diferencial entre psoriasis ungueal y onicomicosis es a menudo difícil. Además, también se produce la coexistencia de ambos trastornos en el 30% de los pacientes con psoriasis ungueal24. Algunos autores han determinado que la prevalencia de onicomicosis en pacientes con psoriasis ungueal es mayor que en la población no afecta25. Se ha postulado que las alteraciones morfológicas de las uñas psoriásicas son factores predisponentes para la onicomicosis y que la onicomicosis puede actuar como un fenómeno de Koebner para el desarrollo de la onicopatía psoriásica25,26.
Habitualmente cuando un paciente tiene psoriasis cutánea y ungueal no se realiza cultivo micológico ungueal, exceptuando los casos en que haya cambios clínicos evidentes27. Dada la frecuente coexistencia de onicomicosis y psoriasis ungueal, algunos autores sugieren que todos los pacientes deberían ser examinados para descartar una onicomicosis antes de empezar el tratamiento, sobre todo si precisan de fármacos inmunosupresores que podrían agravar la infección26,28. Se debe considerar incorporar el cultivo micológico ungueal en las guías de manejo terapéutico de psoriasis con afectación ungueal28. Sin embargo, el cultivo micológico tiene limitaciones importantes (tiempo, falsos negativos), por lo que puede sustituirse favorablemente por el examen directo con KOH (sensibilidad 61%) o incluso el examen histopatológico (sensibilidad 88,4%), consiguiendo la mayor sensibilidad con KOH e histología (94%)29. También existen técnicas de diagnóstico molecular mediante PCR que presentan una sensibilidad muy elevada (97%) pero aún no están ampliamente disponibles30,31. Asimismo, algunos centros disponen de un test de diagnóstico rápido que consiste en un ensayo inmunocromatográfico capaz de detectar antígenos de Trichophyton en muestras ungueales, obteniendo resultados inmediatos32.
TabacoSe sabe que el tabaco es un factor de riesgo independiente para la psoriasis33. Algunos autores han estudiado si fumar tiene relación con la psoriasis ungueal. Recientemente, Temiz et al. han evidenciado que los pacientes con psoriasis que son fumadores tienen mayor afectación ungueal que los pacientes con psoriasis que no son fumadores, de forma estadísticamente significativa34. Los mismos autores destacan que los pacientes fumadores con psoriasis requieren más tratamientos sistémicos34.
Presentación clínicaEn la mayoría de los pacientes, la afectación ungueal aparece de forma posterior o concurrente con el inicio de la clínica cutánea. Ocasionalmente, la psoriasis ungueal es la única manifestación de la enfermedad4,35.
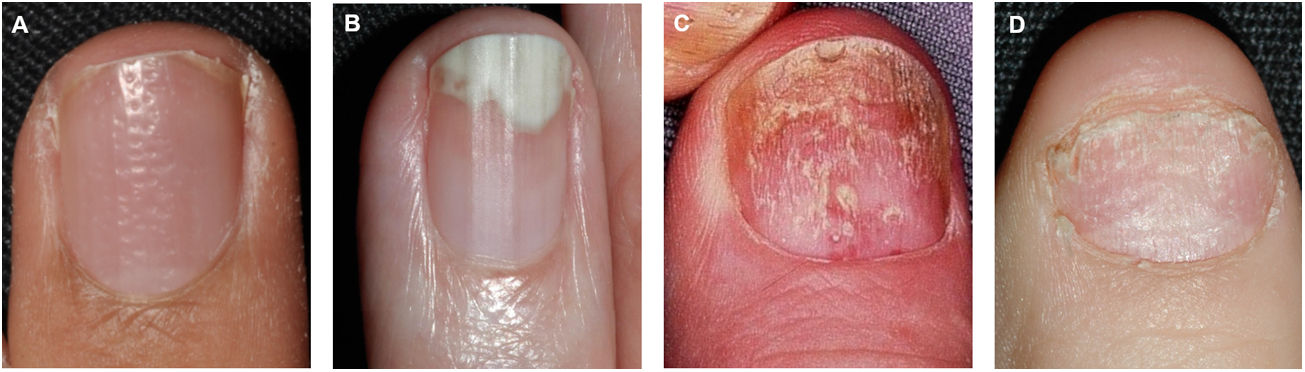
Las manifestaciones clínicas de la psoriasis ungueal son variadas y dependen del área afectada35. En la psoriasis ungueal pueden producirse alteraciones a nivel del lecho ungueal, de la matriz ungueal, del hiponiquio y de los pliegues ungueales (tabla 1)23.
Descripción de las características clínicas de la psoriasis ungueal según el área del aparato ungueal afectada
| Localización de la afectación | Hallazgos clínicos |
|---|---|
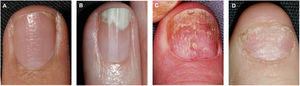
| Matriz ungueal | Piqueteado o pitting: depresiones puntiformes en la lámina ungueal.Leuconiquia: coloración blanca de la lámina ungueal.Manchas rojas en la lúnula: áreas punteadas de coloración rosada-rojo en la lúnulaCrumbling: fragilidad y desintegración de la lámina ungueal.Líneas de Beau: surcos transversos.Traquioniquia: uñas ásperas y con aspecto deslustrado por la presencia de abundantes estriaciones longitudinales y depresiones puntiformes. |
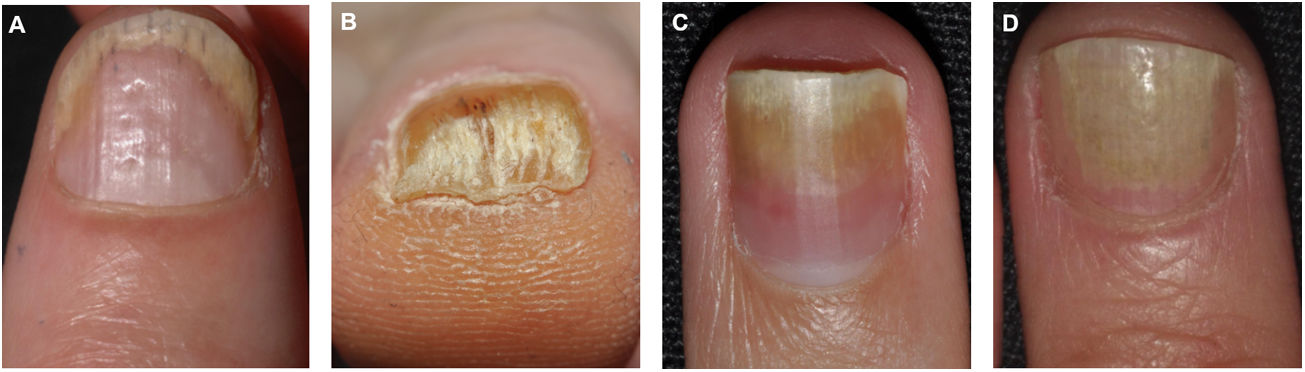
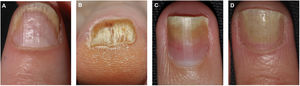
| Lecho ungueal | Hemorragias en astilla: áreas lineales de hemorragia visibles a través de la lámina ungueal.Onicólisis: separación distal de la lámina ungueal del lecho ungueal.Manchas de aceite: áreas irregulares de coloración amarillenta o asalmonada, también conocidas como manchas salmón.Hiperqueratosis subungueal: acumulación de queratina blanco-grisácea entre el lecho y la lámina ungueal. |
| Hiponiquio | Onicorrexis: crestas longitudinales y división distal de la placa ungueal. |
| Pliegue ungueal | Paroniquia: inflamación de los tejidos periungueales.Acropustulosis: pústulas, que pueden confluir, alrededor de las uñas |
El piqueteado ungueal o pitting es la afectación más frecuente de la matriz ungueal23. Consiste en la presencia de depresiones distribuidas irregularmente en la lámina ungueal que se corresponden histológicamente con focos de paraqueratosis36. A mayor severidad se produce un mayor número de lesiones de piqueteado en las uñas37. El pitting es característico de la psoriasis ungueal, siendo más profundo y de distribución irregular, pero no exclusivo, pudiéndose detectar en casos de alopecia areata o eccema36. Otras alteraciones por afectación de la matriz ungueal son la leuconiquia, las manchas rojas en la lúnula, el crumbling o distrofia completa de la lámina ungueal y la traquioniquia (fig. 1)38.
Manifestaciones clínicas por afectación del lecho unguealLa afectación del lecho ungueal se traduce en la aparición de hemorragias en astilla, ocasionadas por daño capilar, onicólisis con un borde proximal amarillo-naranja, discromía en forma de mancha de aceite o mancha salmón e hiperqueratosis subungueal (fig. 2)38–40. La hiperqueratosis a menudo es de color blanco nacarado o amarillento debido al acúmulo de glicoproteínas, siendo verde o marrón en caso de sobreinfección añadida bacteriana y/o fúngica38. Otras manifestaciones clínicas son la onicorrexis y las líneas de Beau38–40. En el caso de afectación de los pliegues periungueales se observa la presencia de paroniquia o acropustulosis.
Localización de la afectaciónEn general existe mayor afectación de las uñas de las manos, siendo el cuarto dedo de la mano y el primer dedo del pie las uñas más frecuentemente afectadas41. Los hallazgos clínicos difieren si aparecen en las uñas de las manos o de los pies. En las de las manos es característico encontrar piqueteado ungueal, mientras que en los pies es más frecuente detectar hiperqueratosis ungueal y onicólisis41.
Hallazgos histopatológicosLas características histológicas clásicas de la psoriasis ungueal se superponen con los hallazgos en la psoriasis cutánea e incluyen: hiperqueratosis leve a moderada, focos de paraqueratosis, hiperplasia epidérmica psoriasiforme, capilares dilatados y tortuosos en la dermis papilar, infiltrados de neutrófilos42. La presencia de espongiosis y el acúmulo de exudados serosos son más frecuentes que en otras localizaciones. Además, puede haber una pérdida de la capa granular en el hiponiquio e hipergranulosis en la matriz y el lecho ungueales4,42. El epitelio de la matriz debajo de la paraqueratosis intraungueal suele estar inalterado; a veces se observa espongiosis leve con exocitosis de linfocitos y neutrófilos.
Evaluación de la gravedad de la psoriasis unguealLa evaluación de la gravedad de la psoriasis ungueal depende de sus características clínicas y de la extensión. La utilización de escalas facilita la estandarización y homogeneización de los pacientes. Una de las más usadas es la escala Nail Psoriasis Severity Index (NAPSI) (tabla 2)43. Otras escalas, utilizadas principalmente en ensayos clínicos, son la modificación del NAPSI (mNAPSI) o la physician global assessment (f-PGA)44,45.
Índice NAPSI
| Afectación de la matriz ungueal (0 o 1) | Afectación del lecho ungueal (0 o 1) |
|---|---|
| Piqueteado o pitting | Onicólisis |
| Leuconiquia | Mancha de aceite |
| Puntos rojos en la lúnula | Hemorragia en astilla |
| Resquebrajamiento de la tabla | Hiperqueratosis subungueal |
| Evaluación de la extensión de las lesiones por la afectación de la matriz y la del lecho ungueal | Suma de puntuaciones |
|---|---|
| 0=Ausencia de hallazgos | Una única uña=0 – 8 |
| 1=Presente en 1/4 de la uña | Todas las uñas de la mano=0 – 80 |
| 2=Presente en 2/4 de la uña | Todas las uñas del pie=0 – 80 |
| 3=Presente en 3/4 de la uña | NAPSI total=0 – 160 |
| 4=Presente en 4/4 de la uña |
Evalúa independientemente la afectación de la matriz y del lecho ungueal (con la presencia de una manifestación ya se obtiene la puntuación máxima de 1). Posteriormente, se divide la uña en 4 cuadrantes, y según el número de cuadrantes afectos por las lesiones de la matriz y del lecho ungueal se adjudicarán dos puntuaciones de 0 a 4. Para obtener la puntuación final de una uña se suman ambas puntuaciones.
La evaluación de la psoriasis ungueal es principalmente clínica, aunque esta puede ser difícil ya que los síntomas son comunes con otras patologías ungueales. Por lo tanto, podemos apoyar nuestro diagnóstico y seguimiento en diversas exploraciones complementarias fácilmente accesibles en las consultas de dermatología.
DermatoscopiaLa dermatoscopia es una prueba de imagen no invasiva a disposición de la mayoría de los dermatólogos, que ha demostrado su utilidad en el diagnóstico y seguimiento de la psoriasis ungueal. El estudio de la patología ungueal con esta técnica se ha renombrado como onicoscopia. Además, recientemente se ha correlacionado la presencia de algunos hallazgos dermatoscópicos con la gravedad de la enfermedad46–48. Los principales signos dermatoscópicos que podemos visualizar son hemorragias en astilla, piqueteado o pitting, onicólisis distal, aumento de capilares dilatados en el hiponiquio y pliegue proximal, engrosamiento/desestructuración de la placa ungueal, hiperqueratosis subungueal, traquioniquia, líneas transversales (líneas de Beau) y manchas de aceite. Esta técnica tendrá especial relevancia en casos leves con onicólisis simple o hiperqueratosis aislada del lecho ungueal ya que permitirá la visualización de los capilares del hiponiquio46,48. En conclusión, la onicoscopia nos puede ayudar en el diagnóstico, el diagnóstico diferencial (descartar o confirmar la asociación con onicomicosis) y el control de la respuesta al tratamiento.
EcografíaEn los últimos años se han multiplicado los estudios que demuestran el papel capital que pueden desempeñar los ultrasonidos en la evaluación de la psoriasis ungueal. La ecografía es una técnica útil ya que es sencilla, indolora y rápida de realizar. Esta exploración puede mostrar con detalle el aparato ungueal (constituido por la lámina, matriz, lecho ungueal y los pliegues laterales, proximal y distal), permitiendo además valorar las estructuras subyacentes y colindantes (hueso, tendones…); sin embargo requiere un entrenamiento adecuado. El uso de sondas lineales de alta frecuencia (15-22MHz) facilita la detección de lesiones submilimétricas (o incluso cambios subclínicos). Los cambios observados son los siguientes49–54:
Lámina ungueal. Aparición de focos hiperecoicos en la parte ventral de la lámina que hacen perder su buena definición. Aparición de depresiones superficiales que se corresponderían con el piqueteado o pitting. Disminución del espacio hipoecoico intermedio con engrosamiento homogéneo de la lámina. Finalmente, la lámina adquiere un aspecto ondulado, hiperecoico y desestructurado.
Lecho y matriz ungueal. Aumento del grosor de la matriz junto con un incremento de la distancia entre la parte ventral de la lámina ungueal y la falange distal. Se ha comprobado que el punto de corte de 2mm diferencia claramente a los pacientes con psoriasis/APs y a los controles con una sensibilidad del 80% y especificidad del 71%.
Microvascularización del aparato ungueal. Mediante el modo Doppler se puede observar un incremento del flujo generalizado con un incremento del índice de resistencia vascular en los vasos del pliegue ungueal.
Diagnóstico diferencialDiversas enfermedades de etiología infecciosa, autoinmune, idiopática o traumática pueden causar manifestaciones clínicas similares a la psoriasis ungueal. Realizar una buena historia clínica junto con un examen de las 20 uñas será indispensable para llegar al diagnóstico correcto. Será importante preguntar por antecedentes personales o familiares de psoriasis, episodios de artritis o entesitis previos, posibilidad de microtraumatismos repetidos… En la tabla 3 se describen las patologías con las que se debe realizar el diagnóstico diferencial según las características clínicas48,55–58.
Principales diagnósticos diferenciales según características clínicas
| Hallazgo clínico | Diagnóstico diferencial y claves diagnósticas |
|---|---|
| Piqueteado o pitting | Psoriasis:>20 y profundosAlopecia areata: pequeños, superficiales y distribución regularEccema: gruesos, irregulares y asociados a surcos transversalesIdiopático: aislado |
| Onicólisis | Psoriasis: borde eritematoso a la onicólisisIdiopático: mujeres con exceso de humedad en la zonaOnicomicosis: borde onicolítico proximal dentado con picos, manchas opacas y estrías longitudinales de color blanco, amarillo o marrónCausa externa (manicura, peluqueros…): borde irregular y hemorragias acompañantes |
| Hiperqueratosis subungueal | Psoriasis: coloración blanco-plateada.Onicomicosis: se acompaña de rayas longitudinales y alteración del área ventral de la zona distal de la lámina unguealEccema: se acompaña de pulpitis y suele afectar los 3 primeros dedos de la mano dominante. |
| Hemorragias en astilla | Psoriasis: distal.Traumática: distal y se acompaña de hematomas subungueales y puede perderse la uña.Enfermedades sistémicas (endocarditis, enfermedad renal o pulmonar, vasculitis): proximal y doloroso |
| Mancha de aceite | Signo bastante específico de psoriasis ungueal |
| Puntos rojos en la lúnula | Signo bastante específico de psoriasis ungueal aunque también puede verse en alopecia areata y liquen plano |
Desde hace unos años, el manejo de la psoriasis cutánea y ungueal ha avanzado gracias a la aparición de nuevos fármacos que han mostrado una alta eficacia duradera59,60. El abordaje deberá individualizarse según el número de uñas afectadas, la asociación de lesiones cutáneo-articulares, otras comorbilidades, el grado de afectación de la calidad de vida… Como recomendaciones generales, todos los pacientes deberán mantener las uñas cortas, evitar su manipulación (manicura, morderlas…), usar guantes protectores para las faenas manuales, evitar el contacto con irritantes, entre otros.
Tratamiento tópicoExisten escasos estudios de calidad que evalúen y comparen los diferentes tratamientos tópicos para la psoriasis ungueal. En general, obtendrán mejores resultados los vehículos con mayor componente graso (cremas o ungüentos) aplicados en oclusión. Las manifestaciones ungueales ocasionadas por daño de la matriz (tabla 2) podrán ser tratadas aplicando los tratamientos en la zona del pliegue proximal; en las manifestaciones generadas en el lecho ungueal se deberá aplicar el tratamiento lo más cerca del lecho tras haber recortado la uña onicolítica y haber realizado un curetaje subungueal57. Disponemos de diferentes opciones terapéuticas:
Corticoides. Actualmente, no hay consenso con ninguna pauta terapéutica estándar. Sin embargo, en la práctica clínica se suelen prescribir con frecuencia corticoides de alta potencia, a menudo en oclusión, durante largos periodos de tiempo. La eficacia observada es mayor en las manifestaciones por daño de la matriz que del lecho. Se deberá tener precaución con su uso a largo plazo por el riesgo de atrofia cutánea y disminución de la falange distal57,61–64.
Derivados de la vitamina D (calcitriol, tacalcitol, calcipotriol). Son eficaces en monoterapia o con corticoides tópicos (clobetasol en laca o betametasona tópica). Parecen ser más útiles en los signos del lecho que de la matriz61,65–67.
Inhibidores de la calcineurina (tacrolimus). En un estudio fue eficaz tanto en las manifestaciones de la matriz como del lecho ungueal68.
Tazaroteno. Parece ser eficaz usado en oclusión en los signos causados por daño del lecho ungueal. Su uso puede verse limitado por la frecuente aparición de eritema, descamación, irritación y paroniquia69–71.
Tratamiento intralesionalCorticoides. Es el único fármaco con resultados aceptables con la administración intralesional, pudiéndose administrar tanto en la matriz como en el lecho. Se deberá administrar con una aguja de 28-30G y es recomendable la realización de alguna técnica analgésica de la zona para evitar el dolor intra- y postintervención (principal efecto adverso). La técnica recomendada es la inyección en la dermis de los pliegues ungueales laterales, de forma proximal para tratar la matriz y más distal para la psoriasis del lecho ungueal. La pauta más utilizada es la inyección de unos 0,4mL de acetónido de triamcinolona a una concentración de 10mg/mL, aunque existen múltiples protocolos de uso57,72–75.
Tratamientos no farmacológicosSe han usado múltiples tratamientos no farmacológicos para la psoriasis ungueal: fototerapia76–78, terapia fotodinámica79, radioterapia superficial80, terapia con rayos Grenz81 o la terapia láser79,82–84. Los resultados son muy dispares, por lo que no se recomienda su uso en la práctica clínica habitual.
Tratamientos sistémicosLos tratamientos sistémicos serán los de elección en los pacientes con afectación de múltiples uñas o cuando la psoriasis ungueal se acompañe de manifestaciones cutáneas o articulares. Existen escasos ensayos clínicos aleatorizados que proporcionen evidencia para apoyar unas guías específicas. Disponemos de información de los siguientes fármacos:
Retinoides (acitretina). Han demostrado tener una eficacia moderada con mejorías del NAPSI del 40-50%. Se usan dosis menores que en la psoriasis cutánea (0,2-0,3mg/kg/día). Su mecanismo de acción es lento, pero son fármacos que pueden usarse durante años. Los efectos adversos más comunes son la queilitis y descamación cutánea77,85–87.
Metotrexato. Parece ser más útil en las manifestaciones de la matriz ungueal. La eficacia obtenida es moderada, con una mejoría de las puntuaciones NAPSI entre el 40-50%. Las dosis usadas son las mismas que en la psoriasis cutánea. Cuando se ha comparado su eficacia con respecto a tratamientos biológicos siempre ha sido menor77,85,88,89.
Ciclosporina. Es útil tanto en la clínica del lecho como de la matriz ungueal. Ha demostrado eficacia en monoterapia, pero esta aumenta usada en combinación con calcipotriol. Su uso se ve limitado a unos 12 meses dado el peligro de lesión renal77,88,90–92.
Apremilast. En los ensayos clínicos para la aprobación del fármaco mostró mejorías tanto de la psoriasis matricial como del lecho ungueal, con cambios del NAPSI del 60% a las 52 semanas93–96.
Tratamientos biológicosGran parte de los fármacos biológicos han medido su utilidad en la psoriasis ungueal, ya sea como variable principal o secundaria. La respuesta tiende a ser más lenta que la mejora cutánea, siendo visible a partir de la semana 12. En general, las uñas de las manos mejoran antes que las de los pies debido a su crecimiento más rápido. Además, los pacientes con mejor respuesta cutáneo-articular presentan mejor respuesta ungueal. En cambio, no se ha demostrado que la mejoría de la psoriasis ungueal por un biológico sea independiente de la presencia o ausencia de artritis psoriásica77,97. Los siguientes fármacos han evaluado su eficacia en psoriasis ungueal:
Infliximab. Diversos estudios han demostrado la eficacia de infliximab en las manifestaciones del lecho y de la matriz ungueal. Los pacientes con psoriasis más graves mejoraban más rápido y en mayor grado que los pacientes leves. Además, las escalas de calidad de vida mejoraron con el tratamiento con infliximab98–101.
Adalimumab. Múltiples estudios incluyendo ensayos clínicos y cohortes poblacionales han evaluado la eficacia de adalimumab en psoriasis ungueal, mostrando en general buenos resultados (mejoras del NAPSI entre 55-95%). Esta mejora era independiente de haber recibido previamente infliximab o etanercept77,102–104.
Etanercept. Ha demostrado mejorías del NAPSI entre el 50-90% y de la calidad de vida en diversos estudios observacionales y de práctica clínica diaria104–106.
Ustekinumab. Ha mostrado eficacia en las manifestaciones del lecho y de la matriz ungueal, con mejoras del NAPSI del 57-97%. Concomitantemente, mejoró la calidad de vida de los pacientes tratados107–109.
Secukinumab. Recientemente se han publicado los resultados a 2,5 años de este fármaco en psoriasis ungueal, mostrando mejorías del NAPSI mantenidas en torno al 70% con una mejora de la calidad de vida110.
Ixekizumab. Múltiples estudios han demostrado su eficacia, obteniendo altas tasas de respuesta completa (mejora de NAPSI 100) de hasta el 55%111–113.
Brodalumab. Múltiples estudios, incluyendo ensayos clínicos aleatorizados, han evaluado la eficacia de este fármaco en psoriasis ungueal. Los resultados son prometedores ya que a la semana 52 el 64% de los pacientes había obtenido una puntuación NAPSI de 0114,115.
Guselkumab. Desde 2019 disponemos de este fármaco en España para el tratamiento de la psoriasis cutánea. No existen muchos reportes de su eficacia en psoriasis ungueal, pero en los ensayos clínicos para su aprobación mostró mejorías del NAPSI respecto placebo a la semana 16116.
Risankizumab. Mostró en los ensayos clínicos mejorías del NAPSI estadísticamente significativas respecto placebo a las semanas 16 y 52117.
En un metanálisis en red publicado recientemente se han evaluado los resultados publicados en 7 ensayos clínicos de 6 fármacos biológicos para intentar comparar su eficacia. Se incluyeron pacientes con psoriasis moderada-grave y psoriasis ungueal concomitante y la variable principal fue la resolución completa de las lesiones ungueales (NAPSI, mNAPSI o PGA de 0) en la semana 24-26. La probabilidad de obtener una respuesta completa fue mayor con ixekizumab (46,5%), seguido por brodalumab (37%), adalimumab (28,3%), guselkumab (27,7%), ustekinumab (20,8%) e infliximab (0,8%)60.
ConclusionesLa psoriasis ungueal se correlaciona con una enfermedad psoriásica más grave, de inicio más precoz y con el desarrollo de afectación articular. Todo ello asociado a un deterioro funcional y reducción de la calidad de vida. Clínicamente presenta una gran variedad de manifestaciones. Su diagnóstico puede ser un reto, pero podemos apoyar nuestra sospecha clínica con el uso de la ecografía cutánea y la dermatoscopia. El arsenal terapéutico actual es muy amplio, disponiendo de tratamientos tópicos, intralesionales, sistémicos y biológicos, por lo que el tratamiento deberá individualizarse en todos los casos.
Autoría/colaboradoresLos doctores Canal-García y Bosch-Amate contribuyeron igualmente a este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.