El control de la dermatitis atópica (DA), una de las dermatosis más frecuentes, es en muchas ocasiones un reto terapéutico. En el presente estudio se ha utilizado la metodología Delphi con el objetivo de poner en común las perspectivas del dermatólogo y del farmacéutico hospitalario ante el manejo de la DA y establecer una serie de recomendaciones de actuación adaptadas a las diferentes situaciones que plantea la enfermedad. El cuestionario Delphi ha sido definido por un comité científico y se ha dividido en 2bloques: 1) valoración de la respuesta al tratamiento del paciente con DA, y 2) cooperación entre Dermatología y Farmacia Hospitalaria (FH). Como resultado del estudio, se ha alcanzado un consenso total del 86%. Se concluye que el dermatólogo y el farmacéutico hospitalario deben tener una buena comunicación y trabajar coordinados para conseguir optimizar el manejo del paciente con DA y su respuesta al tratamiento.
Managing atopic dermatitis, one of the most common dermatologic conditions, is often challenging. To establish consensus on recommendations for responding to various situations that arise when treating atopic dermatitis, a group of hospital pharmacists and dermatologists used the Delphi process. A scientific committee developed a Delphi survey with 2 blocks of questions to explore the group's views on 1) evaluating response to treatment in the patient with atopic dermatitis and 2) cooperation between the dermatology department and the hospital pharmacy service. The experts achieved an overall rate of consensus of 86% during the process. Conclusions were that dermatologists and hospital pharmacists must maintain good communication and coordinate their interventions to optimize the management of atopic dermatitis and patients’ responses to treatment.
La DA es una enfermedad inflamatoria crónica de origen inmunológico, caracterizada por la presencia de prurito y el eccema, y con manifestaciones variables dependientes de la edad del paciente y de otros factores1-3. Se estima que la DA es una de las enfermedades de la piel más frecuentes, suponiendo así un elevado coste socioeconómico4. Afecta al 20-25% de los niños1, sobre todo en bebés, y en adultos puede llegar a alcanzar el 17%5, con un tercio de estos casos de intensidad moderada a grave6.
La fisiopatogenia de la DA incluye la desregulación del sistema inmune y alteraciones de la barrera cutánea2, que producen un gran número de comorbilidades atópicas y no atópicas7, que en conjunto tienen un gran impacto negativo en la calidad de vida4 de los pacientes afectados y una clara asociación a padecer ansiedad y depresión8,9.
A pesar de los avances recientes en la terapéutica de la DA, el control eficiente de la enfermedad moderada a grave es todavía difícil. Además del uso adecuado de los tratamientos farmacológicos disponibles, la colaboración entre especialidades puede ser un factor beneficioso para mejorar la salud y la calidad de vida de los pacientes, así como para incrementar la eficiencia del tratamiento y contribuir así a la sostenibilidad del sistema sanitario. En la perspectiva de un escenario farmacoeconómico progresivamente restrictivo, la única opción para asegurar la capacidad de utilización fármacos innovadores y de alto coste será la aplicación consensuada de protocolos y guías farmacoterapéuticas en cuya elaboración se impliquen tanto las especialidades clínicas, en este caso Dermatología, con Farmacia Hospitalaria (FH).
Con todo ello, y debido a que muchos de los tratamientos indicados para la DA moderada-grave son de dispensación hospitalaria, se ha propuesto que la cooperación entre Dermatología y FH puede ser adecuada. Con el fin de abordar este aspecto, en este estudio se ha compartido la visión del dermatólogo y del farmacéutico hospitalario, en busca de los siguientes objetivos: evaluar la situación actual, conseguir identificar las controversias en el manejo de la DA, definir estrategias de trabajo comunes y proponer recomendaciones de actuación adaptadas a las diferentes situaciones de manejo.
Materiales y métodosComité científicoEl comité científico estaba constituido por 4 especialistas (2 dermatólogos y 2 farmacéuticos hospitalarios) con experiencia en DA. Las funciones de dicho comité consistieron en realizar una revisión actualizada de la literatura médica con respecto a la asistencia del paciente con DA, diseñar el cuestionario Delphi y seleccionar el panel de expertos a quienes se dirigiría el cuestionario. Una vez obtenidas las respuestas del panel de expertos, el comité científico también se encargó de analizar los resultados, discutirlos y extraer las conclusiones.
Panel de expertosLa selección del panel de expertos se llevó a cabo con base en tener igual número de dermatólogos que de farmacéuticos, 26 dermatólogos y 25 farmacéuticos hospitalarios, los cuales tuvieran experiencia contrastada en el manejo de los pacientes con DA y ser reconocidos dentro de esta enfermedad con trabajos y publicaciones al respecto. La mayor cantidad de expertos se extrajo de Cataluña y de la Comunidad de Madrid, en coherencia con la mayor densidad de profesionales en estas comunidades; sin obviar la representación de las otras comunidades con profesiones de 7 comunidades autónomas adicionales (véase material suplementario, tablas S1 y S2).
Metodología DelphiCon base en la evidencia científica y la práctica clínica, se llevó a cabo un consenso mediante metodología Delphi10 para valorar las controversias identificadas, así como las recomendaciones de manejo y posibilidades de colaboración entre las 2especialidades.
El cuestionario Delphi fue diseñado conjuntamente por Dermatología y FH. Inicialmente, se definieron 73 aseveraciones para ser consensuadas, que fueron agrupadas en 2bloques: 1) manejo y valoración del paciente: 35 aseveraciones, y 2) cooperación entre Dermatología y FH: 38 aseveraciones.
Para el análisis estadístico del cuestionario Delphi (véase el material suplementario, anexo S1).
ResultadosLos 51 expertos respondieron las 2rondas del cuestionario Delphi, mediante una escala Likert numérica; además, se admitieron comentarios en cada respuesta.
Las 73 aseveraciones definidas por el comité científico se sometieron a la primera ronda para su consenso. El panel de expertos llegó a un consenso inicial en el acuerdo en 57 (78%) de las 73 aseveraciones. Las 16 aseveraciones para las que no se alcanzó un consenso se sometieron a una segunda ronda, alcanzando el acuerdo en 6 (38% de consenso en la segunda ronda). El número total de aseveraciones consensuadas, teniendo en cuenta ahora ambas rondas, ascendió a 63, por lo que el porcentaje final de consenso fue de un 86%. No hubo desacuerdo en ninguna de las aseveraciones.
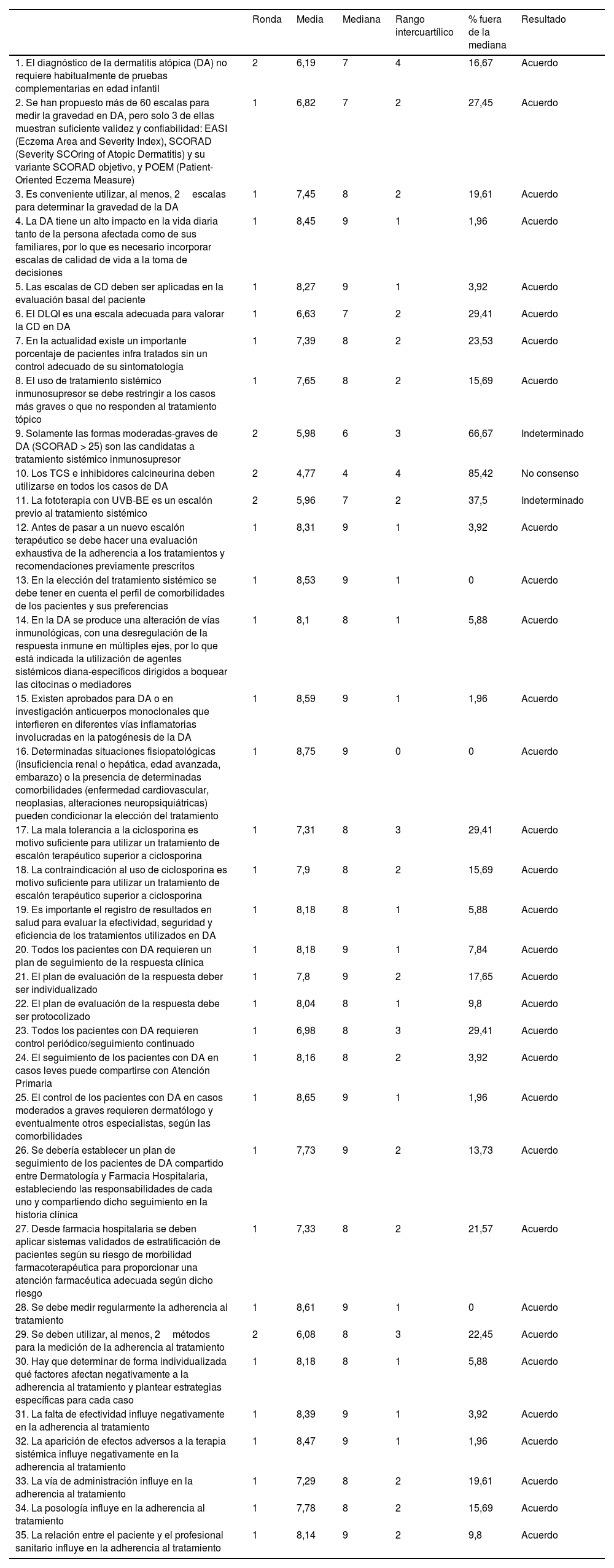
Manejo y valoración del pacienteEn la primera ronda, los expertos alcanzaron consenso en 30 de las 35 aseveraciones, un 86%. Tras la segunda ronda el consenso aumentó a 32 de las 35, es decir, un total de un 91% (tabla 1).
Bloque I. Manejo y valoración del paciente. Manejo del paciente con DA moderada-grave. Valoración de la respuesta al tratamiento
| Ronda | Media | Mediana | Rango intercuartílico | % fuera de la mediana | Resultado | |
|---|---|---|---|---|---|---|
| 1. El diagnóstico de la dermatitis atópica (DA) no requiere habitualmente de pruebas complementarias en edad infantil | 2 | 6,19 | 7 | 4 | 16,67 | Acuerdo |
| 2. Se han propuesto más de 60 escalas para medir la gravedad en DA, pero solo 3 de ellas muestran suficiente validez y confiabilidad: EASI (Eczema Area and Severity Index), SCORAD (Severity SCOring of Atopic Dermatitis) y su variante SCORAD objetivo, y POEM (Patient-Oriented Eczema Measure) | 1 | 6,82 | 7 | 2 | 27,45 | Acuerdo |
| 3. Es conveniente utilizar, al menos, 2escalas para determinar la gravedad de la DA | 1 | 7,45 | 8 | 2 | 19,61 | Acuerdo |
| 4. La DA tiene un alto impacto en la vida diaria tanto de la persona afectada como de sus familiares, por lo que es necesario incorporar escalas de calidad de vida a la toma de decisiones | 1 | 8,45 | 9 | 1 | 1,96 | Acuerdo |
| 5. Las escalas de CD deben ser aplicadas en la evaluación basal del paciente | 1 | 8,27 | 9 | 1 | 3,92 | Acuerdo |
| 6. El DLQI es una escala adecuada para valorar la CD en DA | 1 | 6,63 | 7 | 2 | 29,41 | Acuerdo |
| 7. En la actualidad existe un importante porcentaje de pacientes infra tratados sin un control adecuado de su sintomatología | 1 | 7,39 | 8 | 2 | 23,53 | Acuerdo |
| 8. El uso de tratamiento sistémico inmunosupresor se debe restringir a los casos más graves o que no responden al tratamiento tópico | 1 | 7,65 | 8 | 2 | 15,69 | Acuerdo |
| 9. Solamente las formas moderadas-graves de DA (SCORAD > 25) son las candidatas a tratamiento sistémico inmunosupresor | 2 | 5,98 | 6 | 3 | 66,67 | Indeterminado |
| 10. Los TCS e inhibidores calcineurina deben utilizarse en todos los casos de DA | 2 | 4,77 | 4 | 4 | 85,42 | No consenso |
| 11. La fototerapia con UVB-BE es un escalón previo al tratamiento sistémico | 2 | 5,96 | 7 | 2 | 37,5 | Indeterminado |
| 12. Antes de pasar a un nuevo escalón terapéutico se debe hacer una evaluación exhaustiva de la adherencia a los tratamientos y recomendaciones previamente prescritos | 1 | 8,31 | 9 | 1 | 3,92 | Acuerdo |
| 13. En la elección del tratamiento sistémico se debe tener en cuenta el perfil de comorbilidades de los pacientes y sus preferencias | 1 | 8,53 | 9 | 1 | 0 | Acuerdo |
| 14. En la DA se produce una alteración de vías inmunológicas, con una desregulación de la respuesta inmune en múltiples ejes, por lo que está indicada la utilización de agentes sistémicos diana-específicos dirigidos a boquear las citocinas o mediadores | 1 | 8,1 | 8 | 1 | 5,88 | Acuerdo |
| 15. Existen aprobados para DA o en investigación anticuerpos monoclonales que interfieren en diferentes vías inflamatorias involucradas en la patogénesis de la DA | 1 | 8,59 | 9 | 1 | 1,96 | Acuerdo |
| 16. Determinadas situaciones fisiopatológicas (insuficiencia renal o hepática, edad avanzada, embarazo) o la presencia de determinadas comorbilidades (enfermedad cardiovascular, neoplasias, alteraciones neuropsiquiátricas) pueden condicionar la elección del tratamiento | 1 | 8,75 | 9 | 0 | 0 | Acuerdo |
| 17. La mala tolerancia a la ciclosporina es motivo suficiente para utilizar un tratamiento de escalón terapéutico superior a ciclosporina | 1 | 7,31 | 8 | 3 | 29,41 | Acuerdo |
| 18. La contraindicación al uso de ciclosporina es motivo suficiente para utilizar un tratamiento de escalón terapéutico superior a ciclosporina | 1 | 7,9 | 8 | 2 | 15,69 | Acuerdo |
| 19. Es importante el registro de resultados en salud para evaluar la efectividad, seguridad y eficiencia de los tratamientos utilizados en DA | 1 | 8,18 | 8 | 1 | 5,88 | Acuerdo |
| 20. Todos los pacientes con DA requieren un plan de seguimiento de la respuesta clínica | 1 | 8,18 | 9 | 1 | 7,84 | Acuerdo |
| 21. El plan de evaluación de la respuesta deber ser individualizado | 1 | 7,8 | 9 | 2 | 17,65 | Acuerdo |
| 22. El plan de evaluación de la respuesta debe ser protocolizado | 1 | 8,04 | 8 | 1 | 9,8 | Acuerdo |
| 23. Todos los pacientes con DA requieren control periódico/seguimiento continuado | 1 | 6,98 | 8 | 3 | 29,41 | Acuerdo |
| 24. El seguimiento de los pacientes con DA en casos leves puede compartirse con Atención Primaria | 1 | 8,16 | 8 | 2 | 3,92 | Acuerdo |
| 25. El control de los pacientes con DA en casos moderados a graves requieren dermatólogo y eventualmente otros especialistas, según las comorbilidades | 1 | 8,65 | 9 | 1 | 1,96 | Acuerdo |
| 26. Se debería establecer un plan de seguimiento de los pacientes de DA compartido entre Dermatología y Farmacia Hospitalaria, estableciendo las responsabilidades de cada uno y compartiendo dicho seguimiento en la historia clínica | 1 | 7,73 | 9 | 2 | 13,73 | Acuerdo |
| 27. Desde farmacia hospitalaria se deben aplicar sistemas validados de estratificación de pacientes según su riesgo de morbilidad farmacoterapéutica para proporcionar una atención farmacéutica adecuada según dicho riesgo | 1 | 7,33 | 8 | 2 | 21,57 | Acuerdo |
| 28. Se debe medir regularmente la adherencia al tratamiento | 1 | 8,61 | 9 | 1 | 0 | Acuerdo |
| 29. Se deben utilizar, al menos, 2métodos para la medición de la adherencia al tratamiento | 2 | 6,08 | 8 | 3 | 22,45 | Acuerdo |
| 30. Hay que determinar de forma individualizada qué factores afectan negativamente a la adherencia al tratamiento y plantear estrategias específicas para cada caso | 1 | 8,18 | 8 | 1 | 5,88 | Acuerdo |
| 31. La falta de efectividad influye negativamente en la adherencia al tratamiento | 1 | 8,39 | 9 | 1 | 3,92 | Acuerdo |
| 32. La aparición de efectos adversos a la terapia sistémica influye negativamente en la adherencia al tratamiento | 1 | 8,47 | 9 | 1 | 1,96 | Acuerdo |
| 33. La vía de administración influye en la adherencia al tratamiento | 1 | 7,29 | 8 | 2 | 19,61 | Acuerdo |
| 34. La posología influye en la adherencia al tratamiento | 1 | 7,78 | 8 | 2 | 15,69 | Acuerdo |
| 35. La relación entre el paciente y el profesional sanitario influye en la adherencia al tratamiento | 1 | 8,14 | 9 | 2 | 9,8 | Acuerdo |
En cuanto a la valoración del tratamiento, se han propuesto más de 60 escalas para medir la gravedad en DA; no obstante, se ha llegado al acuerdo de que solo 3 de ellas muestran suficiente validez y confiabilidad. Estas son: Eczema Area and Severity Index (EASI), Severity Scoring of Atopic Dermatitis (SCORAD) y Patient-Oriented Eczema Measure (POEM). Los expertos, además, acuerdan que es conveniente realizar mediciones con al menos 2de estas escalas para determinar la gravedad de la DA.
La DA afecta a la calidad de vida diaria del paciente y de sus familiares, por ello, los expertos han acordado sugerir la incorporación de escalas de calidad de vida en la toma de decisiones. Entre ellas, el Dermatology Life Quality Index (DLQI) es considerado una escala adecuada.
Escalones terapéuticosEn la actualidad, el panel está de acuerdo en que existe un importante porcentaje de pacientes infratratados, sin un control adecuado de su sintomatología.
Sobre el uso de un tratamiento sistémico inmunosupresor, los expertos acuerdan que se debe restringir a los casos más graves o que no respondan a los tratamientos tópicos.
En el caso de los topical corticosteroids (TCS) e inhibidores de la calcineurina, no hubo consenso en que estos deban utilizarse en todos los casos de DA. Tampoco se llegó a un acuerdo en que la fototerapia UVB-BE sea un escalón previo obligado al tratamiento sistémico. Sobre la ciclosporina, hubo acuerdo en que la mala tolerancia a esta o el estar contraindicada es motivo suficiente para pasar al siguiente escalón terapéutico.
Control y seguimiento del pacienteSe alcanzó acuerdo en que todos los pacientes con DA requieren un control periódico y un plan de seguimiento de su respuesta clínica que debe ser protocolizado y adaptado a sus necesidades individuales. También se llega a un consenso sobre que este plan debería ser compartido entre Dermatología y FH, estableciendo las responsabilidades de cada uno y compartiendo dicho seguimiento en la historia clínica. En el caso de las DA leves, los expertos están de acuerdo en compartir el seguimiento con Atención Primaria.
También se alcanzó acuerdo en que desde la FH se deben aplicar sistemas validados de estratificación de pacientes según su riesgo de morbilidad farmacoterapéutica para proporcionar una atención farmacéutica adecuada conforme a dicho riesgo.
Adherencia al tratamientoSe está de acuerdo en que la falta de efectividad de un tratamiento, los efectos secundarios, la vía de administración, la posología y la relación profesional sanitario-paciente, son factores que afectan a la adherencia al tratamiento. Por ello, se alcanzó un consenso para medir regularmente la adherencia al tratamiento, utilizando, al menos, 2métodos de medición, como son el test de Green-Morinsky y los registros de dispensación11, y determinar de forma individualizada qué factores afectan negativamente a dicha adherencia y plantear estrategias específicas para su mejora.
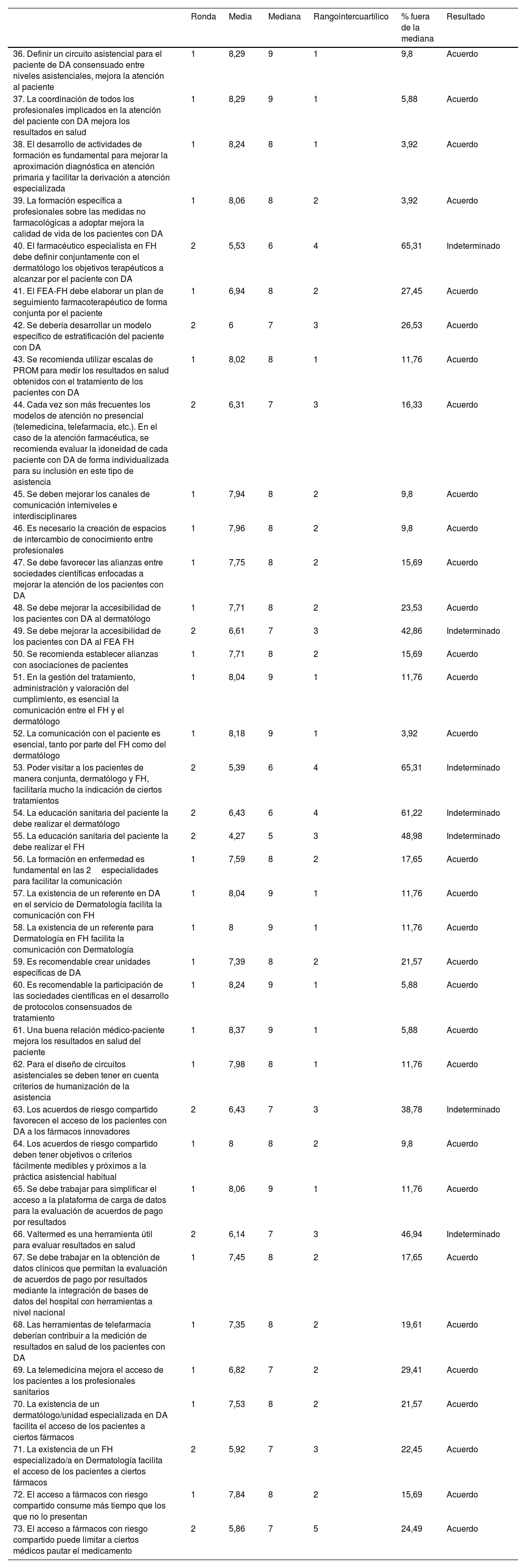
Cooperación entre Dermatología y Farmacia HospitalariaEn este bloque los expertos alcanzaron consenso en 27 de las 38 aseveraciones en la primera ronda, un 71%. Tras la segunda ronda el consenso aumentó a 31 de las 38, alcanzando así un total de un 82% (tabla 2).
Bloque II. Cooperación entre dermatología y farmacia hospitalaria. Vías de mejora asistencial del paciente, optimización asistencial y mejora de la calidad y efectividad asistencial. Retos en la gestión asistencial. Retos compartidos
| Ronda | Media | Mediana | Rangointercuartílico | % fuera de la mediana | Resultado | |
|---|---|---|---|---|---|---|
| 36. Definir un circuito asistencial para el paciente de DA consensuado entre niveles asistenciales, mejora la atención al paciente | 1 | 8,29 | 9 | 1 | 9,8 | Acuerdo |
| 37. La coordinación de todos los profesionales implicados en la atención del paciente con DA mejora los resultados en salud | 1 | 8,29 | 9 | 1 | 5,88 | Acuerdo |
| 38. El desarrollo de actividades de formación es fundamental para mejorar la aproximación diagnóstica en atención primaria y facilitar la derivación a atención especializada | 1 | 8,24 | 8 | 1 | 3,92 | Acuerdo |
| 39. La formación específica a profesionales sobre las medidas no farmacológicas a adoptar mejora la calidad de vida de los pacientes con DA | 1 | 8,06 | 8 | 2 | 3,92 | Acuerdo |
| 40. El farmacéutico especialista en FH debe definir conjuntamente con el dermatólogo los objetivos terapéuticos a alcanzar por el paciente con DA | 2 | 5,53 | 6 | 4 | 65,31 | Indeterminado |
| 41. El FEA-FH debe elaborar un plan de seguimiento farmacoterapéutico de forma conjunta por el paciente | 1 | 6,94 | 8 | 2 | 27,45 | Acuerdo |
| 42. Se debería desarrollar un modelo específico de estratificación del paciente con DA | 2 | 6 | 7 | 3 | 26,53 | Acuerdo |
| 43. Se recomienda utilizar escalas de PROM para medir los resultados en salud obtenidos con el tratamiento de los pacientes con DA | 1 | 8,02 | 8 | 1 | 11,76 | Acuerdo |
| 44. Cada vez son más frecuentes los modelos de atención no presencial (telemedicina, telefarmacia, etc.). En el caso de la atención farmacéutica, se recomienda evaluar la idoneidad de cada paciente con DA de forma individualizada para su inclusión en este tipo de asistencia | 2 | 6,31 | 7 | 3 | 16,33 | Acuerdo |
| 45. Se deben mejorar los canales de comunicación interniveles e interdisciplinares | 1 | 7,94 | 8 | 2 | 9,8 | Acuerdo |
| 46. Es necesario la creación de espacios de intercambio de conocimiento entre profesionales | 1 | 7,96 | 8 | 2 | 9,8 | Acuerdo |
| 47. Se debe favorecer las alianzas entre sociedades científicas enfocadas a mejorar la atención de los pacientes con DA | 1 | 7,75 | 8 | 2 | 15,69 | Acuerdo |
| 48. Se debe mejorar la accesibilidad de los pacientes con DA al dermatólogo | 1 | 7,71 | 8 | 2 | 23,53 | Acuerdo |
| 49. Se debe mejorar la accesibilidad de los pacientes con DA al FEA FH | 2 | 6,61 | 7 | 3 | 42,86 | Indeterminado |
| 50. Se recomienda establecer alianzas con asociaciones de pacientes | 1 | 7,71 | 8 | 2 | 15,69 | Acuerdo |
| 51. En la gestión del tratamiento, administración y valoración del cumplimiento, es esencial la comunicación entre el FH y el dermatólogo | 1 | 8,04 | 9 | 1 | 11,76 | Acuerdo |
| 52. La comunicación con el paciente es esencial, tanto por parte del FH como del dermatólogo | 1 | 8,18 | 9 | 1 | 3,92 | Acuerdo |
| 53. Poder visitar a los pacientes de manera conjunta, dermatólogo y FH, facilitaría mucho la indicación de ciertos tratamientos | 2 | 5,39 | 6 | 4 | 65,31 | Indeterminado |
| 54. La educación sanitaria del paciente la debe realizar el dermatólogo | 2 | 6,43 | 6 | 4 | 61,22 | Indeterminado |
| 55. La educación sanitaria del paciente la debe realizar el FH | 2 | 4,27 | 5 | 3 | 48,98 | Indeterminado |
| 56. La formación en enfermedad es fundamental en las 2especialidades para facilitar la comunicación | 1 | 7,59 | 8 | 2 | 17,65 | Acuerdo |
| 57. La existencia de un referente en DA en el servicio de Dermatología facilita la comunicación con FH | 1 | 8,04 | 9 | 1 | 11,76 | Acuerdo |
| 58. La existencia de un referente para Dermatología en FH facilita la comunicación con Dermatología | 1 | 8 | 9 | 1 | 11,76 | Acuerdo |
| 59. Es recomendable crear unidades específicas de DA | 1 | 7,39 | 8 | 2 | 21,57 | Acuerdo |
| 60. Es recomendable la participación de las sociedades científicas en el desarrollo de protocolos consensuados de tratamiento | 1 | 8,24 | 9 | 1 | 5,88 | Acuerdo |
| 61. Una buena relación médico-paciente mejora los resultados en salud del paciente | 1 | 8,37 | 9 | 1 | 5,88 | Acuerdo |
| 62. Para el diseño de circuitos asistenciales se deben tener en cuenta criterios de humanización de la asistencia | 1 | 7,98 | 8 | 1 | 11,76 | Acuerdo |
| 63. Los acuerdos de riesgo compartido favorecen el acceso de los pacientes con DA a los fármacos innovadores | 2 | 6,43 | 7 | 3 | 38,78 | Indeterminado |
| 64. Los acuerdos de riesgo compartido deben tener objetivos o criterios fácilmente medibles y próximos a la práctica asistencial habitual | 1 | 8 | 8 | 2 | 9,8 | Acuerdo |
| 65. Se debe trabajar para simplificar el acceso a la plataforma de carga de datos para la evaluación de acuerdos de pago por resultados | 1 | 8,06 | 9 | 1 | 11,76 | Acuerdo |
| 66. Valtermed es una herramienta útil para evaluar resultados en salud | 2 | 6,14 | 7 | 3 | 46,94 | Indeterminado |
| 67. Se debe trabajar en la obtención de datos clínicos que permitan la evaluación de acuerdos de pago por resultados mediante la integración de bases de datos del hospital con herramientas a nivel nacional | 1 | 7,45 | 8 | 2 | 17,65 | Acuerdo |
| 68. Las herramientas de telefarmacia deberían contribuir a la medición de resultados en salud de los pacientes con DA | 1 | 7,35 | 8 | 2 | 19,61 | Acuerdo |
| 69. La telemedicina mejora el acceso de los pacientes a los profesionales sanitarios | 1 | 6,82 | 7 | 2 | 29,41 | Acuerdo |
| 70. La existencia de un dermatólogo/unidad especializada en DA facilita el acceso de los pacientes a ciertos fármacos | 1 | 7,53 | 8 | 2 | 21,57 | Acuerdo |
| 71. La existencia de un FH especializado/a en Dermatología facilita el acceso de los pacientes a ciertos fármacos | 2 | 5,92 | 7 | 3 | 22,45 | Acuerdo |
| 72. El acceso a fármacos con riesgo compartido consume más tiempo que los que no lo presentan | 1 | 7,84 | 8 | 2 | 15,69 | Acuerdo |
| 73. El acceso a fármacos con riesgo compartido puede limitar a ciertos médicos pautar el medicamento | 2 | 5,86 | 7 | 5 | 24,49 | Acuerdo |
Se alcanzó acuerdo en que definir un circuito asistencial para el paciente, consensuado entre niveles asistenciales, mejora la atención al paciente, así como en que la coordinación entre todos los profesionales mejora los resultados en salud. El desarrollo de actividades de formación es fundamental para mejorar la aproximación diagnóstica en Atención Primaria y facilitar la derivación a Atención Especializada. También se está de acuerdo en que una formación específica a los profesionales sobre las medidas no farmacológicas a adoptar por el paciente mejoraría su calidad de vida.
Se ha consensuado que se debe mejorar la accesibilidad de los pacientes con DA al dermatólogo; sin embargo, no se ha alcanzado consenso en que se deba mejorar la accesibilidad al farmacéutico especialista.
En cuanto a los modelos de atención no presencial, los expertos están de acuerdo, en el caso de la atención farmacéutica, en que se evalúe si el paciente es idóneo para recibir este tipo de asistencia. Además, consensuan que las herramientas de telefarmacia deberían contribuir a la medición de resultados en salud de los pacientes con DA. Y también se está de acuerdo en que la telemedicina mejora el acceso de los pacientes a los profesionales sanitarios.
Coordinación y comunicación internivelSe alcanzó acuerdo en que se deben mejorar los canales de comunicación interniveles e interdisciplinares. Se consideran aspectos necesarios el intercambio de conocimiento entre los profesionales, el establecer alianzas con las sociedades científicas y con las asociaciones de pacientes. Los expertos recomiendan además que las sociedades científicas participen en el desarrollo de protocolos consensuados de tratamiento.
Según los expertos, es esencial la comunicación entre el farmacéutico hospitalario y el dermatólogo en la gestión del tratamiento, la administración y la valoración del cumplimiento. También es esencial la comunicación por parte de ambos con el paciente. Sin embargo, no se ha alcanzado un consenso respecto a que visitar a los pacientes de manera conjunta pueda facilitar la indicación de ciertos tratamientos, ni a que el farmacéutico hospitalario deba definir junto con el dermatólogo los objetivos terapéuticos a alcanzar por el paciente.
Los expertos están de acuerdo en que la existencia de un referente en DA dentro de la unidad de Dermatología y la existencia en la farmacia de un referente en Dermatología facilita la comunicación entre unidades.
En el caso de la educación sanitaria del paciente, los expertos no se han puesto de acuerdo en que la deba realizar exclusivamente el dermatólogo ni el farmacéutico.
Retos en la gestión asistencialSe ha consensuado que la existencia de un dermatólogo referente en DA o de una unidad especializada, así como de un farmacéutico hospitalario especializado en Dermatología, facilita el acceso de los pacientes a ciertos fármacos.
Con respecto al desarrollo de los acuerdos de riesgo compartido, los expertos están de acuerdo en que estos deben tener objetivos fácilmente medibles y próximos a la práctica asistencial habitual. El acceso a los fármacos incluidos en programas de riesgo compartido consume más tiempo, por lo que puede limitar a ciertos médicos pautar el medicamento. Sin embargo, los expertos no alcanzan un consenso en que estos acuerdos favorezcan el acceso de los pacientes a los fármacos innovadores.
DiscusiónLa DA moderada/grave sigue requiriendo un abordaje complejo, debido a las múltiples facetas de la enfermedad4,7-9,12-14, debiendo llevar a cabo una evaluación inicial correcta del alcance y gravedad de la misma para dar con la terapia adecuada9.
A los tratamientos sistémicos convencionales recomendados por las guías europeas15 se han añadido recientemente las nuevas familias terapéuticas (fármacos biológicos y moléculas sintéticas). Con su uso, se pretende regular o inhibir la actividad de diversos mediadores celulares involucrados en los circuitos inflamatorios subyacentes a las manifestaciones de la DA3,16,17. Existen varias terapias biológicas aprobadas y muchas otras están todavía en desarrollo o su uso llega a ser fuera de indicación, por lo que no se dispone todavía de unas guías consenso para indicar los escalones terapéuticos con fármacos biológicos. En cuanto a las recomendaciones de un tratamiento sistémico inmunosupresor, existe controversia en que solo lo reciban los pacientes con DA moderada-grave (SCORAD>25); los expertos comentan que se ha de tener en cuenta otras variables como es la localización de las lesiones, la refractariedad a otros tratamientos, las contraindicaciones y también la calidad de vida. Además, aunque muestran su acuerdo en que las formas graves (SCORAD>50) son las candidatas para recibirlo y también aquellos pacientes con respuesta insuficiente a los tratamientos tópicos, se resalta que todavía no se ha definido en las guías un algoritmo que indique el momento específico de inicio. A pesar de ello, los expertos sí recomiendan tener en cuenta las comorbilidades y las preferencias del paciente a la hora de elegir un tratamiento u otro. Hemos utilizado la escala SCORAD, ya que la consideramos una escala más completa que ofrece una evaluación más adecuada de la situación clínica del paciente, a pesar de que la escala EASI sea la más utilizada en ensayos clínicos.
Con respecto al uso de los TCS y los inhibidores de calcineurina en todos los pacientes, la discrepancia surgió con: 1) las formas más leves, ya que los expertos opinaban que podían no necesitarlo, siendo suficiente los cuidados no farmacológicos15, 2) con las formas más graves, ya que podían no ser suficientes desde el inicio. También hubo discrepancia para aceptar la fototerapia con UVB-BE como un escalón previo al tratamiento sistémico; la necesidad de acudir varios días al hospital para recibirla supone una limitación importante.
La interpretación de la consecución del objetivo terapéutico es una cuestión crucial, que implica la evaluación de numerosos factores (clínicos, de satisfacción del paciente, seguridad y conveniencia) y sobre la que todavía no se ha propuesto un consenso nacional. Las respuestas registradas en este trabajo recogen la opinión de cada participante, basada en su experiencia propia.
Un aspecto importante a considerar en la valoración de los tratamientos y que los expertos recomiendan incluir en los planes de seguimiento son los resultados percibidos por el paciente (PRO), coincidiendo con Cohen et al., quien en su informe18 los identifican como una necesidad esencial. La complejidad del manejo del paciente con DA hace que muchas veces los resultados no sean satisfactorios para él. Los PRO complementan a los resultados, mejorando así el abordaje del caso19.
Los expertos recomiendan que el seguimiento de los pacientes sea compartido entre Dermatología y FH, y proponen un abordaje multidisciplinar cuando la DA venga acompañada de otras manifestaciones, tanto en el adulto como en el niño20, al igual que se recomienda en el informe técnico de Fundamed9. Por el contrario, en lo que no se alcanza un consenso es en definir los objetivos terapéuticos conjuntamente; algunos autores piensan que es tarea del dermatólogo y el farmacéutico, en todo caso, puede consolidar sus decisiones. Analizando las puntuaciones en el método Delphi, se aprecia una gran dispersión de respuestas: existe un número similar de votantes en los rangos 1-3, 4-6 y 7-9. La discrepancia en este punto se basa en el concepto de que la responsabilidad del diagnóstico, elección de objetivos terapéuticos y selección del tratamiento farmacológico corresponden al dermatólogo. El farmacéutico participa en este proceso como una figura cooperadora clave para mejorar los aspectos de cumplimiento terapéutico, seguridad y reforzar la conveniencia de la prescripción. Según esta visión, los autores discrepantes no consideran necesaria la evaluación conjunta del paciente por parte de las 2especialidades, ya que no aporta beneficio clínico. El diseño de un seguimiento combinado, basado en consultas alternativas entre las 2especialidades podría aportar valor al proceso, ya que evitaría citas innecesarias a pacientes bien controlados (p. ej., espaciando las citas), a la vez que aseguraría el cumplimiento y la detección de eventuales problemas de seguridad.
Otro aspecto que genera controversia es la posibilidad de visitar a los pacientes conjuntamente dermatólogo y farmacéutico hospitalario para facilitar la indicación de ciertos tratamientos. Los expertos comentan que sería ideal para conocer mejor a los pacientes, pero que no es realista; proponen como alternativas hacer sesiones interdisciplinares, o que el farmacéutico hospitalario rotara por Dermatología.
Para favorecer el cumplimiento terapéutico, los expertos están de acuerdo en que debe haber una buena relación médico-paciente, para ello, recomiendan mejorar la accesibilidad del paciente al dermatólogo como también detectan Cohen et al.18. En este contexto, los modelos no presenciales van ocupando un lugar mayor21. Con respecto a mejorar la accesibilidad del paciente al farmacéutico hospitalario, hay una mayor tendencia al acuerdo, pero existe más variabilidad que en otras cuestiones y no hubo consenso. Esto puede ser consecuencia de la enorme variabilidad organizativa y de recursos en los hospitales españoles, de modo que esa necesidad de acceso se percibe en función de la situación particular del encuestado. No es extraño que no existiera consenso en esta cuestión, ya que la dedicación específica de un farmacéutico a los pacientes con DA no es habitual en muchos hospitales, por motivos asistenciales fácilmente comprensibles que obligan a su diversificación hacia varias especialidades. Se trata de un modelo por explorar en la mayoría de los centros, que plantea dudas acerca de sus potenciales beneficios (básicamente, los dermatólogos cuestionan la necesidad de esta «superespecialización») frente a los riesgos (mayor carga de trabajo y presión asistencial, retrasos en la atención, etc.). En consecuencia, no existen datos comparativos para justificar la conveniencia de uno u otro modelo y la disparidad de opiniones al respecto justifica la falta de consenso. Como escenario intermedio y de mayor aplicabilidad práctica, la mayoría de los servicios de Farmacia hospitalarios optan por asignar las tareas asociadas a Dermatología a una parte estable de su personal (1 o 2 farmacéuticos), que adquieren así un conocimiento más cercano y profundo tanto de la especialidad, como de las necesidades locales de cada servicio y los pacientes que de él dependen.
Al hilo de facilitar el cumplimiento terapéutico, la educación del paciente y sus cuidadores se vuelve imprescindible. Estos están preocupados por los efectos adversos de los TCS, tienen dificultades para aplicarlos, dudan de su efectividad y necesitan conocer otras medidas no farmacológicas para mejorar su calidad de vida22-24. Los expertos no se ponen de acuerdo para definir el responsable de esta labor educadora, varios comentan que sería responsabilidad tanto del dermatólogo como del farmacéutico hospitalario y que a ellos deberían sumarse Enfermería, como contemplan las guías15, Atención Primaria y Farmacia Comunitaria, siempre transmitiendo un mensaje uniforme y consensuado.
En conclusión, en estos momentos existen todavía una serie de retos en la gestión asistencial de la DA moderada a grave18,25. Los expertos proponen partir de un abordaje de la DA interdisciplinar y mejorar la comunicación y cooperación entre Dermatología y FH, con el fin de conseguir soluciones más rápidas, adecuadas y eficientes para los pacientes, y mejorar así el manejo de la enfermedad.
FinanciaciónEste proyecto de investigación ha sido financiado por Lilly S.A.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses en relación con el manuscrito actual. El financiador no ha tenido ninguna participación, directa o indirecta, en los contenidos del mismo.
Los autores desean agradecer al panel de expertos su participación en el cuestionario Delphi, a Luzán 5 Health Consulting por la asistencia técnica y colaboración en la logística de las reuniones mantenidas durante el proyecto y a Estefanía Hurtado Gómez por su apoyo en la preparación de este manuscrito.