Desde la aparición de la infección por COVID-19 en España, a principios de febrero de 2020, las regiones más pobladas como Madrid y Cataluña han concentrado la mayor incidencia de casos. La sospecha de COVID-19 se basa en signos clínicos que comprenden fiebre, tos, fatiga, ageusia, anosmia, mialgia y disnea. Las alteraciones de laboratorio incluyen linfopenia, aumento de LDH, dímero-D, ferritina y PCR. El diagnóstico se basa en la detección de virus en frotis orofaríngeos. Algunas pruebas rápidas están disponibles para la determinación de IgM e IgG específicas, pero su uso es aún limitado debido a la baja disponibilidad y la validación incompleta. Se han realizado medidas restrictivas en la población española. El estado de alarma y el encierro general en España comenzaron el 14 de marzo y aún no han finalizado a fecha de hoy.
Ya se han descrito varias dermatosis asociadas con la infección por COVID-191, que incluyen una erupción eritematosa o purpúrica en el tronco, lesiones urticariales y lesiones similares a la varicela. Se han notificado lesiones acroisquémicas en pacientes ingresados en unidades de cuidados intensivos2, debido a la coagulación intravascular diseminada (CID) y comportándose clínicamente como una gangrena seca. Recientemente se ha notificado un caso de lesiones acroisquémicas agudas en un niño en Italia3.
Durante las primeras semanas de abril, las redes sociales nacionales y regionales han mostrado una gran cantidad de lesiones acrales purpúricas similares a los sabañones en manos y pies, predominando en niños, y hasta la fecha, las descripciones precisas en la literatura médica existente han sido escasas3. En España las descripciones de estas lesiones han sido generalizadas en todo el territorio, pero se han comunicado con mayor frecuencia en las áreas más pobladas, las conurbaciones metropolitanas de Madrid y Barcelona.
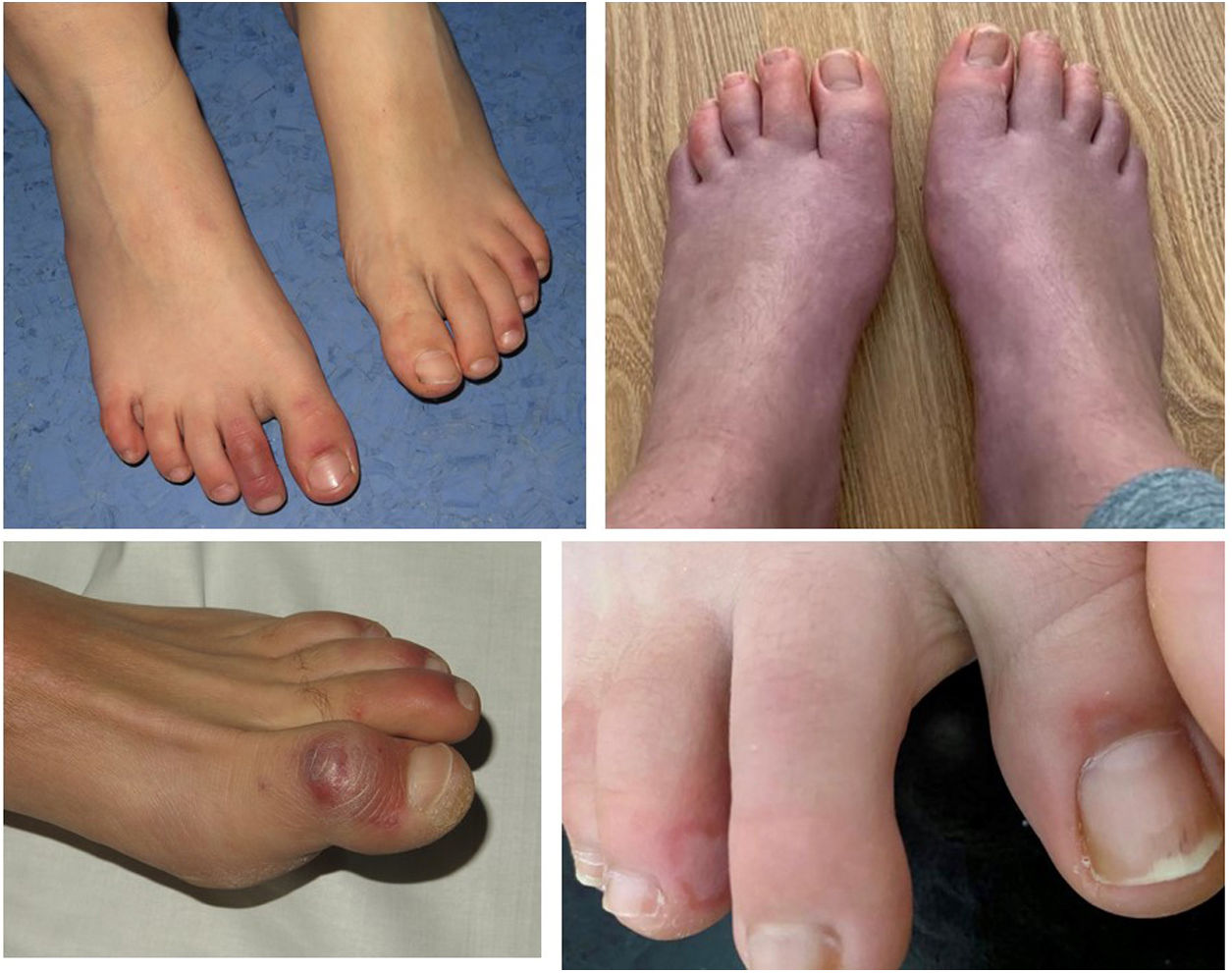
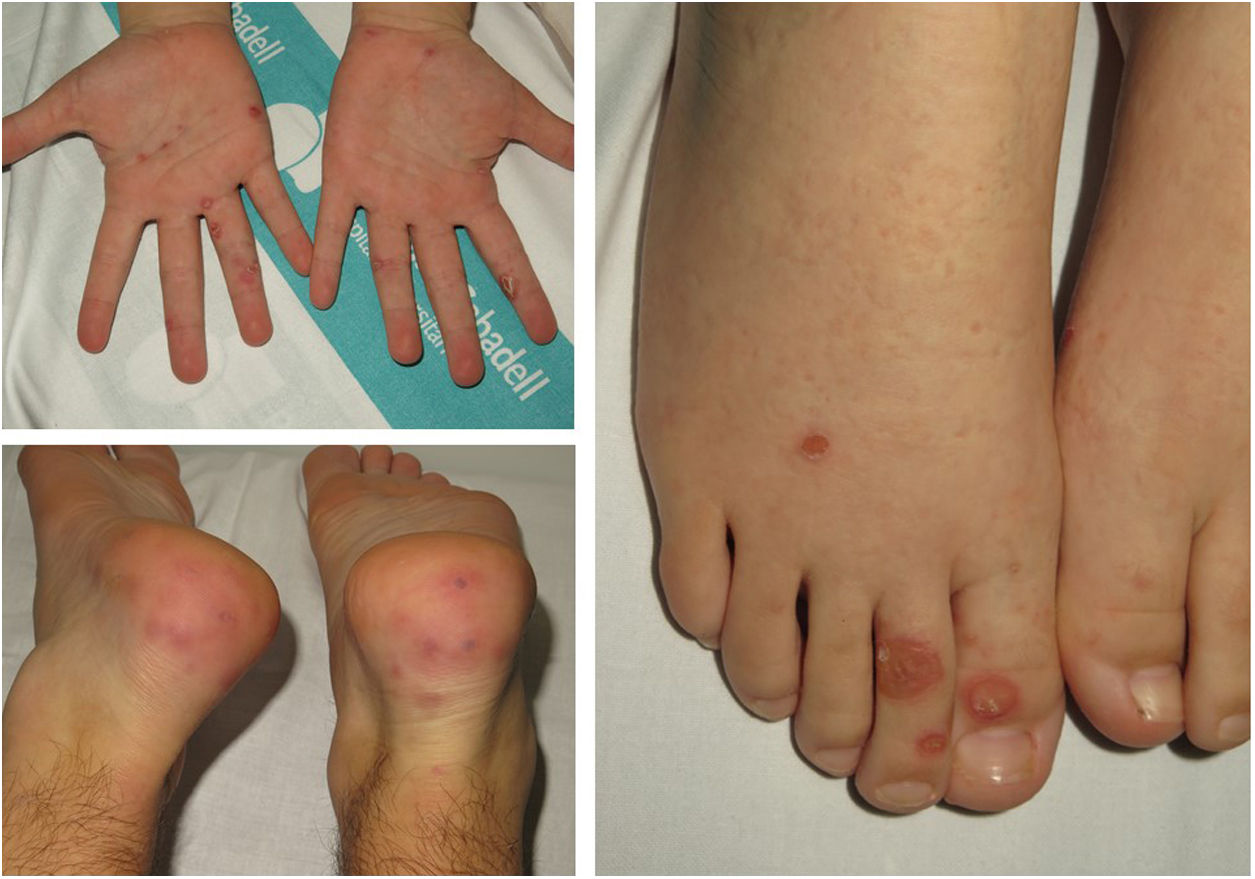
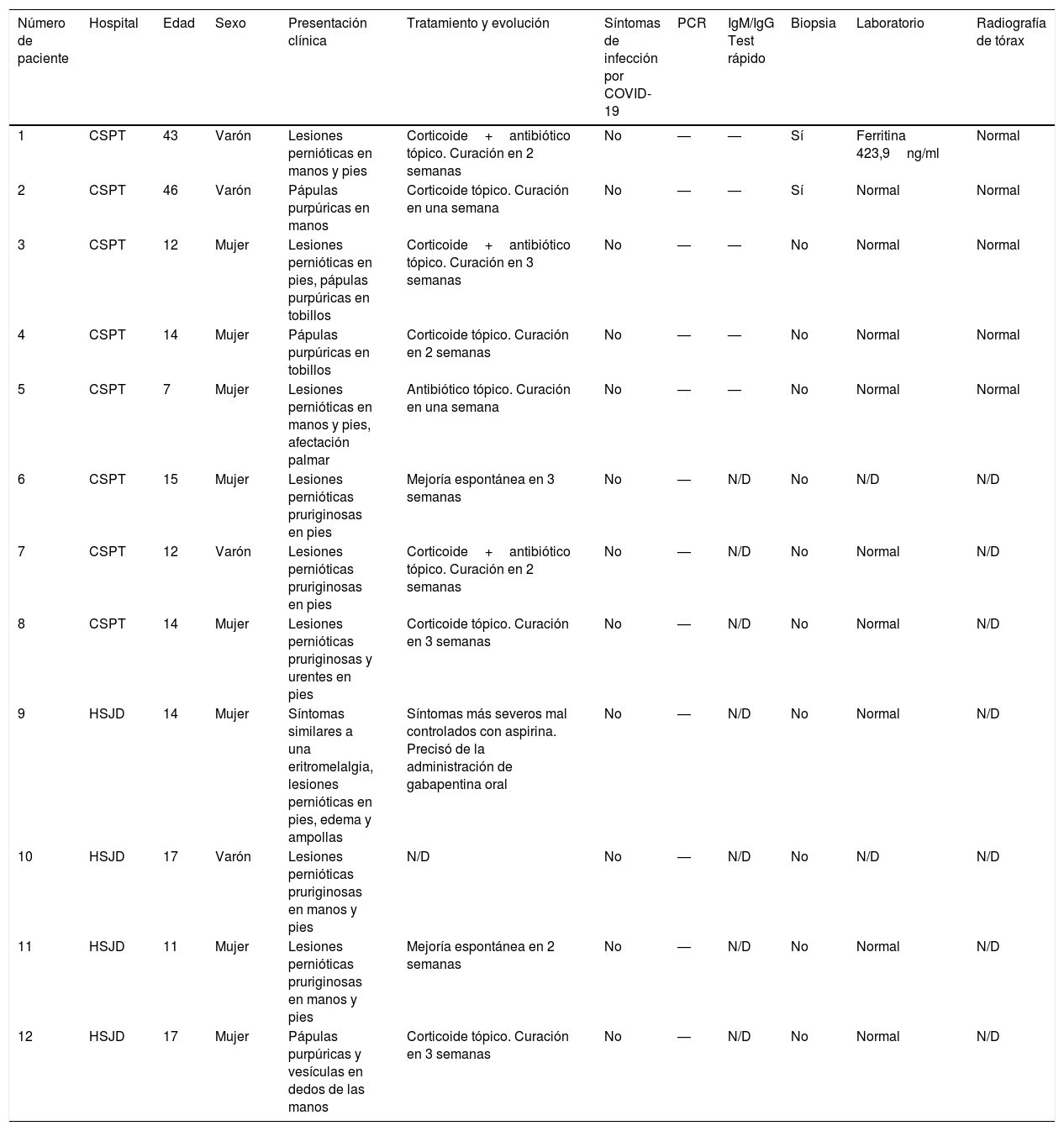
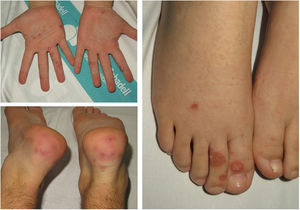
Hemos revisado retrospectivamente 12 pacientes con lesiones acrales purpúricas estudiados en 2 hospitales del área de Barcelona (Consorci Sanitari Parc Taulí y Hospital Sant Joan de Deu). Sus características clínicas se muestran en la tabla 1. Ninguno de ellos había tenido manifestaciones clínicas relacionadas con COVID. La mayoría eran niños y adultos jóvenes. El cuadro clínico comprendía 2 tipos de lesiones: 1) Lesiones purpúricas eritematosas acrales en los dedos de las manos y los pies, con edema acompañante similar a los sabañones o perniosis común (fig. 1), en ocasiones evolucionando a ampollas y costras. Las manos y los pies no estaban fríos, y los síntomas generalmente iban desde picazón hasta ardor o sensaciones dolorosas, y 2) Lesiones purpúricas maculares o papulares de forma redondeada, de 5 a 8mm de diámetro, en superficies palmares o plantares o sobre los talones (fig. 2), clínicamente parecidas a la vasculitis o el eritema multiforme, generalmente asintomáticas o pruriginosas. Los 2 tipos de lesiones estaban presentes solas o en combinación.
Características de los pacientes
| Número de paciente | Hospital | Edad | Sexo | Presentación clínica | Tratamiento y evolución | Síntomas de infección por COVID-19 | PCR | IgM/IgG Test rápido | Biopsia | Laboratorio | Radiografía de tórax |
|---|---|---|---|---|---|---|---|---|---|---|---|
| 1 | CSPT | 43 | Varón | Lesiones pernióticas en manos y pies | Corticoide+antibiótico tópico. Curación en 2 semanas | No | — | — | Sí | Ferritina 423,9ng/ml | Normal |
| 2 | CSPT | 46 | Varón | Pápulas purpúricas en manos | Corticoide tópico. Curación en una semana | No | — | — | Sí | Normal | Normal |
| 3 | CSPT | 12 | Mujer | Lesiones pernióticas en pies, pápulas purpúricas en tobillos | Corticoide+antibiótico tópico. Curación en 3 semanas | No | — | — | No | Normal | Normal |
| 4 | CSPT | 14 | Mujer | Pápulas purpúricas en tobillos | Corticoide tópico. Curación en 2 semanas | No | — | — | No | Normal | Normal |
| 5 | CSPT | 7 | Mujer | Lesiones pernióticas en manos y pies, afectación palmar | Antibiótico tópico. Curación en una semana | No | — | — | No | Normal | Normal |
| 6 | CSPT | 15 | Mujer | Lesiones pernióticas pruriginosas en pies | Mejoría espontánea en 3 semanas | No | — | N/D | No | N/D | N/D |
| 7 | CSPT | 12 | Varón | Lesiones pernióticas pruriginosas en pies | Corticoide+antibiótico tópico. Curación en 2 semanas | No | — | N/D | No | Normal | N/D |
| 8 | CSPT | 14 | Mujer | Lesiones pernióticas pruriginosas y urentes en pies | Corticoide tópico. Curación en 3 semanas | No | — | N/D | No | Normal | N/D |
| 9 | HSJD | 14 | Mujer | Síntomas similares a una eritromelalgia, lesiones pernióticas en pies, edema y ampollas | Síntomas más severos mal controlados con aspirina. Precisó de la administración de gabapentina oral | No | — | N/D | No | Normal | N/D |
| 10 | HSJD | 17 | Varón | Lesiones pernióticas pruriginosas en manos y pies | N/D | No | — | N/D | No | N/D | N/D |
| 11 | HSJD | 11 | Mujer | Lesiones pernióticas pruriginosas en manos y pies | Mejoría espontánea en 2 semanas | No | — | N/D | No | Normal | N/D |
| 12 | HSJD | 17 | Mujer | Pápulas purpúricas y vesículas en dedos de las manos | Corticoide tópico. Curación en 3 semanas | No | — | N/D | No | Normal | N/D |
CSPT: Consorci Sanitari Parc Taulí; HSJD: Hospital Sant Joan de Deu; N/D: no disponible; PCR: reacción en cadena de la polimerasa.
Los resultados de la detección de COVID-19 arrojaron resultados negativos en todos los casos, incluida la PCR específica y una prueba rápida para anticuerpos IgM/IgG (VivaDiag™, VivaCheck™ Biotech, Hangzhou, China), realizada solo en 5 pacientes debido a la baja disponibilidad actual. Las pruebas de laboratorio (incluyendo hemograma, ferritina, PCR, dímero-D y LDH) y las radiografías simples de tórax, mostraron resultados normales o negativos. En 2 pacientes, un estudio histopatológico de una biopsia punch de las lesiones arrojó hallazgos inespecíficos, con edema dérmico, necrosis de queratinocitos y un infiltrado mixto profundo con un refuerzo mayoritariamente perivascular o periecrino.
Todos los casos mostraron una buena evolución, logrando una curación completa después de 2 o 3 semanas de corticosteroides tópicos o una combinación de corticosteroides tópicos más antibióticos tópicos. En solo un paciente, el control del dolor motivó la administración de gabapentina oral. Ninguno de los pacientes ha desarrollado ninguna manifestación clínica relacionada con COVID desde el diagnóstico de las lesiones cutáneas.
Como conclusión, este sorprendente cuadro clínico es atípico porque ha aparecido durante el clima cálido, no asociado con la perniosis común y, aunque tiene una relación temporal con la pandemia de COVID, en ninguno de los pacientes hay evidencia demostrable de infección por COVID-19 actual o pasada. Hay una clara asociación epidemiológica con la pandemia de COVID-19, pero nuestros resultados muestran que tales lesiones cutáneas no son una manifestación de infección por coronavirus activa, según los resultados de las pruebas disponibles actualmente. Una explicación podría ser un contacto temprano con COVID-19 durante el mes de febrero o principios de marzo, sin síntomas clínicos, lo que habría hecho que el virus no pueda ser detectado ya con la técnica de PCR. Una segunda explicación podría ser la baja sensibilidad de las pruebas rápidas de IgG/IgM, o la rápida desaparición de los anticuerpos circulantes, con niveles bajos que no llegan al umbral de detección de la técnica. Una tercera comprendería diferentes factores etiopatogénicos relacionados con el confinamiento, que no se han identificado hasta la fecha. Un estudio más detallado de más biopsias de piel, perfiles de autoinmunidad en suero y detección cuantitativa por PCR más refinada están en curso, para dilucidar la causa de estas lesiones dermatológicas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.