Un varón de 79 años fue remitido desde el servicio de traumatología debido a la aparición de ampollas pruriginosas en la rodilla derecha, 8 semanas después de someterse a una artroplastia de rodilla.
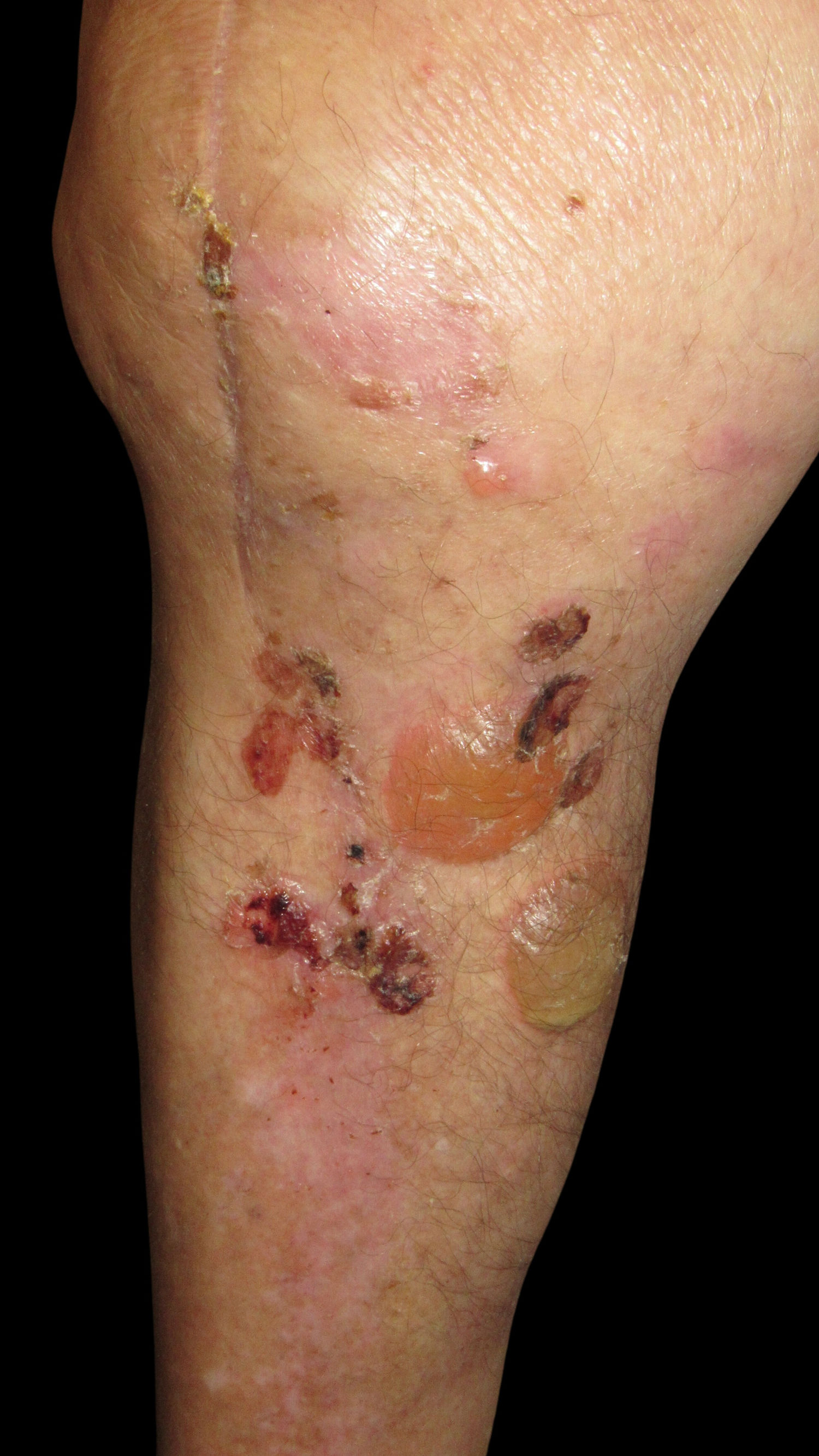
Exploración físicaLa exploración física evidenció la presencia de unas ampollas tensas de contenido serohemático y costras, localizadas alrededor de la cicatriz de intervención, sin presentar lesiones a otros niveles (fig. 1).
Pruebas complementariasSe tomó un cultivo bacteriano que fue negativo, y se realizaron pruebas epicutáneas con batería estándar española (GEIDAC), batería de metales, metacrilatos, peróxido de benzoilo, vancomicina y gentamicina, que resultaron negativas.
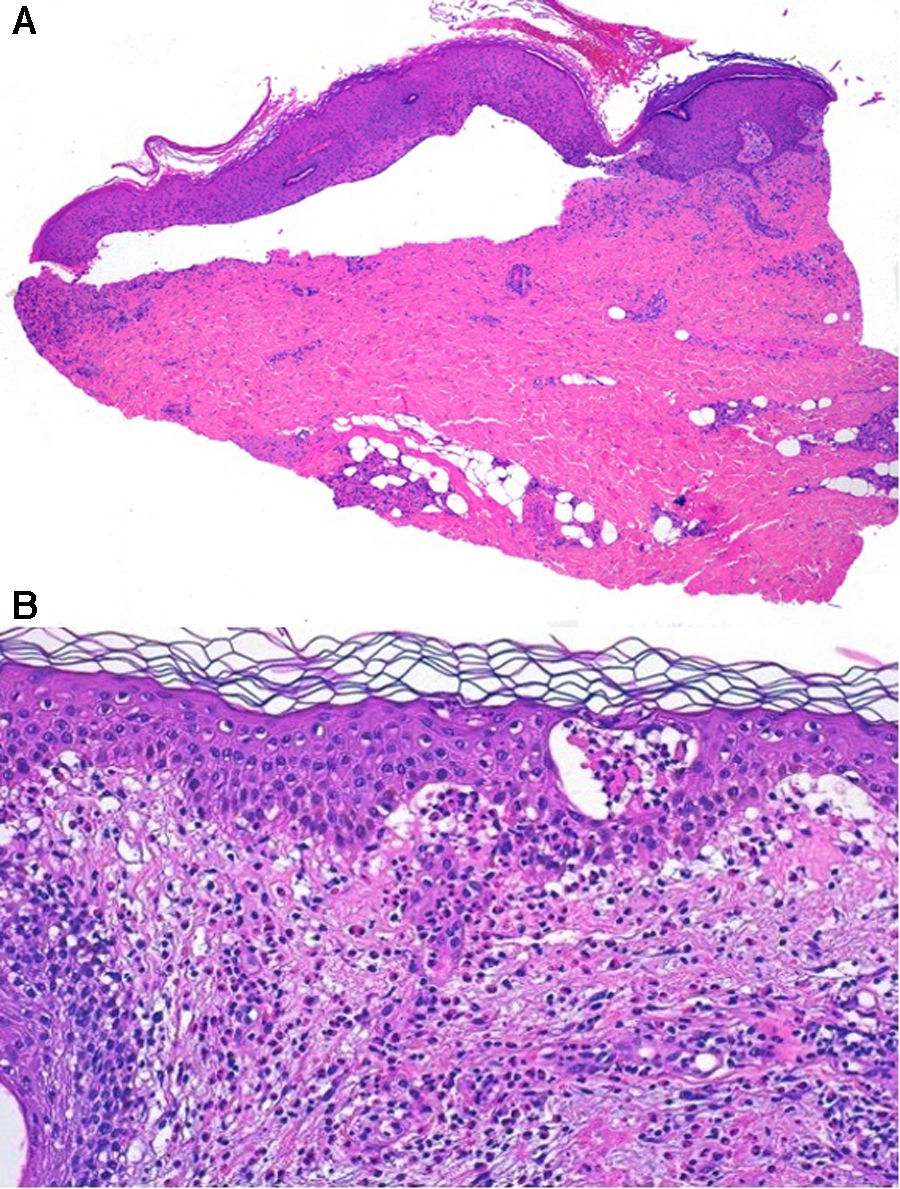
HistopatologíaSe realizaron 2 biopsias cutáneas, la primera reveló una ampolla subepidérmica con escaso contenido inflamatorio (fig. 2A), y la segunda evidenció una intensa espongiosis eosinofílica (fig. 2B).
¿Cuál es el diagnóstico?
DiagnósticoEl diagnóstico fue de penfigoide ampollar localizado.
Diagnóstico diferencialEl diagnostico diferencial ante la presencia de lesiones ampollosas durante el postoperatorio incluye el impétigo ampolloso, que se descartó ante un cultivo negativo y un eccema alérgico de contacto, que se descartó tras la realización de las pruebas epicutáneas. Ante un estudio histológico de ampolla subepidérmica con escaso contenido inflamatorio hay que incluir la variante «cell-poor» de penfigoide ampolloso, la epidermólisis ampollosa, la porfiria cutánea tarda, quemaduras (p. ej., por crioterapia) e incluso la necrólisis epidérmica tóxica1. El cuadro clínico junto a una segunda biopsia que mostraba un patrón de espongiosis intensamente eosinofílica nos llevó al diagnóstico de penfigoide ampolloso localizado2, que se confirmó tras la detección de anticuerpos antimembrana basal en el suero de nuestro paciente.
ComentarioEl penfigoide ampolloso localizado se considera una variante poco frecuente de la enfermedad3,4, a menudo olvidada y probablemente infradiagnosticada en la práctica clínica4. Sin embargo, es importante tenerla en cuenta en nuestro diagnóstico diferencial, especialmente cuando el cuadro es precedido por factores desencadenantes. El diagnóstico se basa en el cuadro clínico y en las exploraciones complementarias (biopsia con IFD compatible y/o IFI en suero), criterios que comparte con la forma clásica de la enfermedad, ya que carece de unos criterios diagnósticos específicos3. Se han descrito múltiples desencadenantes incluyendo quemaduras, radioterapia, y una variedad de intervenciones distintas entre las cuales destacan las intervenciones ortopédicas, principalmente las artroplastias2,5,6. En la mayoría de los casos la IFD es positiva, que en nuestro paciente fue negativa. Sin embargo, en la mayoría de los casos la IFI en suero es negativa. La presencia de anticuerpos en sangre se considera un marcador específico de esta enfermedad, y se ha correlacionado con la severidad de la enfermedad, por lo que en formas localizadas pueden llegar a no positivizar dada la naturaleza autolimitada del cuadro3,4. El tiempo de latencia desde la cirugía hasta la aparición de las primeras lesiones es variable entre los estudios, aunque lo más habitual es que comience a las semanas de la cirugía, como en nuestro paciente5. El mecanismo causal es desconocido, si bien se hipotetiza que sea debido a un fenómeno isotópico, debido a la disrupción de la unión dermoepidérmica durante el acto quirúrgico, conllevando a un desequilibrio inmune local con formación de autoanticuerpos que finalmente serían los causantes del despegamiento subepidérmico2,4.
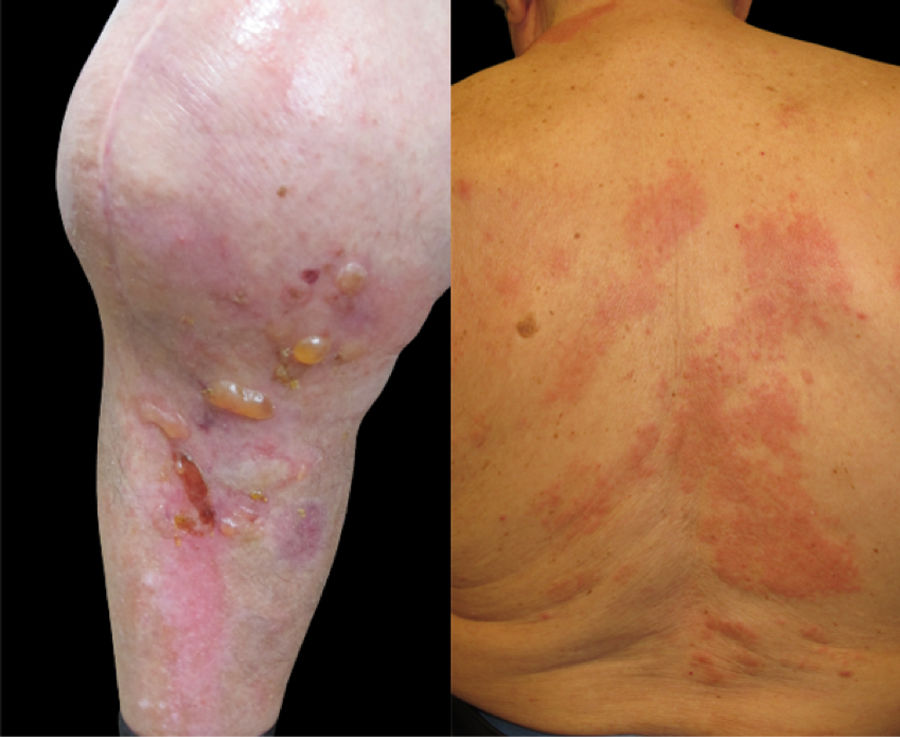
Evolución y tratamientoDespués de un breve ciclo de corticoide oral y tópico, las lesiones y el picor desaparecieron por completo; sin embargo, al reducir la dosis, el paciente presentó un rebrote de las mismas (fig. 3A). Seis semanas después del primer brote aparecieron nuevas lesiones de tipo urticariforme en el cuello, tronco y brazos (fig. 3B), sin desprendimiento epidérmico, y acompañadas de un picor intenso. Histológicamente estas lesiones mostraron de forma similar a la rodilla un patrón de espongiosis eosinofílica, compatible con una generalización secundaria del penfigoide ampolloso. La generalización del penfigoide ampolloso localizado también ha sido documentada, aunque es poco frecuente4. El paciente requirió un tratamiento prolongado con doxiciclina oral durante 8 meses, acompañado de cursos cortos intermitentes de corticoide oral durante las recaídas, sin nuevas recidivas hasta la fecha tras más de un año de seguimiento.
AutoríaLos autores han contribuido directamente al contenido intelectual de este manuscrito (Dra. Giulia Greta Dradi, Dr. Enrique Gómez de la Fuente y Dra. Elena García Zamora), a la génesis y análisis de sus datos (Dra. Giulia Greta Dradi), y aprueban los contenidos del mismo que se somete a proceso editorial y da su conformidad para que su nombre figure en la autoría del mismo.
FinanciaciónLos autores no han recibido ninguna fuente de financiación para la realización del manuscrito.