El eritema papular semicircular recidivante (EPSR) es una entidad de reciente descripción caracterizada por la aparición de placas eritematosas semicirculares de extensión centrífuga con un claro carácter estacional, de inicio en primavera o verano y resolución espontánea en estaciones más frías1. El principal diagnóstico diferencial se establece con los eritemas figurados2, en especial con el eritema anular centrífugo (EAC) y concretamente con su subtipo anual recurrente (EAC AR)3. Describimos el caso de una paciente con lesiones anulares recidivantes que nos obliga a plantearnos el diagnóstico diferencial entre estas 2entidades.
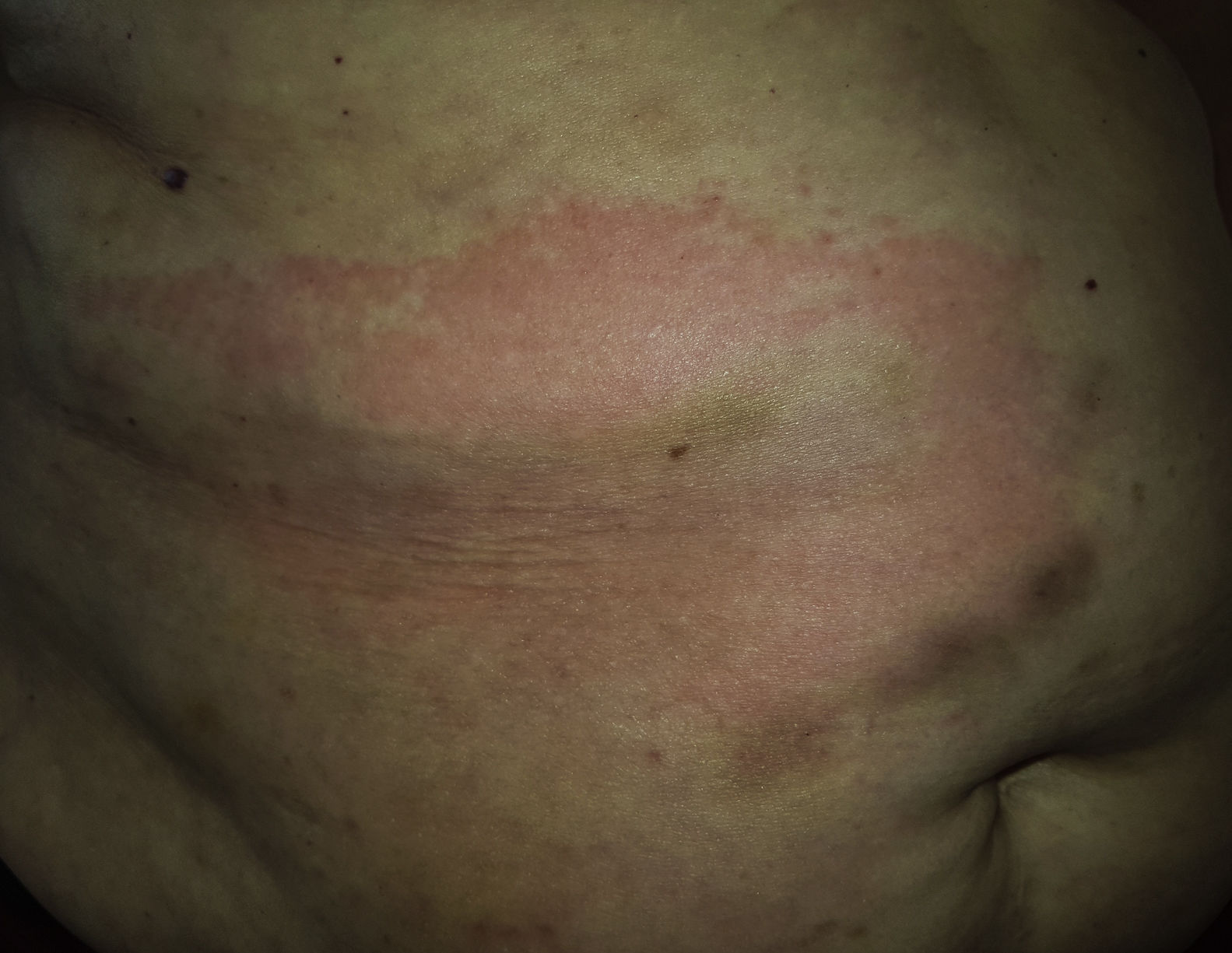
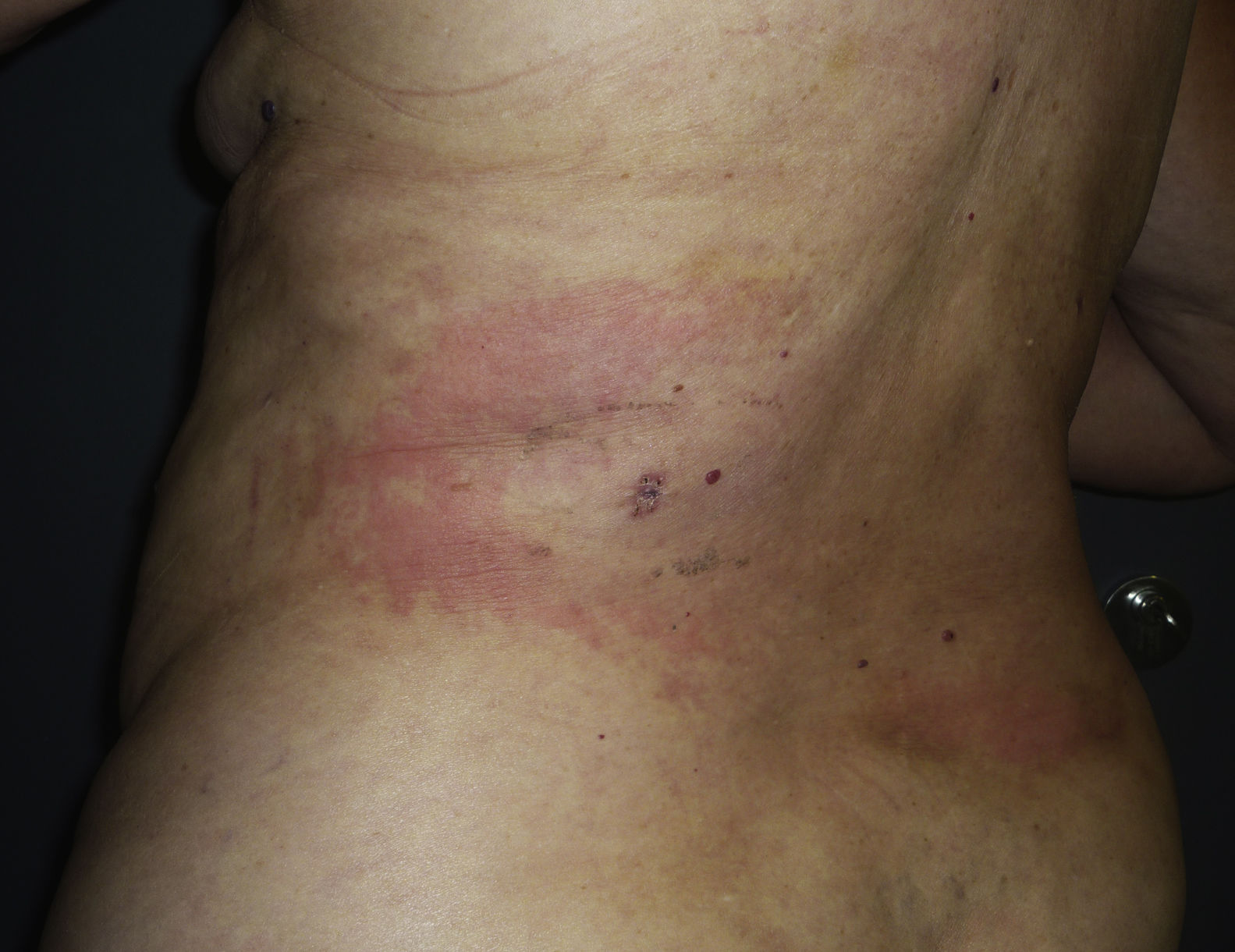
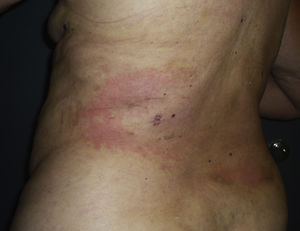
Una mujer de 70 años con antecedentes de cardiopatía isquémica, hipotiroidismo, enfermedad tromboembólica y gastritis crónica consultó en el mes de mayo por una gran placa eritematosa localizada en la zona abdominal que se había iniciado 2 semanas antes y se había expandido centrífugamente (fig. 1). La paciente refería que la lesión le producía prurito y dolor de moderada intensidad. No presentaba fiebre, dolor articular ni otra sintomatología. En total, la paciente acumulaba 6 brotes independientes de lesiones de similar localización y características clínicas. El primero de ellos se había producido 9 años antes (fig. 2). Todos los brotes se habían iniciado en los meses de primavera o verano, con resolución espontánea a principios del otoño.
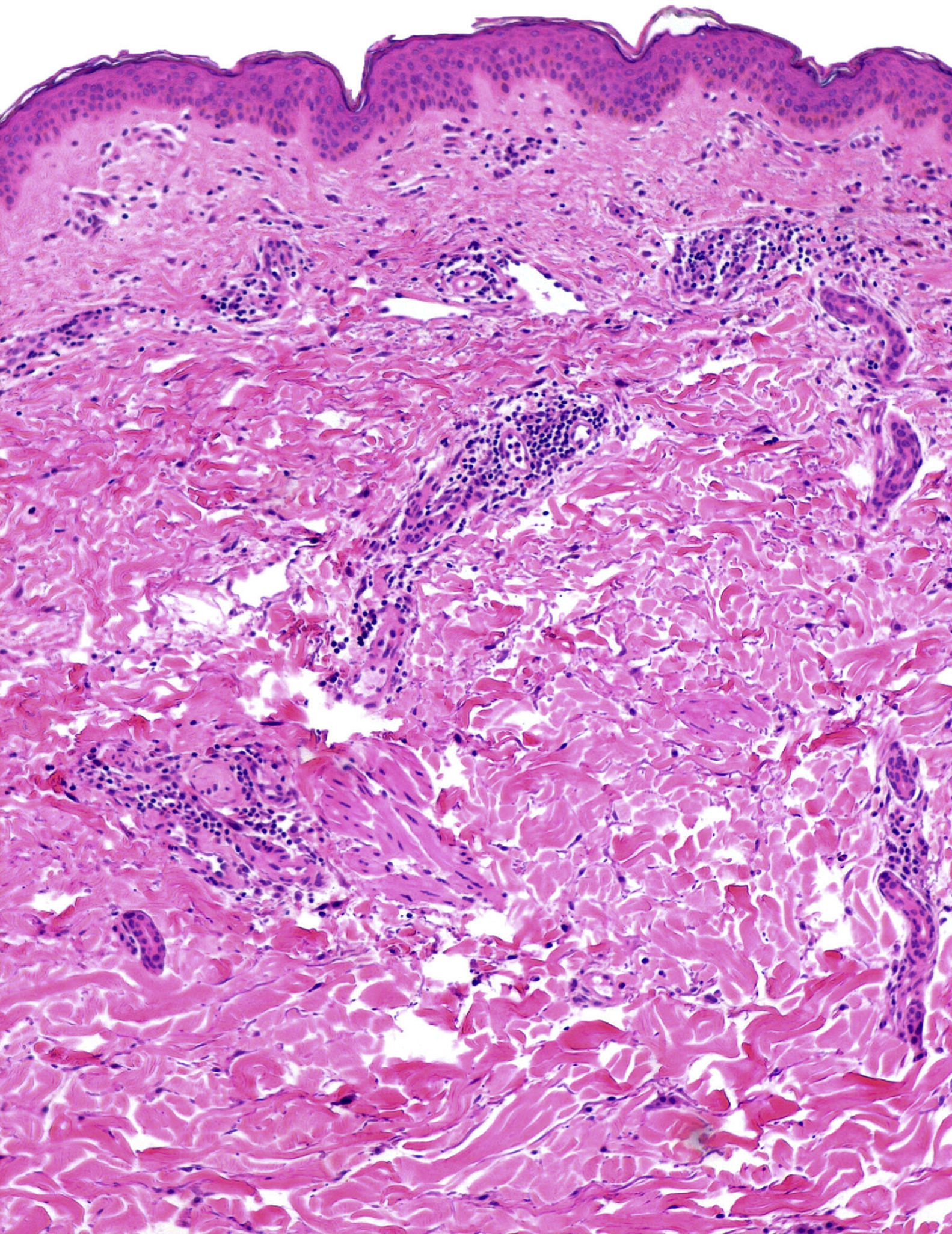
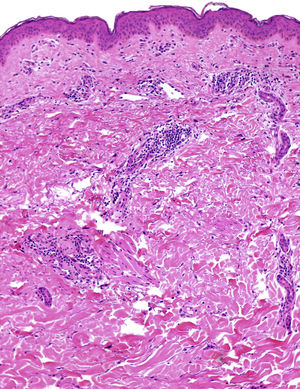
En la exploración se observaba una placa semicircular eritematosa de 20×15cm localizada en la zona abdominal, con un borde papular bien delimitado y una zona de aclaramiento central (fig. 1). El examen histológico únicamente mostraba un infiltrado inflamatorio perivascular compuesto principalmente por linfocitos, que afectaba a la dermis superficial y media. La epidermis y la dermis profunda no presentaban alteraciones (fig. 3). Se realizó una analítica sanguínea con hemograma y bioquímica y se solicitaron autoanticuerpos, con resultado dentro de la normalidad.
Se pautó tratamiento con metilprednisolona tópica y prednisona por vía oral (dosis máxima 0,5mg/kg/día) durante 15 días, sin respuesta clínica. Pasado el verano, la paciente acudió a su visita de control con resolución espontánea total de las lesiones. La evolución de los brotes anteriores había sido similar.
La primera descripción del EPSR data de 2012, cuando Song et al.1 describen una serie de 9 pacientes de nacionalidad China, con erupciones papuloeritematosas de crecimiento centrífugo, típicamente recidivantes durante los meses cálidos y húmedos. Posteriormente, se han descrito casos con similar estacionalidad en pacientes occidentales, en uno de ellos en posible relación con un linfoma primario de células B pancreático4,5. Las zonas más frecuentemente afectadas son el tronco y las extremidades proximales; la cara, palmas y plantas suelen estar respetadas. El estudio histológico muestra habitualmente un infiltrado inflamatorio linfocitario perivascular y leve edema de la dermis papilar, hallazgos todos ellos sugestivos de dermatitis perivascular superficial. No se observa leucocitoclastia ni otros hallazgos vasculíticos1.
Como adelantamos, el principal diagnóstico diferencial se plantea con el EAC. Tanto el EAC como el EPSR se inician como placas de crecimiento centrífugo y aclaramiento central. En la forma superficial de EAC es posible observar descamación en el borde de la lesión, mientras que esta no se observa en el EPSR. Por otro lado, el tamaño de las placas suele ser menor en el EAC que en el EPSR. En el estudio histológico del EAC es característica la distribución del infiltrado inflamatorio perivascular en mangas de camisa, patrón no observado de forma tan clara en el EPSR.
Aunque el EAC no suele presentar un claro carácter estacional, existen descripciones de casos en los que, al igual que en el EPSR, las lesiones se inician en los meses cálidos y se resuelven espontáneamente con la llegada de las temperaturas frías, subtipo conocido como EAC anual recurrente3. Aunque la etiopatogenia del EPSR y del EAC es desconocida, ambos podrían responder a una reacción de hipersensibilidad a diferentes estímulos, tanto externos como internos. Enfermedades infecciosas, alteraciones o fluctuaciones hormonales, algunos fármacos y alimentos e incluso neoplasias se han relacionado con lesiones de EAC. En el caso del EAC anual recurrente, podrían existir, además, factores ambientales estacionales como el aumento de la temperatura o las picaduras. Sin embargo, en la mayoría de los casos no es posible identificar un agente causal claro (EAC idiopático).
En cuanto al tratamiento, los corticoides tópicos y sistémicos pueden aliviar el prurito, pero no son capaces de frenar la progresión de las lesiones, que pueden llegar a afectar a la totalidad del pecho, la espalda o el cuello. De forma característica, en el EPSR, al igual que en el EAC anual recurrente, se produce una regresión progresiva y espontánea de las lesiones con la llegada de las estaciones más frías. Durante el seguimiento a largo plazo se han registrado recurrencias durante los primeros 2-5 años, con resolución definitiva posterior1. No obstante, otras publicaciones sugieren mayor duración de la enfermedad5.
Aunque el EPSR fue descrito y comunicado posteriormente en revistas científicas de alto impacto, hay autores que ponen en duda que tenga suficiente entidad clínico patológica para considerarlo como una enfermedad independiente, y prefieren considerarlo como una variante peculiar dentro del espectro de los eritemas figurados recidivantes como el EAC anual recurrente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.