La pitiriasis liquenoide (PL) es un espectro de condiciones inflamatorias infrecuentes, con solapamiento clínico considerable. Dichos trastornos parecen afectar por igual a ambos sexos, con mayor prevalencia en niños y adultos jóvenes1,2. Además de la PL crónica (PLC), su presentación más común3, la PL también engloba la pitiriasis liquenoide y varioliforme aguda (PLEVA), así como la enfermedad de Mucha-Habermann febril y ulceronecrótica (FUMHD). La PLEVA tiene una aparición más aguda que la PLC, puede verse acompañada de síntomas sistémicos y se presenta con pápulas escamosas eritematosas que pueden desarrollar vesiculopústulas centrales y costras hemorrágicas, con cicatrices varioliformes subsiguientes4. La FUMHD tiene síntomas sistémicos exuberantes y progresa rápidamente a lesiones necróticas, úlceras y ampollas, con una tasa de mortalidad más alta5.
En los últimos años, ha habido diversos casos reportados de PL que se han desarrollado tras la vacunación. Presentamos aquí un caso de PLC tras la vacuna antigripal, y una revisión de casos de PL asociados a la vacunación.
Paciente varón de 66 años con historia médica pasada de diabetes tipo 2 e hipertensión acudió a nuestro departamento de Dermatología con prurito pruriginoso que se había iniciado tres días después de haber sido vacunado contra la gripe. Las lesiones aparecieron primeramente en los antebrazos, diseminándose posteriormente al tronco y las extremidades inferiores.
El paciente trabajaba como técnico de atención al paciente en un hospital, no tenía historia de infección reciente ni ninguna otra enfermedad y no había introducido ninguna otra medicación sistémica o tópica nueva que no fuera la vacuna.
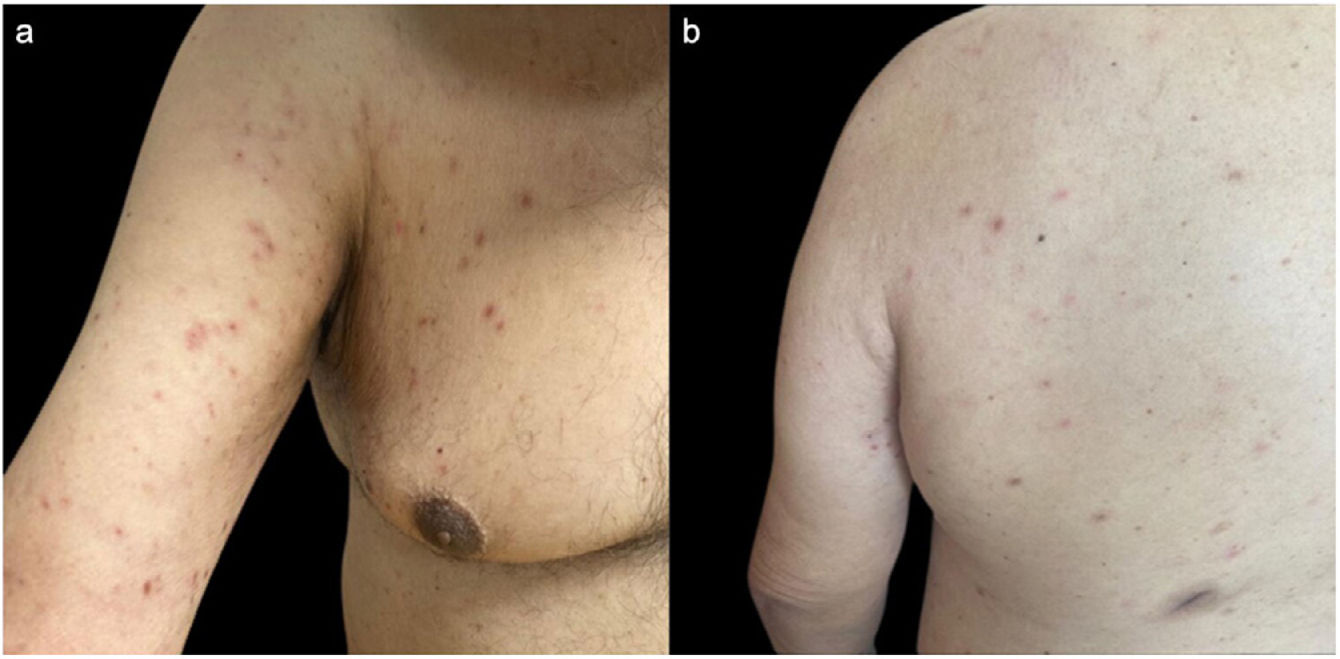
El examen clínico reveló pápulas eritematosas discretas y múltiples con escamas plateadas finas, situadas en los aspectos extensores de los miembros superiores, tronco y aspecto anterior de los muslos (fig. 1). El resto de la exploración física fue normal.
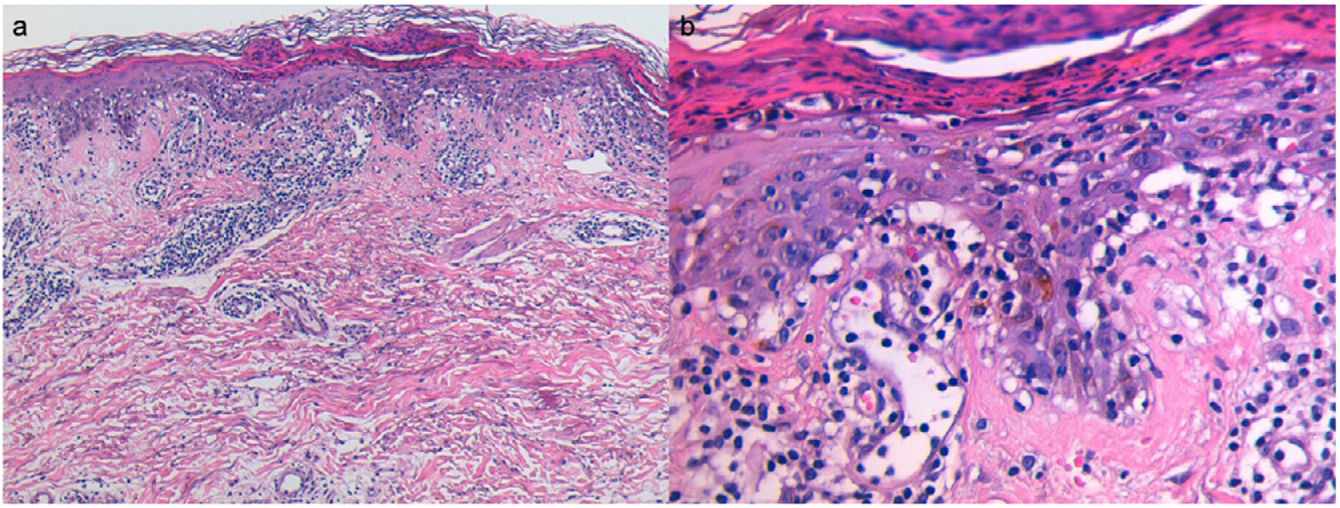
Se obtuvo biopsia por punción de una pápula abdominal, revelando el examen histopatológico degeneración hidrópica de la capa de células basales, espongiosis pitiriasiforme, exocitosis linfocítica y queratinocitos apoptóticos aislados. La capa corneal mostró paraqueratosis y neutrófilos (fig. 2).
Se diagnosticó PLC, tratándose al paciente con betametasona dipropionato crema tópica dos veces diarias y un curso de seis semanas de doxiciclina 100mg id. Se produjo mejora gradual de las lesiones establecidas, sin recidiva transcurrido un año de seguimiento.
Hemos encontrado 17 casos publicados de PL desarrollada tras la vacunación. Muchos pacientes eran varones menores de 40 años y con un lapso temporal medio de 10 días entre la inoculación y la aparición de los síntomas. Mientras PLEVA fue el diagnóstico más comúnmente reportado, se encontró PLC en cuatro casos. Estos hallazgos pueden encontrarse en la Tabla 1 del Anexo Suplementario A.
Las reacciones locales en el sitio de la inyección son los efectos cutáneos adversos más frecuentemente reportados de la vacuna antigripal, pero existen informes de otras reacciones tales como liquen plano6 y vasculitis leucocitoclástica cutánea7 que se desarrollan tras esta inmunización. En esta revisión, identificamos solo un caso de PLEVA asociada a la vacuna antigripal8.
La patofisiología de PL no se comprende de manera suficiente. Algunos autores la contemplan como respuesta inflamatoria a una amplia variedad de agentes externos, tales como agentes infecciosos (p. ej., virus de Epstein-Barr y de inmunodeficiencia humana)2,3 en el caso de PLEVA, y de fármacos (agentes de quimioterapia y de terapia hormonal)8 en el caso de PLC. Otras explicaciones patofisiológicas para PLC incluyen discrasia de células T (habiéndose reportado progresión a micosis fungoides) y vasculitis por hipersensibilidad mediada por inmunocomplejos3.
Pensamos que este caso clínico está relacionado con la vacuna antigripal, dada la asociación temporal entre la vacunación y los síntomas, la falta de otros factores iniciadores identificables y la falta de recidiva durante el seguimiento.
En cuanto al tratamiento, cabe destacar que no existen ensayos clínicos, lo cual dificulta, a veces, el manejo de PL. Los corticosteroides tópicos constituyen con frecuencia la terapia de primera línea, aunque son raras las respuestas completas. Los antibióticos sistémicos (eritromicina, doxiciclina, minociclina, azitromicina) tienen una tasa de respuesta más alta, y normalmente son bien tolerados3,5,8. Se han utilizado diversas modalidades de fototerapia con rayos ultravioleta (UV) con buena respuesta clínica, siendo los UVB de banda estrecha los más utilizados, debido a su seguridad relativa5.
En aquellos casos en los que PLC parece estar asociada a la vacunación, pensamos que deberá individualizarse la decisión de recibir inoculaciones adicionales (de ser el caso), teniendo en cuenta los riesgos asociados a la recidiva de la enfermedad y los beneficios de la inmunización. En este caso particular, el paciente repitió la inoculación al año siguiente dada su edad, antecedentes médicos y ocupación. No se produjeron recidiva ni otros efectos adversos.
Pensamos que este caso es de interés, ya que PL tras una vacunación es relativamente infrecuente, y existe únicamente otro caso reportado asociado a la vacuna antigripal. El seguimiento durante un año y tras la segunda inmunización es también significativo, dado que la falta de datos sobre recidiva publicados tras un hecho impulsor dificulta la decisión sobre una nueva inoculación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.