La tricotilomanía (TTM) es un trastorno obsesivo-compulsivo en el que los sujetos afectados se arrancan el pelo de cualquier región del cuerpo de forma recurrente, provocando una pérdida de pelo o alopecia. El tratamiento de la TTM es un reto terapéutico para los dermatólogos, y consiste en un tratamiento combinado de alternativas farmacológicas y no farmacológicas. La terapia cognitivo conductual se ha utilizado con éxito en el tratamiento de la TTM, pero no todos los pacientes quieren o pueden cumplir con esta estrategia de tratamiento. Se proponen herramientas de apoyo no convencionales, como dispositivos electrónicos, terapias vía internet y microneedling. Se ha descrito la eficacia de la N-acetilcisteína y la memantina como alternativas adecuadas de tratamiento de primera línea debido a su perfil de seguridad favorable, con bajo riesgo de efectos adversos y beneficios significativos. El uso de otros fármacos, incluyendo la fluoxetina, la clomipramina, la olanzapina y la naltrexona, presentan una evidencia limitada de eficacia variable. Esta revisión presenta las modalidades actuales de tratamiento en el manejo de la TTM.
Trichotillomania (TTM) is an obsessive-compulsive disorder in which affected individuals recurrently pull-out hair from any region of the body, causing hair loss or alopecia. The management of TTM is a therapeutic challenge for dermatologists and consists of a combination of pharmacological and non-pharmacological alternatives. Cognitive-behavioral therapy has successfully been used to treat TTM. However, not all patients are willing to follow this treatment strategy. Unconventional support tools are proposed, such as electronic devices, internet therapies and microneedling. N-acetylcysteine and memantine are considered suitable first-line therapies thanks to their favorable safety and efficacy profile, low risk of adverse effects, and significant benefits. The use of other drugs, including fluoxetine, clomipramine, olanzapine, and naltrexone has limited evidence of variable efficacy. The present review illustrates the current treatment modalities for the management of TTM.
La TTM se define en el Manual Diagnóstico y Estadístico de los Trastornos Mentales, 5a edición, Texto Revisado (DSM-5-TR), como un trastorno obsesivo-compulsivo (TOC) o relacionado, en el que los sujetos se arrancan pelo de forma recurrente de cualquier región del cuerpo, resultando una pérdida de pelo que en patrones difusos pudiera no ser perceptible1,2.
EtiopatogeniaLa etiología de la TTM está aún por dilucidar. Múltiples factores independientes o interrelacionados pueden contribuir a su desarrollo, incluyendo factores genéticos, psicológicos, sociales y neurobiológicos3. Se ha clasificado a la TTM en dos tipos: automática, donde la acción es inconsciente, y focalizada, que ocurre de manera consciente en respuesta a situaciones de estrés emocional, tristeza, ira o ansiedad2. Se ha propuesto que arrancarse el cabello produce un fenómeno de «contrairritación» que reduce la percepción del estrés por parte del cerebro3.
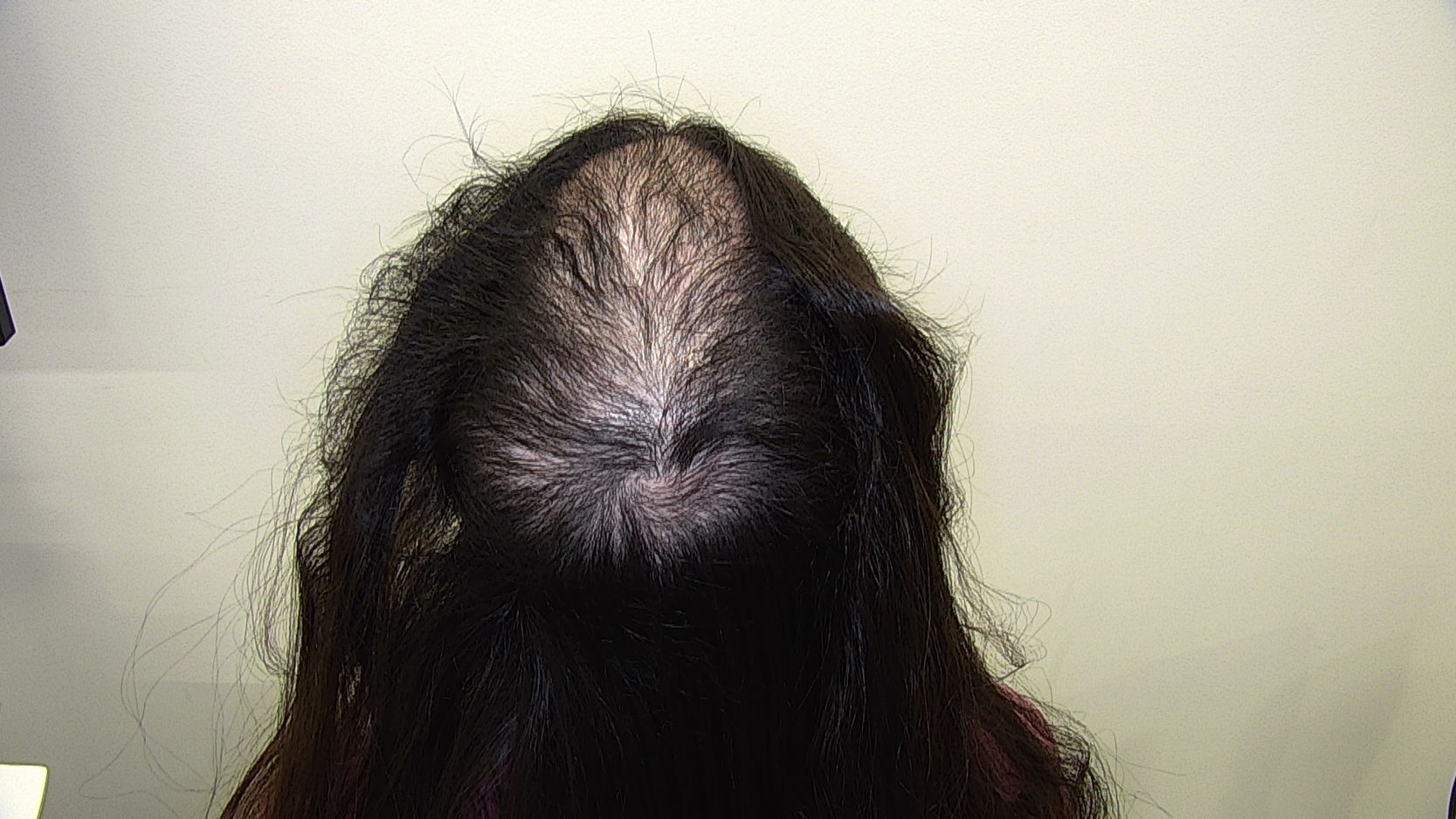
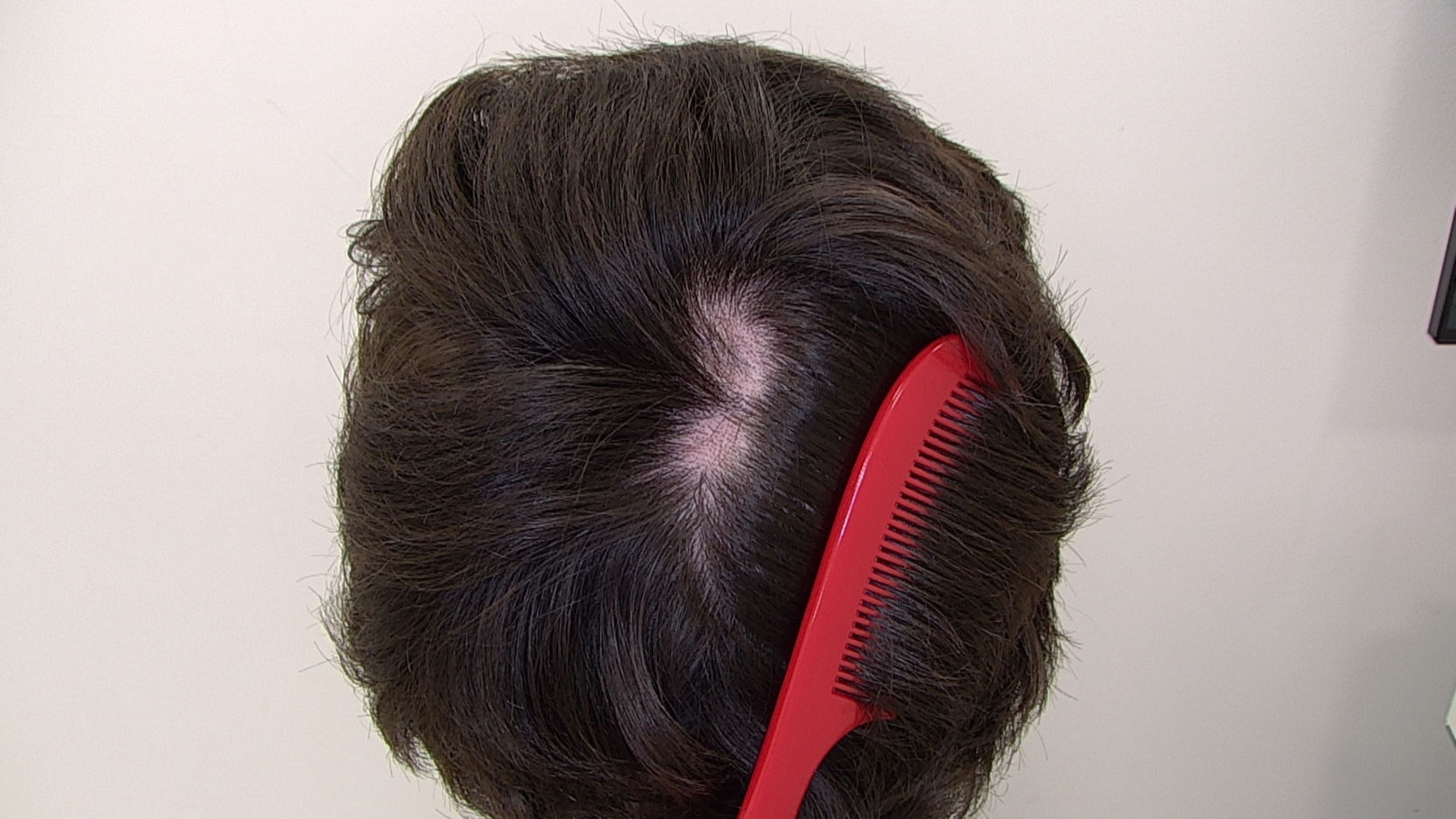
ClínicaClínicamente la TTM se puede presentar con un patrón de afectación difusa del cuero cabelludo, alopecia no cicatricial irregular en parches o con 1 o 2 placas (figs. 1 y 2)2. El cuero cabelludo es la localización anatómica más comúnmente afectada, pero también pueden verse afectadas las cejas, las pestañas, las extremidades, el pubis, las axilas y el vello del tórax anterior. El patrón de alopecia es a menudo localizado o difuso con bordes angulares o irregulares. Los pacientes con TTM presentan pelos con diferentes longitudes, lo que produce una sensación de aspereza al tocar el cuero cabelludo2,3.
Tiene una prevalencia entre el 0,5-2% de la población, con predominio femenino 4:12.
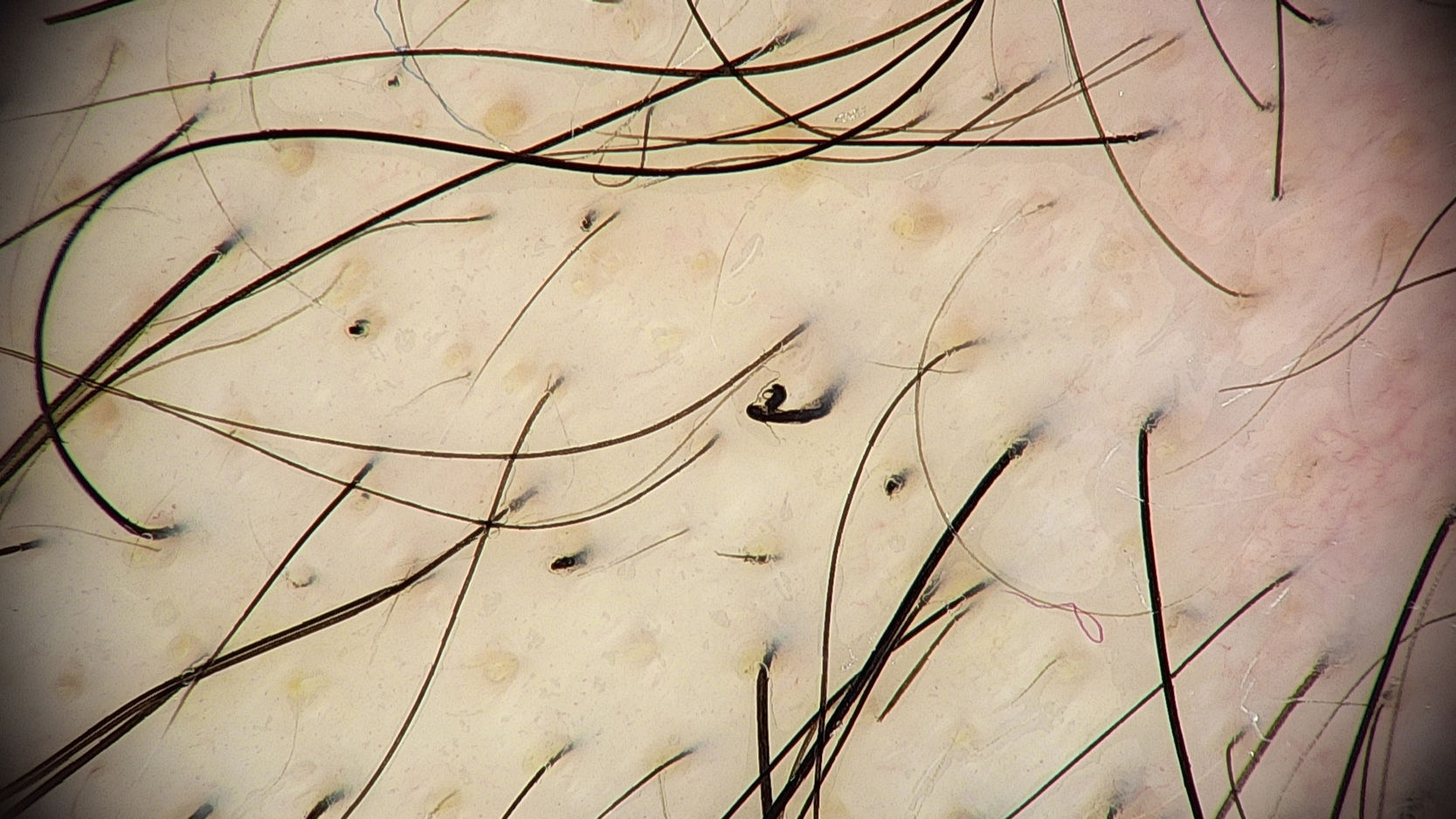
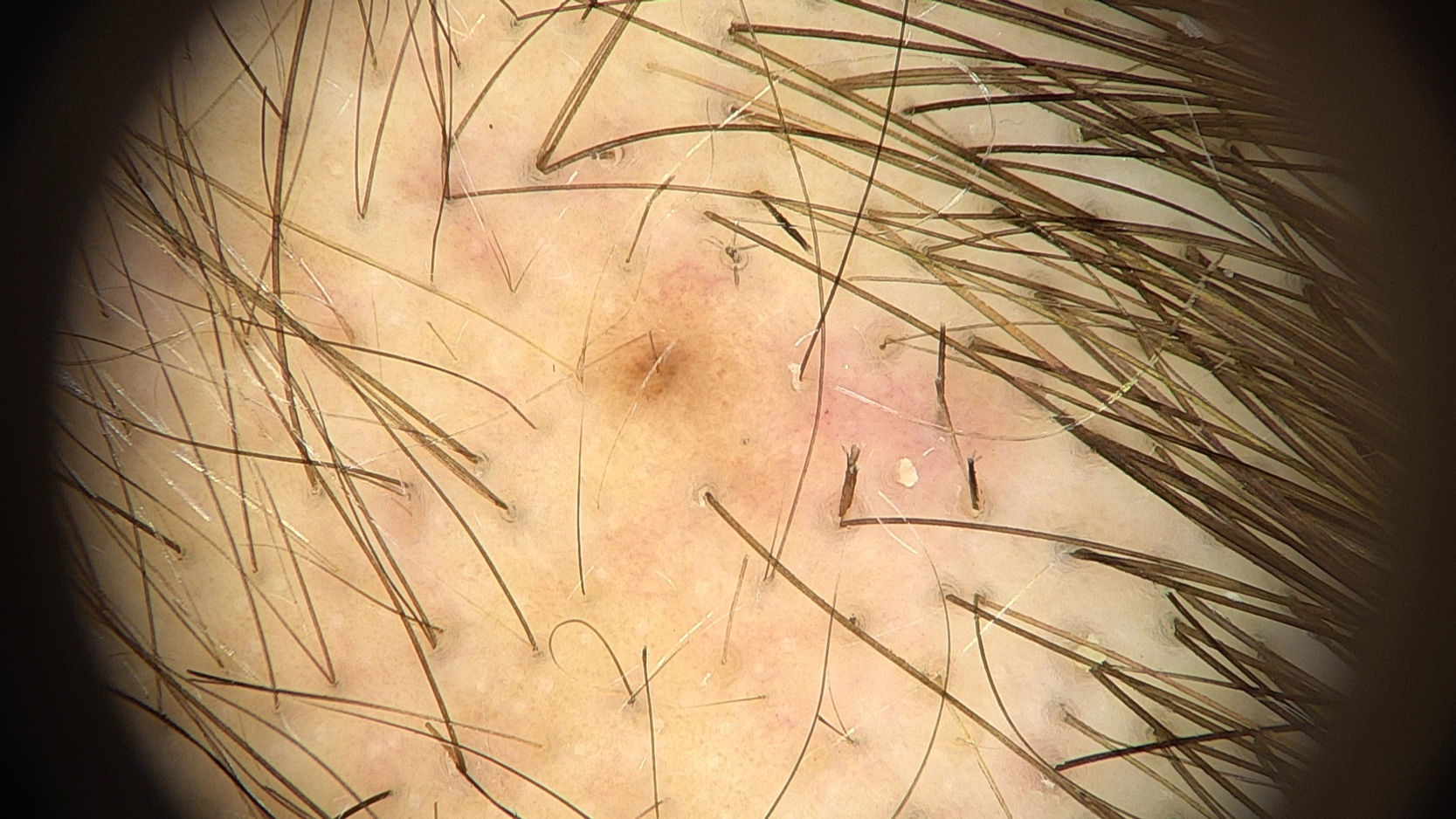
TricoscopiaLa tricoscopia revela anomalías resultantes del estiramiento y fractura de los tallos pilosos. Los signos tricoscópicos comunes incluyen densidad capilar disminuida, puntos negros, tallos pilosos rotos a diferentes longitudes y puntos amarillos (figs. 3 y 4). Se han descrito otros signos tricoscópicos, todos representativos de tallos pilosos rotos1,2,4.
Cuando existen dudas diagnósticas, puede considerarse útil la biopsia cutánea, donde pueden apreciarse hallazgos histológicos específicos incluyendo tricomalacia y cilindros pigmentados. Los hallazgos histológicos inespecíficos incluyen obstrucción folicular, disminución del número de folículos, relación anágeno:telógeno invertida, número disminuido de glándulas sebáceas, melanodermia, aumento del número de tractos fibrosos y pelos vellosos, inflamación dérmica superficial, evidencia de hemorragia y presencia de granulomas capilares3.
ComorbilidadesLa prevalencia de enfermedades concomitantes es de hasta el 80%, siendo las más comunes el trastorno depresivo mayor, el trastorno de ansiedad social, el TOC, el trastorno de estrés postraumático y el trastorno por déficit de atención e hiperactividad5.
EvoluciónLa TTM suele ser un trastorno crónico con fluctuaciones en intensidad a lo largo del tiempo. Diversos factores como la edad y las comorbilidades psiquiátricas influyen en el pronóstico1,2.
Aproximadamente un 20% de los pacientes presenta tricofagia, lo que puede ocasionar tricobezoares y alteraciones gastrointestinales que requieran intervención quirúrgica2. El trastorno puede tener una evolución limitada. Un estudio epidemiológico, que reclutó a 10.169 adultos con TTM actual o pasada, y los examinó mediante encuestas vía internet, encontró que aproximadamente en el 24,9% de las personas el trastorno de la TTM remitía sin tratamiento médico ni psicoterapia6.
DiagnósticoLos criterios diagnósticos del DSM-5-TR para TTM se enumeran en la tabla 1.
Criterios diagnósticos de tricotilomanía según el Manual Diagnóstico y Estadístico de los Trastornos Mentales 5a edición Texto Revisado1
| A. Arrancarse el cabello de forma recurrente, lo que provoca su pérdida |
| B. Intentos repetidos de disminuir o dejar de arrancarse el pelo |
| C. Arrancarse el pelo causa malestar clínicamente significativo o deterioro en lo social, laboral u otras áreas importantes de la actividad del individuo |
| D. El hecho de arrancarse el pelo o la pérdida de este no se puede atribuir a otra condición médica (p. ej., enfermedad dermatológica) |
| E. El hecho de arrancarse el pelo no se explica mejor por los síntomas de otro trastorno mental (p. ej., intentos de mejorar un defecto o imperfección percibida de la apariencia en el trastorno dismórfico corporal) |
El diagnóstico diferencial de la tricotilomanía incluye principalmente la alopecia areata. La tricoscopia de ambas entidades puede tener algunos signos en común (pelos en signo de exclamación, pelos en tulipán o puntos negros). La principal diferencia es la presencia de tallos cortados a distinto nivel en la TTM, algo que no sucede en el proceso inflamatorio de la alopecia areata, que produce una interrupción de la fase anágena del cabello más homogénea.
Otros diagnósticos diferenciales a tener en cuenta son la tiña de cuero cabelludo, la alopecia traccional, el efluvio telógeno y la sífilis secundaria2,3.
Tratamiento no farmacológicoTerapia cognitivo-conductualLa terapia cognitivo-conductual (TCC) es uno de los tratamientos más utilizados para la TTM1. Se centra en identificar y modificar pensamientos y patrones de comportamiento disfuncionales. En pacientes con TTM se utiliza la técnica de reversión de hábito (TRH) para ayudar a los pacientes a identificar las señales que preceden al arrancamiento del cabello y a sustituir este comportamiento por respuestas más saludables y adaptativas7.
Nueve estudios controlados, de 27 participantes en promedio, evaluaron los efectos de la TRH más la TCC para el tratamiento de la TTM. Un metaanálisis mostró una diferencia significativa a favor de la TCC más TRH para mejorar los síntomas (DME [IC del 95%]=−1,66 [−2,31, −1,02], p<0,00018.
La TRH se ofrece con un enfoque estructurado que utiliza componentes centrales9 (tabla 2).
Componentes centrales de la terapia de reversión de hábitos para tratar pacientes con tricotilomanía9
| Componentes de la TRH | Áreas para abordar |
|---|---|
| Entrenamiento de consciencia y autocontrol | Mejorar la consciencia sobre el tirón del cabello, sus antecedentes y factores de mantenimiento |
| Control de estímulos | Eliminar o reducir las señales condicionantes en el entorno, como pinzas |
| Práctica de respuesta competitiva | Practicar una respuesta motora incompatible con tirar del cabello, como apretar los puños |
| Entrenamiento de relajación | Ayudar a relajar el cuerpo y la mente, reduciendo la necesidad de tirar del cabello en caso de ansiedad |
También suele establecerse un sistema de apoyo social9. La TRH mediante el uso de diversos juguetes también ha mostrado eficacia en niños más pequeños10. En casos seleccionados, pueden ser eficaces otras modalidades de terapia2.
Dispositivos electrónicosSe proponen dispositivos electrónicos para mejorar la eficacia de la TRH. Monitorizan la frecuencia de los comportamientos y alertan al paciente del contacto de la mano con la cabeza9,11.
En un ensayo abierto con un dispositivo denominado AEMD (Awareness Enhancing and Monitoring Device) se incluyó una unidad para el cuello y dos pulseras para la muñeca equipadas con funciones de alerta tipo vibración que continuaba hasta que el paciente presionara un botón (fig. 5)11. Después de nueve sesiones de TRH, con supervisión médica semanal, 13 de 19 participantes informaron haber «mejorado mucho». Hubo disconformidad en los pacientes por el diseño de la unidad del cuello11,12.
Dispositivo AEMD. Unidad de cuello y pulseras para la muñeca11.
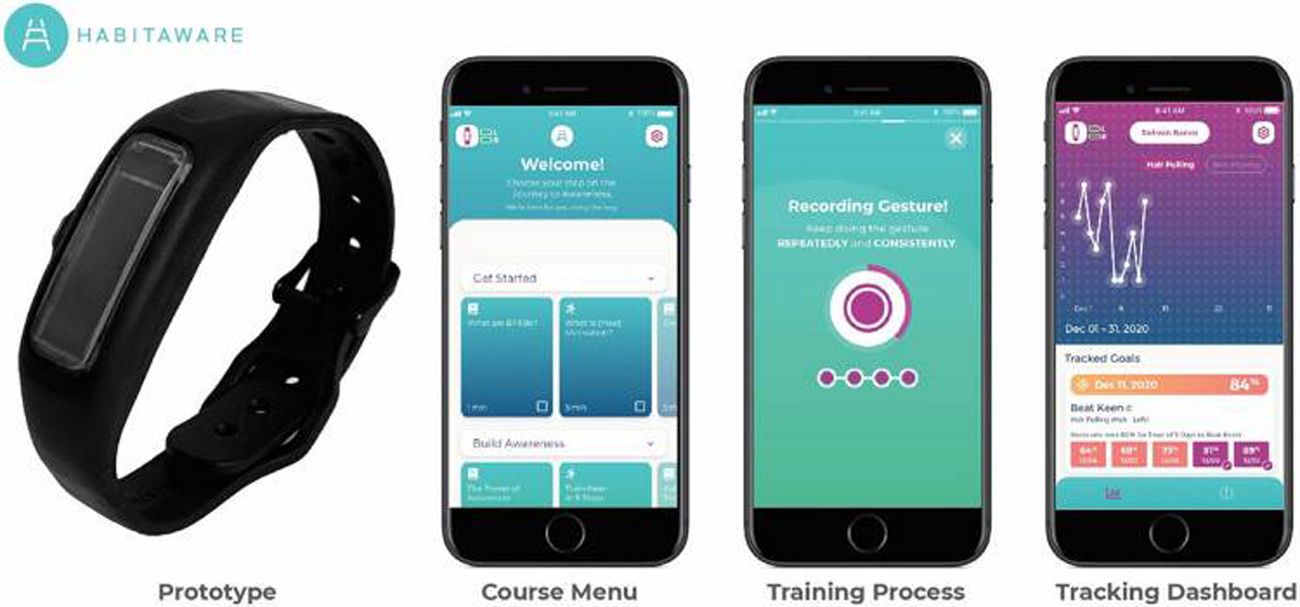
En un estudio piloto de cuatro semanas, 15 adultos con TTM utilizaron un dispositivo de detección de movimiento para la muñeca y una aplicación móvil (n=10), o solo la pulsera (n=5), desarrollados por HabitAware® (Mineápolis, EE.UU.), por 12,8h diarias en promedio (fig. 6)13.
Prototipo de dispositivo de detección de movimiento de HabitAware®: pulsera y aplicación que la acompaña1.
Mediante encuesta en escala de Likert, refirieron que el dispositivo y la aplicación fueron efectivos para aumentar su conciencia sobre arrancarse el cabello (M=4,40, SD=0,84) y para reducir el comportamiento (M=4,30, SD=0,95)13.
Terapia vía internetPor diversas razones económicas, geográficas y estigma social, los pacientes podrían no aceptar o completar la TCC. Asplund et al. realizaron un estudio con 25 pacientes adultos con TTM (n=7) o dermatilomanía (n=18). Recibieron 10 módulos de TCC vía internet. Monitorizaron el tirón/pellizco y debían completar las tareas para acceder al siguiente módulo semanal. Interactuaron siempre con el mismo terapeuta y 43% de los participantes de TTM lograron cambios clínicamente significativos, según la definición propuesta por Farhat et al. Los resultados fueron también significativos en el seguimiento a los seis meses14.
MicroneedlingEl uso de microneedling con un «dermaroller» ha sido propuesto por Christensen et al. como una herramienta de la TRH. Se describieron tres casos, una adolescente y dos adultas, que debían usar un dermaroller con agujas de 0,5mm en cuero cabelludo siempre que sintieran el impulso de arrancarse el cabello. También se recetó minoxidil tópico en espuma. Fueron evaluadas a los 6 y 12 meses, demostrando mejoría clínica significativa, confirmada con tricoscopia. Se postula que el microneedling estimula el crecimiento del cabello y proporciona una sensación similar al arrancamiento. El uso de microagujas para la TTM es similar a algunas estrategias de minimización de daños empleadas para pacientes que se autolesionan; sin embargo, se necesitan más estudios controlados para evaluar su eficacia15.
Tratamiento farmacológicoInhibidores selectivos de la recaptación de serotoninaLos estudios que compararon fluoxetina y placebo no mostraron diferencias significativas en la reducción de la necesidad de arrancar el cabello, el tiempo dedicado a arrancarlo ni en la cantidad de cabellos arrancados2. La inclusión de los ISRS al régimen terapéutico resulta razonable por las comorbilidades psiquiátricas en las cuales sí está demostrada su eficacia, como la ansiedad, la depresión y el trastorno obsesivo compulsivo1,2.
Antidepresivos tricíclicosLa clomipramina bloquea la recaptación de noradrenalina y serotonina en el espacio sináptico, y bloquea los receptores muscarínicos colinérgicos, adrenérgicos, histamínicos H1 y serotoninérgicos 5-HT2. Por su perfil farmacológico, ha sido ampliamente utilizada en el tratamiento del TOC8. Un ensayo controlado comparó clomipramina, TCC y placebo y encontró que la TCC era significativamente más efectiva que la clomipramina (p=0,016) o el placebo (p=0,026) para reducir los síntomas de la TTM8. Los efectos adversos son relativamente frecuentes e incluyen sequedad de boca, estreñimiento, somnolencia y sedación2.
N-acetilcisteínaLa N-acetilcisteína (NAC) es el precursor acetilado del aminoácido L-cisteína. Funciona como modulador del glutamato y como antioxidante. Es ampliamente conocido como mucolítico, antídoto para la sobredosis de paracetamol y como agente nefroprotector para la administración de contraste16. En un ensayo controlado de 12 semanas con 50 pacientes con TTM, se administró una dosis de 1.200 a 2.400mg/día, consiguiendo una reducción media de los síntomas del 40,9% en la medida de resultado primaria MGH-HPS (Massachusetts General Hospital Hair Pulling Scale), y una tasa de respuesta del 56% («mucho mejor» o «muchísimo mejor») en la Escala de Impresión Clínica Global (CGI), después de nueve semanas de tratamiento, en comparación con el placebo. No se informaron efectos adversos en este estudio.
En niños, los resultados han sido insatisfactorios17. Posiblemente los niños no responden a la NAC como los adultos, porque es más probable que el patrón de tirón de los niños sea predominantemente automático2,8,18.
Se han informado náuseas, vómitos, diarrea y estreñimiento con dosis inferiores a 2.400mg/día. En dosis superiores a 2.400mg/día, puede producirse fiebre, escalofríos, erupciones cutáneas y cefalea. La NAC debe usarse con precaución en asmáticos, pacientes propensos a reacciones anafilácticas y pacientes susceptibles a la sobrecarga de líquidos16.
MemantinaLa memantina es un fármaco antagonista no competitivo del receptor NMDA (N-metil-D-aspartato). Se utiliza principalmente para la preservación de la función cognitiva en la enfermedad de Alzheimer de moderada a grave.
Un estudio aleatorizado, doble ciego, de ocho semanas con memantina (10 a 20mg/día) o placebo incluyó 100 adultos con TTM o dermatilomanía. Se utilizó la escala de gravedad de los síntomas de TTM del NIMH (National Institute of Mental Health) modificada. El 60,5% de los participantes en el grupo de memantina mejoraron «mucho» en comparación con el 8,3% del grupo placebo. El medicamento fue bien tolerado, excepto en dos casos que requirieron la suspensión por mareos19.
Greenberg et al. señalan que se deben realizar más investigaciones, especialmente para analizar la TTM y la dermatilomanía por separado, y para comprender mejor la baja tasa de respuesta al placebo en este estudio20.
AntipsicóticosLa olanzapina es el antipsicótico más estudiado para el tratamiento de la TTM. Un estudio (n=25) de 12 semanas controlado con placebo evaluó los efectos de la olanzapina (dosis objetivo 20mg/día) para el tratamiento de la TTM. Se mostró un efecto significativo a favor de olanzapina (85% frente a 17% del grupo placebo). La medición de eficacia se realizó mediante la Escala de Impresión Clínica Global. Hubo al menos un evento adverso en 21 participantes1,2,8. La olanzapina se ha asociado con el síndrome metabólico, por lo que su uso debe ser valorado con su perfil de seguridad18.
NaltrexonaLa naltrexona es un antagonista de los receptores opioides, y está aprobado como tratamiento de soporte en adicción al alcohol y a opioides. Se utiliza en dermatología fuera de indicación para el tratamiento de la TTM y otras dermatosis, a dosis de 50-100mg al día2,21.
Un estudio piloto con 14 niños con TTM, 10 meses y dosis media de naltrexona (66,07±22,23mg/día), encontró que el 78% mejoró. En la visita final, 3 (21,4%) niños informaron que no se arrancaban el pelo en absoluto y 8 (57,1%) mostraron mejoría en la frecuencia de los tirones22.
Sin embargo, estos resultados difieren de los hallazgos de Grant et al.23 en un estudio doble ciego de ocho semanas con dosis objetivo de 150mg/día, donde la naltrexona no mostró una diferencia significativa en la reducción de la necesidad de arrancarse el cabello en comparación con el placebo.
En ambos estudios, la terapia fue bien tolerada, reportándose solo sedación leve. Estos resultados contradictorios podrían deberse a diferencias en cuanto a los grupos etarios y a la duracion de los tratamientos. Se necesitan más estudios para definir la eficacia de la naltrexona en la TTM2,21,22.
DronabinolEl dronabinol es un canabinoide sintético. En un ensayo abierto con 12 pacientes, el dronabinol a dosis de 2,2–15mg/día mostró una reducción en la acción de tirar del pelo en el 75% de los pacientes, y fue bien tolerado1. Sin embargo, en un estudio doble ciego controlado con placebo, llevado a cabo con 50 adultos con TTM (n=34) o dermatilomanía (n=16), en el cual se evaluó la eficacia del dronabinol a dosis de 5-15mg/día en comparación con placebo, no se encontraron diferencias en la reducción de síntomas2,24. Los efectos adversos del dronabinol son principalmente confusión, mareos, euforia y somnolencia24.
Inhibidores de la monoaminooxidasaGrant et al. presentaron una serie de cinco casos cuya TTM no mejoró con al menos un ciclo de TCC, NAC, un antipsicótico y un ISRS. Se inició terapia con fenelzina o con tranilcipromina. Hubo marcada mejoría clínica en dos pacientes (>40% de mejoría) con fenelzina, uno mejoró con tranilcipromina y dos no mejoraron (<10%) con fenelzina. En dos de los tres pacientes que mejoraron, hubo depresión concurrente. Los inhibidores de la monoaminooxidasa podrían considerarse en aquellos casos en los que no se consigue controlar los síntomas con alternativas de primera línea25.
ConclusiónEl tratamiento de la TTM es un reto terapéutico para los dermatólogos y requiere un abordaje multidisciplinar con diversos métodos, incluyendo psicoterapia y tratamiento farmacológico. La TCC es la alternativa terapéutica con mayor evidencia de eficacia, y en particular a la TRH.
En la elección del tratamiento debe considerarse la presencia de comorbilidades psiquiátricas y su relación temporal con la TTM. Si se confirma que la comorbilidad es secundaria a los efectos de arrancarse el pelo, es recomendable centrar el abordaje en la acción de arrarcarse el pelo. Si no se encuentra relación temporal, la terapia conductual debería incluir enfoques cognitivos orientados a pacientes con uno o más trastornos. En cuanto a la farmacoterapia, muchos pacientes con comorbilidades podrían requerir fármacos que han sugerido ineficacia en estudios de TTM. También deben valorarse los efectos adversos comunes asociados a cada medicamento2,18.
Ante la falta de opciones de tratamiento universalmente aceptadas y aprobadas para la TTM, son fundamentales nuevos estudios con mayor evidencia para mejorar el abordaje terapéutico de estos pacientes. También se puede valorar la utilidad de las nuevas tecnologías y técnicas en el tratamiento de la TTM, como las terapias en línea, aplicaciones, dispositivos vibratorios y microneedling.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.