Sr. Director:
La arteritis de células gigantes o arteritis temporal (AT) es la vasculitis sistémica más frecuente en los adultos1. Histológicamente se observa una panarteritis linfomonocitaria con formación de granulomas y células gigantes, que afecta de forma parcheada a arterias de mediano y gran tamaño, especialmente a las ramas extracraneales de la carótida y más concretamente a la arteria temporal.
Clínicamente la AT se manifiesta como un cuadro abigarrado con múltiples síntomas inespecíficos en pacientes de edad avanzada, sobre todo mujeres, que presentan inicialmente fiebre, astenia, pérdida de peso, cefalea, dolores articulares y musculares erráticos, claudicación y polimialgia reumática1–7. Hasta un tercio de los pacientes desarrolla síntomas visuales. La pérdida de visión, a veces bilateral e irreversible, es la principal complicación de este cuadro y en ocasiones puede ser el síntoma inicial. Los pacientes con AT pueden presentar alteraciones analíticas también poco específicas, como anemia normocrómica-normocítica, aumento de la fosfatasa alcalina o aumento de la velocidad de sedimentación globular (VSG)1–7. Hasta el 40 % de los pacientes pueden presentar manifestaciones clínicas atípicas como síntomas respiratorios, fiebre de origen desconocido, formación de aneurismas aórticos, manifestaciones digestivas, neurológicas o cutáneas1.
Presentamos el caso de una mujer de 91 años con antecedentes personales de hipertensión arterial, insuficiencia cardiaca congestiva y portadora de marcapasos por bloqueo auriculoventricular. La paciente acudió a Urgencias por un cuadro de pérdida de visión bilateral de 48 horas de evolución sin otra sintomatología acompañante.
A la exploración física presentaba una midriasis asimétrica, arreactiva y bilateral con cambios sugestivos de neuritis óptica isquémica en el fondo de ojo.
La analítica realizada en Urgencias mostró una anemia normocítica con hemoglobina (Hb) de 10,7 g/dl y VSG de 23 mm. La tomografía axial computarizada (TAC) cerebral no presentaba alteraciones reseñables.
Con la sospecha diagnóstica de AT se realizó una biopsia de la arteria temporal y se inició tratamiento con metilprednisolona intravenosa en dosis de 250 mg cada 6 horas.
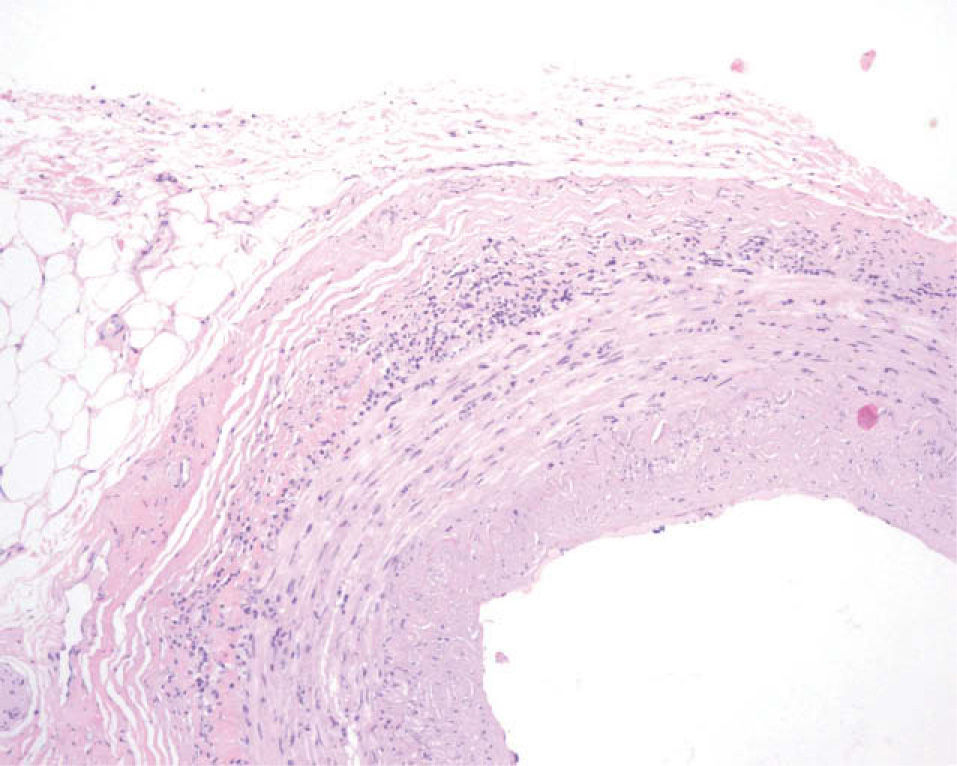
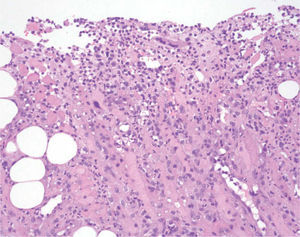
En el estudio histológico de la arteria se observó una pared engrosada con un moderado infiltrado inflamatorio crónico compuesto por linfocitos, histiocitos, algún eosinófilo, y focalmente alguna imagen sugestiva de células gigantes, localizado en las capas media y adventicia (fig. 1).
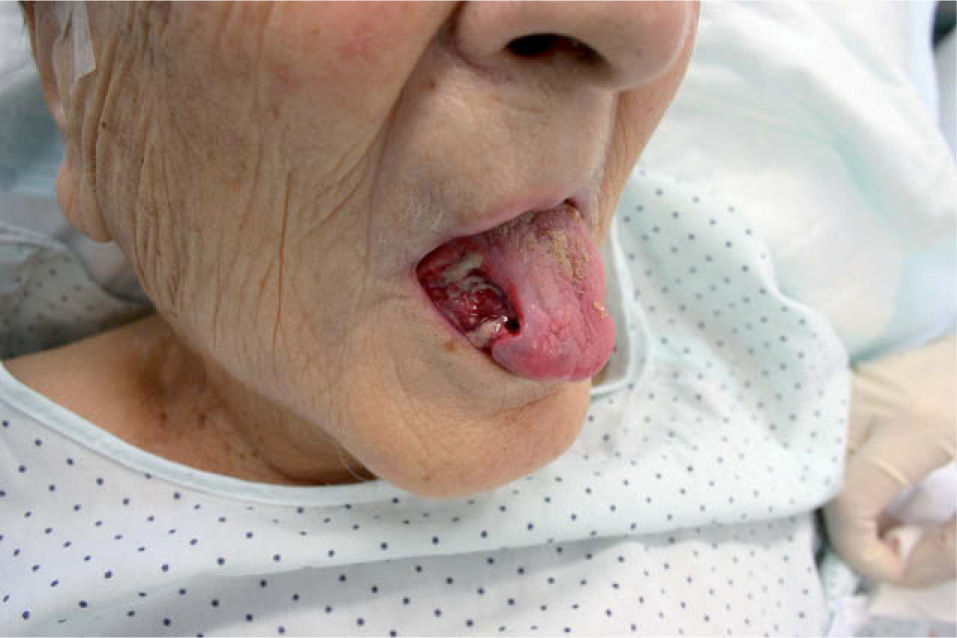
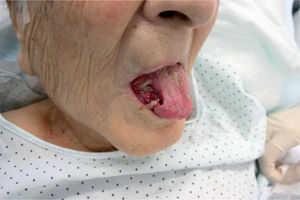
Durante la evolución, a los dos días de iniciarse el tratamiento, la paciente presentó intenso dolor en la lengua con dificultad para la movilización, la deglución y el habla. A la exploración presentaba en ese momento, en el lado derecho de la lengua, una úlcera bien definida, de gran tamaño, excavada, profunda, de fondo limpio, muy dolorosa y no infiltrada a la palpación (fig. 2).
Una nueva analítica mostró una elevación de la VSG de 88 mm sin otras alteraciones.
pacientes de mayor edad con mayor incidencia de pérdida de visión y hasta un 40 % de mortalidad. Menos frecuente aun es la afectación de la lengua en forma de dolor, claudicación, ulceración o necrosis amplia6,7.
Una vez que se sospecha el diagnóstico, la AT debe ser tratada rápidamente para evitar complicaciones irreversibles, sobre todo la pérdida de visión total. La AT suele responder bien a los esteroides en dosis altas. Los síntomas isquémicos, entre ellos los dermatológicos, pueden aparecer en cualquier momento de la evolución de la enfermedad, especialmente durante la fase de descenso del tratamiento esteroideo6, por lo que en estos pacientes el tratamiento se debe mantener a largo plazo, a veces durante años o incluso de por vida.
La AT debe incluirse en el diagnóstico diferencial de la patología lingual en pacientes ancianos con cuadros abigarrados con múltiples síntomas inespecíficos, sin otra causa que los justifique.
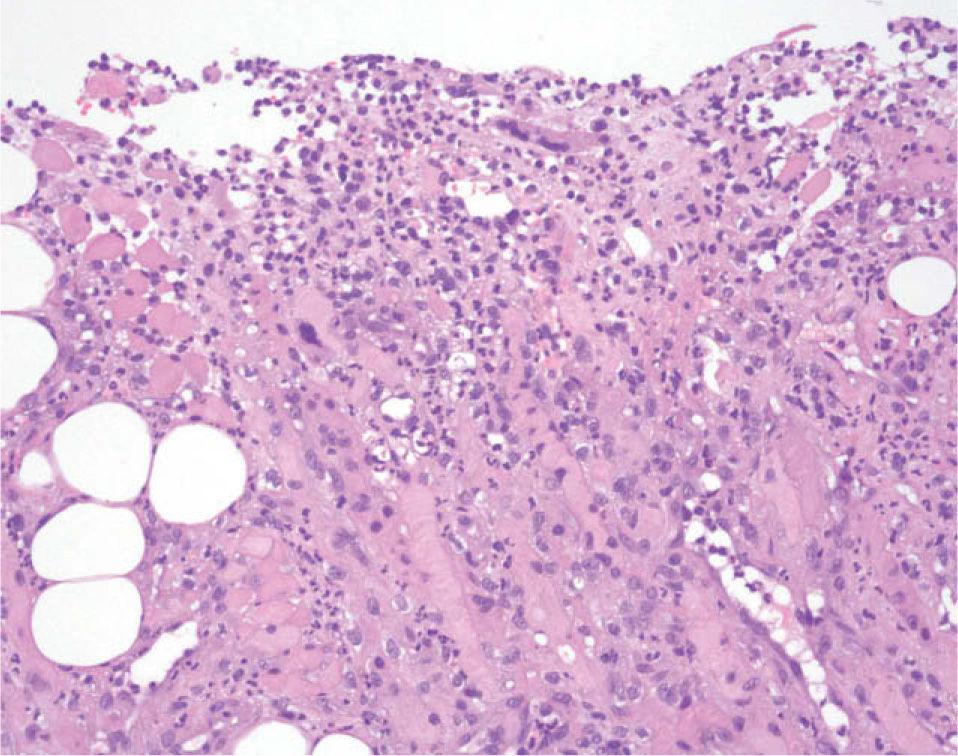
La biopsia de la lesión de la lengua mostró una úlcera profunda que alcanzaba el tejido muscular estriado, con fibrosis e imágenes de necrosis de miocitos (fig. 3), sugestivas de isquemia.
Se mantuvo el tratamiento esteroideo intravenoso en altas dosis y analgesia, y la úlcera lingual fue disminuyendo progresivamente de tamaño hasta la reepitelización completa, aunque persistió la pérdida de visión.
El diagnóstico de la AT puede en ocasiones ser difícil debido a que los síntomas iniciales son inespecíficos. La edad es el principal factor de riesgo, virtualmente no existe la enfermedad por debajo de los 50 años y la incidencia aumenta con la edad (1,5/100.000 habitantes en la sexta década a 20,7/100.000 habitantes en la octava década de la vida)1. La manifestación más frecuente es la cefalea unilateral y localizada sobre la zona temporal. Las anomalías en la arteria temporal como engrosamiento, dolor a la palpación o disminución o ausencia del pulso que no se justifique por otras causas como arteriosclerosis, se consideran un criterio diagnóstico. La VSG casi siempre está aumentada en la AT, llegando en algunos casos a más de 100 mm2. Sin embargo, hasta el 10 % de los pacientes puede tener una VSG menor de 50 mm e incluso menor de 30 mm en el 4 % de los casos1,5, como en nuestra paciente. La biopsia de la arteria temporal suele confirmar el diagnóstico, aunque como las alteraciones histológicas son de carácter parcheado hasta en el 5-10 % de los casos, puede haber falsos negativos en los que es necesario rebiopsiar o hacer biopsias bilaterales2. Los cambios inflamatorios en la arteria se mantienen incluso semanas después de iniciar el tratamiento1.
Las manifestaciones dermatológicas en la AT son poco habituales. La necrosis del cuero cabelludo es el signo cutáneo descrito con más frecuencia4,5. Parece que podría ser un marcador de gravedad, apareciendo en un subgrupo de
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.