* Ponencia presentada en el XXIX Congreso Nacional de Dermatología y Venereología. Barcelona, 23 de junio de 2001.
Aceptado el 20 de octubre de 2001.
Las novedades en Dermatología quirúrgica durante el año 2000 y los primeros meses del milenio han sido múltiples en los distintos campos que hoy abarcamos. Para seguir un orden vamos a considerar primero las novedades quirúrgicas propiamente dichas y posteriormente el nuevo concepto de la Dermatología quirúrgica según el libro blanco europeo, recientemente publicado.
NOVEDADES QUIRURGICAS
Vamos a revisar doce apartados donde consideramos que están los aspectos más novedosos e interesantes.
Revisiones sobre temas clásicos
Sobre las orejas de perro
Weisberg et al1 han efectuado una revisión sobre esta antigua técnica tan empleada en Dermatología quirúrgica. En una primera parte revisan terminología y manejo y en la segunda los nueve tipos que ellos consideran como «formas de evitar o corregir las orejas de perro», y que no son más que modificaciones técnicas para cerrar defectos circulares ya que para ellos si estos defectos se cerraran directamente siempre dejarían una oreja de perro. En primer lugar consideran que para evitar la oreja de perro en una herida de lados desiguales hay que hacer un «equilibrio de la cicatriz» redistribuyendo con la sutura el tejido sobrante de uno de los lados, para ello hay que comenzar con un punto en el centro de la herida quirúrgica y después ajustar los dos lados. La segunda técnica es la extensión de la herida para convertir el defecto circular en elíptico; en realidad se trataría de la técnica clásica para cerrar los defectos circulares haciendo que el diámetro máximo sea cuatro veces mayor que el menor de aproximación de bordes. El tercer medio es la escisión lateral en ángulo de 120º, quedando una figura en stick de hockey. Para ello hay que comenzar la sutura en un lado y al llegar al otro extremo cortar en ángulo de 120º sobre la línea de sutura eliminando, por tracción, lo sobrante. La cuarta forma de evitar las orejas de perro es lo que ellos llaman la «escisión crescéntica o en ángulo recto en el centro de la herida» muy socorrida en la cara, especialmente en los pliegues. Esta técnica, con escisión triangular en ángulo recto, es la que conocemos como «colgajo de avance crescéntico o en media luna directo» muy eficaz en el pliegue nasogeniano, y cuando es el «inverso» la escisión es de forma crescéntica. El quinto medio es la realización en los extremos del «triángulo de Burow» y nos recuerdan que cuando la diferencia entre los bordes de la herida es muy grande, pueden efectuarse varios triángulos de Burow a lo largo del borde quirúrgico más largo. El sexto y séptimo medio son la M-plastia y la S-plastia que no merecen más comentarios. El octavo es la «deshipodermización», con lo cual pueden ajustarse mejor los bordes de las heridas. Y el noveno y último método es el colgajo de «avance en V-Y», que tampoco merece comentarse más. Es un artículo que merece leerse porque revisa con claridad las distintas formas de realizar diferentes tipos de colgajos o suturas para evitar piel redundante. Lo que parece un poco inoportuno es su título porque no es sobre las «orejas de perro», sino sobre las distintas formas de sutura o maniobras quirúrgicas para evitarlas.
Sobre el colgajo bilobulado
Cook2 ha efectuado una revisión sobre el colgajo bilobulado de Esser, donde destaca su diseño para cerrar defectos distales del ala nasal a fin de evitar desplazamientos de ésta. No obstante, el valor real de este trabajo es que efectúa una crítica al colgajo de Esser y modifica la forma geométrica de obtener el colgajo bilobulado ya que, cuando se describió, el segundo col-gajo se diseñaba en ángulo recto al defecto, quedando una oreja de perro o «redundancia» de tejido en la porción más proximal, donde se sutura el primer colgajo. Cook plantea un primer colgajo oblicuo al defecto, previa eliminación de un triángulo que hace que el defecto circular se transforme en un cono, siendo este primer colgajo la prolongación del lado distal del cono. El resto, es decir, el segundo colgajo, se diseña también con una interesante modificación para evitar que el ala se retraiga, ya que en vez de realizar un colgajo en ángulo recto al defecto, lo realiza en ángulo recto al eje transversal del ala nasal.
Colgajo de pedículo subcutáneo dorso-nasal
Este colgajo es diseñado en isla con arterialización fronto-nasal utilizando sólo una de las arterias del dorso nasal, lo que permite cerrar sin ningún problema defectos del dorso nasal, con lo que no hay que recurrir a colgajos glabelares ni a los anteriormente citados bilobulados3.
Colgajo de pedículo subcutáneo del muslo
Cunha-Gomes et al4 han diseñado un colgajo para evitar cerrar directamente la herida de la disección ganglionar inguinal que, como todos conocemos, corre mucho riesgo de necrosis con la linforragia subsiguiente. El colgajo que proponen es por interpolación de la región anterolateral del muslo aislando su pedículo vascular.
Colgajo nasolabial en la reconstrucción del suelo anterior de la boca
Van Wijk et al5 proponen el colgajo nasolabial como el mejor colgajo para solucionar pequeños defectos de la parte anterior del suelo de la boca. Se basan en 105 colgajos realizados en 79 pacientes, de los que sólo el 5% fallaron y en otro 5% hubo dehiscencia, aunque cicatrizaron sin más problemas.
Colgajo del músculo gracilis
Papadopoulos et al6 consideran que el «colgajo miocutáneo», que incluye el músculo gracilis, tanto pediculado como libre, es un buen medio para resolver defectos próximos o a distancia. Los primeros se resuelven con colgajos pediculados de los que los autores realizaron en 27 años 15 casos, los segundos mediante colgajos libres de los que realizaron 6 casos. Este colgajo, que se considera un «colgajo neurovascular tipo II de Mathers y Nahai», sólo evolucionó mal en dos casos, los dos pediculados, considerando los autores que se produjo por un espasmo intraoperatorio.
El curetaje como forma de tratamiento de los nevos congénitos gigantes
Esta técnica, que se la vimos presentar a Diane Roseeuw en la última Reunión Internacional de Dermatología de Barcelona, ha sido publicada en los anales franceses por Michel et al7 a finales del año 2000. Los autores trataron 14 nevos desde 1996 a 1999, 3 de cuero cabelludo, 4 de extremidades inferiores y 7 en tronco. En 10 de los 14 niños comprobaron un blanqueamiento del 75%-90%. En 4 niños comprobaron cicatrices hipertróficas, que se resolvieron con el tiempo, y en 5 casos comprobaron crecimiento secundario de pelo. Los resultados fueron mejores cuando el tratamiento se efectuó precozmente, recomendando realizarlo en las dos primeras semanas de vida. Según los autores, se reduce considerablemente el riesgo de transformación maligna.
Colgajo de tejido de granulación para cubrir hueso expuesto después de extirpaciones tumorales
Winter y Hass8 han descrito el colgajo de tejido de granulación en 38 pacientes con grandes defectos después de la extirpación tumoral, que dejaba hueso al descubierto. Tiene el inconveniente de que supone el cierre del defecto en dos etapas puesto que después de la primera y extirpación se ha de cubrir el defecto con apósitos húmedos para favorecer tejido de granulación desde los bordes de la herida; una vez conseguido se hace un colgajo de este tejido de granulación para cubrir el hueso y encima se aplican injertos laminares finos. Dicen que es una buena técnica para defectos de 3-13 cm localizados en cuero cabelludo y frente, pues sólo observaron necrosis parcial del colgajo en 5 casos y demora en el prendimiento de los injertos en 4 casos.
Tratamiento de los queloides y cicatrices hipertróficas
Tres trabajos vamos a destacar en este importante y aún no resuelto tema. Agbenorku9 defiende la técnica clásica de la «triple terapéutica» con esteroides, cirugía y gel de silicona en tiras o placas. Con esta combinación, en la que el corticoide utilizado fue el acetónido de triamcinolona en inyección o crema, han tratado 120 pacientes en 4 años, y dicen que sólo han tenido un 12,5% de recidivas. Nosotros empleamos esta técnica desde hace unos 10 años porque es la que mejores resultados nos aporta, pero no tan buenos.
Guix et al10 han utilizado durante 7 años en 169 pacientes altas dosis de braquiterapia en el tratamiento de los queloides. En 147 utilizaron las altas dosis después de cirugía y en 22 sólo las altas dosis. Los resultados fueron mejores en los casos en que se efectuó la cirugía y braquiterapia, pues el índice de recidivas en los primeros fue del 3,4% y de persistencia en los segundos del 13,6%; en cualquier caso siempre la braquiterapia fue mejor que la radioterapia superficial o el haz de electrones de baja energía porque la braquiterapia en altas dosis asegura mejor depósito en el tejido afecto y poco grado de radiación en el tejido normal. Además de que es más económico y las secuelas son escasas.
España, Solano y Quintanilla11 han utilizado la inyección de 1,5 UI/ml de bleomicina en múltiples punciones en 13 pacientes con queloides y cicatrices hipertróficas, y aunque la experiencia es prometedora, pues en 6 la respuesta fue excelente, en otros 6 muy buena y sólo en 1 buena, con dos recidivas al año, piensan que es pronto para considerar que es técnica más eficaz.
Apósitos compresivos
Schulte, Neumann y Ruzicka12 proponen para el tratamiento de los pseudoquistes auriculares efectuar un drenaje del fluido, inyección de un corticoide y aplicación de un apósito tipo «férula» que se realiza con material termoplástico, de polietileno de bajo peso, moldeado a la forma del pabellón auricular con agua caliente y se mantiene durante unos 8-10 días. Este tratamiento lo han efectuado en 5 pacientes en los últimos 2 años sin recidivas.
Aunque no es un trabajo de cirugía dermatológica no dejaremos de comentarlo ya que la obesidad es un problema dermatológico. Así, Hauri et al13 utilizan en la obesidad mórbida lo que llaman «banda gástrica ajustable sueca» (SAGB) que se pone alrededor del aparato gástrico y se va insuflando, como los expansores, para ir reduciendo la posibilidad de contenido gástrico. No se tenía constancia de sus complicaciones, por lo que estos autores han controlado cada 1-3 meses a 207 pacientes obesos con una media de 12 meses de seguimiento y han observado una sola perforación esofágica durante la intervención, 6 ligaduras de la banda, 2 desconexiones del tubo, 3 reimplantaciones por molestias y una implantación fuera de su situación idónea.
Vloemans et al14 proponen un nuevo apósito de hidrofibra (carboximetilcelulosa) en el tratamiento de las quemaduras de segundo grado profundo o tercer grado superficial, considerando que su evolución es similar a la de la piel de cadáver. De los 84 pacientes tratados, 42 curaron en 10 días, lógicamente los de quemaduras más superficiales, y el resto necesitó intervención quirúrgica con injertos autólogos. Según la escala de cicatrices de Vancouver esta experiencia es positiva, en especial para los pacientes que no precisaron cirugía.
Novedades en anestesia y sedación
Nos referimos a trabajos sobre anestesia tópica, mecanismos para reducir el dolor, sedación consciente y nuevas aplicaciones de la anestesia tumescente.
EMLA
Santiago et al15 han utilizado la crema EMLA una hora antes de efectuar venoclisis en el dorso de la mano frente a placebo y control, demostrando que el grupo en el que se puso EMLA tuvo menos molestias en la posterior canalización venosa; no hubo complicaciones. Kuwahara y Skinner16 han efecutado un estudio comparativo entre EMLA y hielo para comprobar cuál de los dos controla mejor el dolor que se produce cuando se inyectan 3 cc de un anestésico de lidocaína al 1% con adrenalina al 1/100.000. La aplicación de EMLA en cura oclusiva durante 56 minutos determina que la inyección posterior sea menos dolorosa que en las zonas tratadas previamente con hielo, pero éste también reduce el dolor, se encuentra con facilidad, es de acción más rápida y es menos caro.
Mecanoanestesia
Michael L. Reed17 utiliza en los trasplantes de pelo un aparato vibratorio que hace que se note muy poco el dolor del pinchazo de la anestesia. Este aparato ya se empezó a utilizar en 1984 en las inyecciones múltiples de cuero cabelludo en la alopecia areata. Es útil precisamente en la zona donde se está obteniendo la elipse que posteriormente proporcionará los mini y microinjertos y el aparato vibratorio ha de colocarse entre la zona que se está inyectando y los puntos de entrada de los nervios periféricos por el foramen óseo que les lleva a la medula espinal. Aunque también se ha empleado en la zona receptora frontal o frontovertical, este aparato funciona mejor en las zonas dadoras occipital o temporal. Puede utilizarse en cualquier localización donde se vaya a efectuar anestesia. Aunque el mecanismo de acción no se conoce, pudiera ser que se tratase de la imposibilidad del sistema nervioso de reconocer simultáneamente dos mecanismos sensoriales, dolor y vibración.
Sedación consciente
Christian et al publicaron en el año 2000 en Dermatologic Surgery18 y en el 2001 en el Journal of the American Academy of Dermatology19 sendos trabajos sobre la «sedación consciente» que en realidad no es más que la «anestesia local potenciada» que venimos usando desde hace muchos años y que otros autores prefieren llamarle «anestesia superficial»; es decir, es una anestesia local potenciada con una sedación donde el individuo ventila por propia iniciativa sin necesitar intubación endotraqueal. En 45.090 pacientes en los que se utilizó esta técnica no hubo complicaciones; sin embargo, tiene el inconveniente de que el individuo «oye» todo lo que se comenta durante la intervención y puede notar dolor en la zona de la anestesia local y durante la operación. Las ventajas aparte de que es más económica, son que reduce el riesgo de las reacciones a los fármacos anestésicos, especialmente en pacientes cardíacos y con enfermedad pulmonar, no hay vómitos ni náuseas postoperatorios, ni el dolor laríngeo propio de la intubación.
Anestesia tumescente
Coleman, Flynn y Coleman20 han publicado un interesante trabajo sobre la anestesia tumescente en liposucción que titulan «1 litro no es igual que 1.000 mililitros» refiriéndose a las diferencias que encuentran entre las distintas marcas de suero fisiológico salino y en los envases de 50 cc de lidocaína al 1% con adrenalina, más la cantidad retenida en el tubo de infusión. Han demostrado que 1 litro de suero fisiológico contiene una media de 1.051 ml (1.033-1.069) según las casas comerciales que los proporcionen, y los 50 cc de lidocaína son realmente 54 ml (52,5-55 ml), y el tubo de infusión retiene entre 46-146 ml de aneste-sia tumescente. Por tanto, en conclusión, hay que tener en cuenta que cuando se está efectuando esta técnica probablemente la cantidad de anestesia no sea la que se ha deseado poner; por ejemplo, si una bolsa de suero salino contiene 1.051 ml y hay que añadir los 54 ml de la solución de lidocaína al 0,05% con adrenalina al 1/1.000.000 y bicarbonato sódico, la cantidad total de fluido tumescente llegará a 1.112 ml para soluciones de 0,05% y a 1.162 para las de 0,1%. Y por el mismo motivo, una solución de lidocaína del 0,05% puede finalmente ser del 0,045% y la de 0,1% de 0,086%. Todo esto ha de tenerlo en cuenta el cirujano dermatológico que haga liposucciones.
Tsai y Lin21 recomiendan el uso de la anestesia tumescente, mejor combinada con curetaje, para el tratamiento de la osmhidrosis, pues los resultados que han obtenido en 10 pacientes tratados con una u otra técnica permiten asegurar que el 80% de los que se trataron con este tipo de anestesia y curetaje estaban muy satisfechos, mientras que sólo el 10% de los que se trataron únicamente con la anestesia lo estaban, si bien el otro 20% de la combinada y el 70% tratados sólo con anestesia estaban medianamente satisfechos y sólo el 20% de los tratados sólo con anestesia se consideraron insatisfechos.
Novedades quirúrgicas geométricas
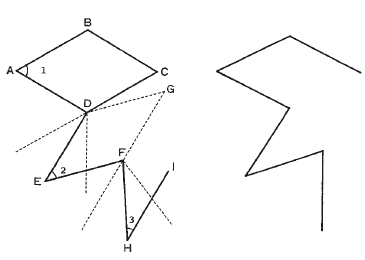
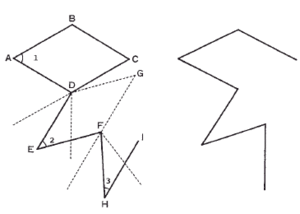
Sólo vamos a destacar un trabajo y será el único que mencionaremos de 1999, me refiero al de Iida et al que fue recogido en el Year Book of Dermatology and Dermatologic Surgery del 200022. En él, los autores indican una fórmula geométrica para realizar el colgajo bilobulado, haciendo que el defecto adopte la forma de rombo, como en los colgajos de romboidales. La primera incisión se hace como en el colgajo de Dufourmentel; es decir, de la misma longitud del lado del rombo y su dirección será la de la mitad del ángulo formado entre la prolongación de un lado y la altura menor del rombo. Hasta aquí es igual que en el colgajo de Dufourmentel; la diferencia comienza en la segunda incisión, que en vez de ser paralela al diámetro mayor se realizará siguiendo una proyección de un ángulo correspondiente a tres cuartos del ángulo menor del defecto. Realizado este primer colgajo, el segundo se diseña según los mismos criterios del primero, pero el segundo lado se realizará en un ángulo que corresponderá a tres cuartos del anteriormente efectuado, es decir, a 9/16 del primer ángulo del defecto. Les recomiendo que vean la figura 1 que pongo a continuación, pues siempre es difícil de entender este tipo de colgajos sin un esquema.
Fig. 1. Dermatología quirúrgica geométrica. Diseño del colgajo bilobulado. 2 = 3/4 de 1; 3 = 3/4 de 2 = 9/16 de 1.
Estudios sobre vascularización de los colgajos
AGM-1470 para evitar la hiperplasia de la íntima en las anastomosis
Shigematsu, Yasuhara y Shigematsu23 han demostrado que la aplicación tópica del agente angiogénico AGM suprime la actividad migratoria de las células del músculo liso por acción citostática e inhibe la hiperplasia anastomótica de la íntima en proporción a su concentración y también suprime la formación de nuevos capilares alrededor de la anastomosis y el cúmulo de células del músculo liso en la anastomosis, lo que hace que su empleo sea prácticamente imprescindible cuando se hace anastomosis vascular.
El punto de colchonero horizontal semienterrado «en punta de ángulo» aumenta el flujo sanguíneo en la punta del colgajo
Kandel y Bennett24 han demostrado, mediante láser Doppler, que el punto que habitualmente damos en la punta de un colgajo como «colchonero horizontal semienterrado» para no pasar a través de esa piel ninguna sutura que pueda dañarla, no sólo no daña sino que mejora la circulación de la punta. No obstante, los otros dos tipos de sutura que hicieron para comparar: dos puntos laterales a la punta y un punto en la punta atravesándola, si bien no ayudaron a la vascularización, tampoco produjeron necrosis.
Invenciones sobre lo ya inventado
En este apartado vamos a comentar brevemente algunos artículos que han sido publicados en revistas americanas y donde se describen técnicas clásicas que efectuamos todos los días, a veces con el pretencioso subtítulo de «perlas quirúrgicas». No vamos a darles tanta importancia como para efectuar un apartado de cada una de ellas.
Johnson, Bichakjian y Wang25 publican como «perla» el que una sutura de puntos cruzados reduce la tensión y evierte los bordes con lo que se mejoran los resultados estéticos. Este tipo de sutura va bien en zonas donde hay tejido de sobra, pero en otras, donde además la vascularización es mala, como en piernas, puede resultar desastrosa. Franz et al26 comentan que las incisiones en la fascia, en su caso la abdominal, pero sirve para cualquiera, curan más rápidamente que las incisiones en piel. Eso lo sabemos muy bien los dermatólogos cuando seccionamos la fascia de cuero cabelludo para hacer ganar en longitud un colgajo. Mizutani et al27 dicen haber descubierto que con el «colgajo de Cassiopeia» (colgajo en W) se evita cortar más piel de la deseada cuando se está efectuando un colgajo de Limberg. Esta técnica, que la hacemos habitualmente cuando el defecto es circular y queremos cerrarlo con un colgajo de Limberg, consiste en transformar el área adyacente al colgajo de Limberg en triangular en vez de redondeada y seguir ya la proyección de ese margen para diseñar el colgajo romboidal. Weisberg y Becker28 han descubierto que la mejor forma de reparar defectos del ala nasal es con un injerto compuesto de la región posterior del hélix, lo que se hace en Dermatología quirúrgica desde que me inicié en ella. Krishnan, Hwang y Orengo29 han publicado un trabajo sobre la técnica del «injerto de la oreja de perro» que ya fue descrito en 1987 por Zitelli y dado a conocer mundialmente por Perry Robins en su libro con Petres. Los autores justifican este trabajo porque dicen que nunca se ha usado una oreja de perro como injerto para una superficie tan cercana, cuando en realidad ésa es su mejor indicación, y así lo hacemos desde hace años, ya que no hay piel que se parezca más a la extirpada en una zona que la que tiene al lado. Boyer, Zitelli y Brodland30, aunque me temo que Zitelli está puesto ahí para que aceptaran el trabajo, indican que el despegamiento subcutáneo es la mejor forma para lograr una fácil reconstrucción. Lo anterior es la primera norma que recibe todo joven que se inicia en Dermatología quirúrgica. Dinehart31 asegura que el colgajo romboidal bilobulado es el mejor medio de reconstruir el ala nasal. Estamos de acuerdo pero llama la atención que este trabajo se publicara en el Dermatologic Surgery del 2001 cuando en el Year Book de 2000 se critica precisamente esta técnica que fue propuesta por Iida22. Le Vasseur y Mellette32 señalan que el colgajo en O-Z es el mejor colgajo para reparar defectos circulares faciales, algo que se sabe desde que se describió para que ninguna de las estructuras faciales estuviera fuera de su localización habitual ya que este colgajo mantiene en su sitio todas las estructuras al avanzar girando sobre un eje. Pero aún más llamativo es el trabajo de Goodman33 en el que señala que la mejor forma de resolver las cicatrices de acné es con el método de Grevelink y White, «que combina resurfacing y escisión con punch de las cicatrices de acné en la misma sesión quirúrgica», lo que sabemos desde los trabajos de Fulton, y así es recordado en una carta al editor publicada posteriormente en la misma revista por Lawrence M. Field34. Y como trabajo cumbre quiero destacar el de Zelac et al35 sobre la «historia de la reconstrucción quirúrgica dermatológica» que hay que entender que se refiere a EE.UU. de América porque, si no fuera así, los americanos habrían descubierto toda la Dermatología quirúrgica, aunque realmente Frederic Mohs es americano y León Goldman, introductor del láser, también era americano, pero muchos otros no hicieron más que aprender de la Dermatología quirúrgica europea.
Novedades sobre el ganglio centinela
Caggiati et al36 han presentado su experiencia de 4 años con biopsias de ganglio centinela en mela-noma. Han realizado 259 intervenciones en melanoma primario (T2-3 N0 M0) y en los últimos 184 casos realizaron linfoescintigrafía preoperatoria. Los primeros casos fueron investigados con azul y los 141 últimos con gamma sonda, se hicieron secciones de los ganglios que se tiñeron con hematoxilina-eosina y con inmunohistoquimia y cuando fue positivo se procedió a disección ganglionar. Se detectó el ganglio centinela en el 96%. La gamma sonda fue más efectiva, menos invasiva y más barata. Se comprobaron metástasis en otros ganglios que no eran el centinela cuando el grosor fue mayor de 2 mm.
Cady y Chung publicaron en Surgery un comentario sobre el ganglio centinela en cáncer de mama37. En primer lugar hacen una crítica del azul patente que ellos usan, pues incluso han visto tatuajes, considerando que es mucho mejor la inyección del agente radiactivo para ser detectado con gamma sonda. Es de destacar que aconsejan palpar la axila previamente y durante el acto quirúrgico a fin de que si hay ganglios palpables, eliminarlos y estudiarlos puesto que la técnica del «ganglio centinela» es para detectar metástasis microscópicas, y muchas veces, cuando fa-lla existiendo metástasis en otros ganglios, es porque ha existido un problema de flujo linfático y ha saltado ese primer ganglio, es lo que se llama «skip metástasis». Por último, estos autores insisten en que la técnica del ganglio centinela es un indicador de pronóstico y superviviencia no un tratamiento, y se plantean, si se extirpan varios ganglios y sólo en uno de ellos hay micrometástasis, si es conveniente realizar la disección ganglionar radical ya que al margen de su morbilidad no se ha demostrado que existan más ventajas.
También en Surgery, en el siguiente número del 2000, Porter et al38 se plantean lo que muchos nos hemos preguntado a lo largo de los años que llevamos realizando la técnica de detección del ganglio centinela: ¿cuántos ganglios hay que obtener en melanomas? Para responder a esta pregunta han efectuado un estudio retrospectivo en 633 pacientes a los que les han realizado la técnica y han demostrado que obtener más de un ganglio que tengan entre la mitad y tres cuartos de la radiactividad del ganglio centinela sólo fue posible en el 0,2% de los casos, lo que no merece la pena porque supone mucho más tiempo de cirugía con evidente aumento del coste y calidad de vida del paciente.
Y hay otras muchas aportaciones en Surgery de 2000 sobre el ganglio centinela en la que destacamos la del equipo de Veronesi39 y Sabel et al40. En los dos hacen revisión sobre los casos que han realizado con azul de isosulfán y con coloide radiactivo, y en el último también valoran los resultados de estudiar intraoperatoriamente el ganglio centinela. En ambos casos coinciden, como en todas las estadísticas, que en el 80% de los casos el único ganglio afecto es el centinela, pero respecto al valor de estudio intraoperatorio sólo fue sensible en el 58%, por lo que no es una técnica recomendable, máxime cuando hoy se debe hacer la reacción en cadena de la polimerasa para la transcriptasa reversa de la tirosinasa (RT-PCR) como indican en su magnífica revisión Fairbee et al41.
Por último en Dermatologic Surgery de 2000 hay dos artículos que deseo destacar, ya que el primero está en contra y el segundo a favor de que esta técnica sea considerada como «medida recomendable» para el diagnóstico y tratamiento del melanoma. Otley42 insiste en que en la actualidad hay que realizar la técnica de RT-PCR con tirosinasa, MAGE-3 y MART-1, lo que mejora aún la especificidad. También reafirma que la extirpación del ganglio centinela no es una terapéutica, sino una técnica diagnóstica complementaria muy fiable, aunque se está realizando en este momento un estudio para tratar de considerarla como «medida terapéutica». Tiene 4 utilidades: a) aporta información pronóstica, superior incluso a la tomografía por emisión de positrones (PET); b) identifica los candidatos para la terapéutica médica adyuvante con interferón, aunque actualmente con los resultados finales del ECOG 1964 y ECOG 1690 no se tenga claro si el interferón debe considerarse un tratamiento o una modalidad de ensayo terapéutico; c) identifica los candidatos para terapéutica quirúrgica adyuvante con un porcentaje de «curaciones» de casi del doble sobre los que no se efectúa, aunque hay que esperar a tener más datos, y d) identifica candidatos para investigación terapéutica que es de momento donde tiene su óptima aplicación. Por todo lo anterior no considera que de momento deba ser aceptada como una «técnica de aplicación estándar». Reintgen et al43, por el contrario, consideran que debe aceptarse como una técnica a realizar en todos los centros de diagnóstico y tratamiento de melanomas porque aporta un beneficio en cuanto a superviviencia y menos morbilidad que la linfadenectomía electiva a los pacientes, además de que está demostrado, por los estudios en determinados Centros de EE.UU y en Tubigen (Alemania), que cuando el ganglio centinela es negativo para la RT-PCR hay seguridad de no metástasis y hay mejor evolución; por tanto, para ellos es difícil no ofertar esta técnica a los pacientes con melanoma, como ya recomienda la Organización Mundial de la Salud.
Aportaciones sobre láser
Referiremos ahora lo nuevo que hay sobre láser porque la laserterapia es una forma de tratamiento de la Dermatología quirúrgica, al margen de que fuera introducida en la cirugía por un dermatólogo. A pesar de ello sólo vamos a mencionar dos trabajos pero de extremada importancia, hasta el punto que haremos un amplio resumen del primero ya que enfoca el estudio del láser de una forma muy peculiar.
Wheeland, McBurney y Geronemus44 han escrito un interesante trabajo sobre el «papel del dermatólogo en la evolución de la lasercirugía» que hoy ya se utiliza como medio diagnóstico o terapéutico en muchas especialidades médicas y quirúrgicas y ha justificado el que en EE.UU. se fundara en 1981 la American Society for Laser Medicine and Surgery (ASLMS), siendo sus miembros fundadores Leon Goldman, dermatólogo, y Ellet Drake, cardiólogo.
Desde 1965 en que Goldman usó un láser de rubí con pulsos de 50 µsegundos en el tratamiento de tatuajes, han existido muchos avances en este campo. El mismo Goldman usó este láser en el tratamiento de tatuajes con pulsos de 50 nanosegundos con evidente mejoría de los resultados, pero no fue hasta 1989 cuando la FDA aceptó este tipo de láser para el tratamiento de tatuajes. Actualmente el láser de rubí de luz roja y largos pulsos está siendo utilizado en depilación.
En 1968, Goldman utilizó el láser de argón en el tratamiento de las lesiones vasculares, que incluían las malformaciones como los «hemangiomas planos faciales». Los problemas que surgían con el uso de este láser eran fundamentalmente las cicatrices hipertróficas, que fueron obviadas con la introducción de la congelación previa de la zona a tratar, y mediante normas a seguir con el uso de este tipo de láser según la zona a tratar y la edad del individuo, aunque el mayor avance fue la introducción de láseres de luz amarilla, que es absorbida por la hemoglobina, con una longitud de onda de 577 nm, de los que hay varios tipos: a) láser de colorante de argón usado en el tratamiento de lesiones vasculares a 577 ó 585 nm; b) láser de colorante pulsado que también usa estas dos longitudes de onda, y además cortos pulsos de 360 µsegundos que lo hicieron más eficaz para los vasos del sistema microsanguíneo de los niños con hemangiomas en manchas de vino de Oporto; c) láser de vapor de cobre a 578 nm, con pulsos de 20-40 nanosegundos, aunque produce también luz verde que es absorbida por la melanina, y d) láser de Krypton que tiene un haz de tan pequeño diámetro que le hace inservible para el tratamiento de extensas lesiones vasculares.
Los láseres de cortos pulsos e intensa energía, conocidos como sistemas «Q-Switched», son de tres tipos; a) láser de rubí: muy útil en el tratamiento de tatuajes, pues no causa cicatrices, es utilizado también en el tratamiento de lesiones pigmentadas benignas debido a que la luz roja que produce la absorbe bien la melanina; b) láser de Neodimio:YAG (Neodymiun: Yttrium-Aluminum-Garnet): produce luz infrarroja a 1.064 nm que puede ser utilizada en el tratamiento de tatuajes de color negro y en lesiones benignas pigmentadas como el nevus de Ota; haciendo pasar la luz a través de un sistema óptico de cristales, puede duplicarse su frecuencia logrando longitudes de onda de 532 nm y luz verde que son útiles en el tratamiento de lesiones pigmentarias benignas y tatuajes de color rojo, y c) láser de alejandrita: produce luz rojo-oscura a 755 nm, lo que la hace útil para el tratamiento de lesiones pigmentarias como lentigo, efélides, manchas café con leche, nevus de Becker, melasma y nevus de Ota. Actualmente también se utiliza en depilación.
Hay 4 tipos de láseres de infrarrojos: a) láser de Nd:YAG: de 1.064 nm, es muy útil en el tratamiento de lesiones vasculares profundas y también puede ser utilizado para cortar quirúrgicamente; b) láser de dióxido de carbono: emite a 10.600 nm, lo que permite que su luz sea absorbida por el agua intra y extracelular de los tejidos blandos limitando el daño a los tejidos tratados. Se ha utilizado en el tratamiento de tatuajes, verrugas vulgares, granuloma facial resistente, blefaroplastias, ritidectomías y en el «remodelamiento cutáneo»; c) láser de erbio:YAG: emite a 2.940 nm, que es el punto máximo de absorción de agua, por lo que se viene utilizando también en remodelamiento, y d) láser de diodo: emiten luz a 800-810 nm, lo que al ser absorbida por la melanina les hace idóneos para la depilación de pelos negros.
No quedan en este trabajo sin referir las nuevas técnicas de terapia fotodinámica, que actualmente está aprobado por la FDA el empleo de ALA local estimulada por luz no-láser para el tratamiento de queratosis actínicas, y láser no ablativo, esta última utiliza láser de Nd: YAG a 1.320 nm, con lo que no es tan agresivo como los de dióxido de carbono y el erbio: YAG.
El resumen de este trabajo es que en la actualidad el láser es un instrumento que debe estar en las consultas dermatológicas, que debe haber Centros regionales con plataformas láser para tratamiento de todas las patologías y que el mejor láser, al margen de los diferentes tipos para diversas patologías, es el que cada uno tiene y sabe manejar. Esto último es especialmente verdad en los diversos láseres y fuentes de luz utilizadas para la depilación. Por ello, Wagner et al45 han efectuado una encuesta entre dermatólogos y electrologistas, de tres estados americanos, sobre el uso del láser de fibra óptica por unos u otros y en los electrologistas con supervisión o no del dermatólogo, para el tratamiento del exceso de pelo (depilación definitiva). Los resultados han sido muy variables dependiendo de que las respuestas fueran de dermatólogos o electrologistas de Estados que exigen licencia para actuar o que no la exigen. En conclusión, éste es un tema que si en EE.UU. es conflictivo, en Europa, y concretamente en España, lo es y será aún más.
Avances en la cirugía del cuero cabelludo, uñas y glándulas
Vamos a comentar 5 trabajos sobre cirugía de cuero cabelludo, uno sobre los quistes mixoides y otros sobre el tratamiento de la hidradenitis supurativa.
Avances en la cirugía del cuero cabelludo
Brandy46 ha escrito un sencillo pero lógico trabajo sobre el «mito» de que cuando se realiza trasplante de cuero cabelludo es necesario efectuar siempre una alta línea de implantación. Recuerda que la cara ha de dividirse en tres partes: de mentón a punta nasal, de punta nasal a región interglabelar y de región interglabelar a la línea de implantación frontal; allí ha de empezar la línea sin que tenga que ser más alta, otra cosa es que haya menos pelo o que el paciente desee tener la línea más atrás. En su estadística, el mechón frontal lo encuentra a 6,8 cm de la región interglabelar en 20 hombres entre 20-46 años, y desde ese punto al mentón había 20,3 cm. Koo et al47 proponen una nueva clasificación de la alopecia androgenética masculina (MAGA) que debe estar muy bien para los coreanos, pero que no nos sirve a los latinos; no obstante, lo destaco porque afirma que la clasificación de Norwood es muy complicada y que tiene muchas graduaciones, y, sin embargo, ellos hacen seis. Seguimos pensando que para los latinos la mejor clasificación es la de Ebling. Iida et al48 proponen usar la técnica del colgajo bilobulado, que hemos señalado anteriormente22, para cerrar defectos en cuero cabelludo, pues dicen que así logran cicatrices sin tensión en poco tiempo y en cualquier parte de éste. Guzel et al49 aseguran que la técnica que ellos preconizan para el tratamiento de la MAGA, con una falta de pelo en un tercio de cuero cabelludo, es mejor que la que realizaban antes solamente con expansores. Su técnica consiste en situar uno o varios expansores y realizar colgajos a la hora del cierre del defecto, no cerrando directamente, pues produce mucha tensión. Bernstein, Rassman y Rashid50 recomiendan el uso de la sutura monofilamento absorbible, el poliglecapron 25, para el cierre de las zonas dadoras de injertos para trasplantes de cuero cabelludo porque causa mejor hemostasia, disminuye el riesgo de infección y es más confortable para los pacientes porque no causa prurito, tensión ni edema.
Avances en cirugía de la uña
De Berker y Lawrence51 han publicado un magnífico trabajo sobre la técnica de resolución de los quistes mixoides. Han tratado 47 en dedos de manos y 7 en dedos de pies. Inyectan primero azul de metileno en la articulación interfalángica distal, después elevan un colgajo cutáneo alrededor del quiste y localizan la comunicación entre la articulación y el quiste y la cierran con sutura. Posteriormente suturan el colgajo sin eliminar ningún tipo de tejido. Observaron 6 recidivas, 3 de ellas fueron entre los 7 que localizaba en pies; por tanto, indican que es una buena técnica para los quistes mixoides de los dedos de manos.
Avances en el tratamiento de las glándulas
Rompel y Petres52 proponen como método de elección resolutivo de la hidradenitis supurativa, sea inguinal o axilar, la extirpación quirúrgica radical como han demostrado en 106 pacientes que intervinieron a lo largo de 7 años. Las recidivas fueron del 2,5% en las zonas intervenidas, siempre en los casos más importantes.
Flebología
Aunque en la mayoría de países la flebología la realizan los especialistas en patología vascular, en EE.UU. y en varios países europeos, como Alemania, Holanda, Suiza y Bélgica, es patrimonio dermatológico. En España somos muy pocos los que realizamos flebología, cuando la fleboextracción, ambulatoria u hospitalaria, la desarrolló durante muchos años la escuela granadina. Hoy con la entrada del láser vascular es necesario la reivindicación de la flebología, al menos de la fleboextracción ambulatoria y esclerosis de pequeños vasos para completar el tratamiento de la laserterapia. Goldman, Sadick y Weiss53 nos recuerdan que en EE.UU. las manifestaciones cutáneas de la insuficiencia venosa crónica correspondieron siempre al dermatólogo y que fue a partir de 1970 cuando los dermatólogos empezaron a realizar la escleroterapia creándose en 1985 la Sociedad Norteamericana de Flebología (NASF) en la que el 30%-50% de sus miembros eran dermatólogos. Después de diversos simposios y algunos libros de cirugía dermatológica con capítulos sobre el tema, en 1989 el Journal of Dermatologic Surgery and Oncology publicó un número especial dedicado a la escleroterapia, editado por Bodian y Goldman, y en 1995 y 1998 Weiss y Goldman editaron otros dos números especiales sobre el tema en Dermatologic Surgery, revista que desde 1990 fue el órgano oficial de la NASF. Con posterioridad, la Sociedad Americana de Cirugía Dermatológica y la Academia Americana de Dermatología han promocionado la flebología con diversas sesiones durante sus reuniones, especialmente desde la incorporación del láser y la radiofrecuencia en el tratamiento de las varículas. En relación con las suturas vasculares, Canonico et al54 han asegurado que en cirugía vascular, incluyendo la extirpación de la safena, es mucho mejor el uso de un adhesivo, conocido como butil-2-cianoacrilato en vez de las suturas.
Novedades para otras especialidades
En este apartado voy a empezar por destacar dos editoriales aparecidas en Surgery en abril de 2000. En la primera, Finlayson et al55 escriben sobre el «significado de cirugía» y Petry56, en la segunda, sobre «cirugía y significado». Ambas editoriales están de acuerdo en que el cirujano debe estar al lado del paciente a intervenir y ayudarle desde los puntos de vista fisiológico, psicológico y social, ya que cualquier persona ante la cirugía a que va a ser sometida, evoca una respuesta emocional que produce cambios psicológicos y sociales. La cirugía suele ser un evento vital de significado dramático, pues interrumpe la vida personal, profesional y económica del paciente, por eso el cirujano debe relacionarse con él antes de la operación, y muy especialmente en el postoperatorio, lo que mejorará la situación de éste y hará que el cirujano se encuentre más satisfecho. Estamos absolutamente de acuerdo con estas editoriales, aunque, por desgracia, y como ellos mismos comentan, no es la norma a realizar por la inmensa mayoría de los cirujanos. En este sentido vale la pena recordar que entre las «perlas quirúrgicas» que Perry Robins acostumbra a destacar en sus conferencias, cuando habla del postoperatorio en casa, siempre aconseja la llamada telefónica en los primeros días de la intervención. Es algo que no cuesta mucho, sólo el coste económico de la llamada y del tiempo de ella, y que deja tranquilo y satisfecho al paciente y al médico.
También en los últimos números de Surgery se han publicado los otros tres artículos que voy a destacar. Ljungquvist, Nygren y Thorell57 han hecho un estudio sobre resistencia a la insulina y cirugía en el que dejan claro que la resistencia a la insulina es un factor metabólico clave en el postoperatorio, afectando en primer lugar en el músculo esquelético, por lo que aconsejan comida con gran cantidad de carbohidratos en los días previos a la intervención. De hacerlo así mejora la sensación subjetiva del paciente y se reduce el tiempo de encamación. Kang et al58 se preguntan si la calcifilaxis debe ser tratada médica o quirúrgicamente, llegando a la conclusión de que el tratamiento debe ser multidisciplinario puesto que la hemodiálisis es necesaria para normalizar los niveles de calcio y fósforo y la cirugía para hacer el desbridamiento de la zona necrosada. Y por último, Ponsky59 escribe un interesante artículo sobre el doctor Walter Pories, director del Departamento de Cirugía del Metropolitan General Hospital en Cleveland (Ohio), y su insistencia en que a todos los pacientes con úlceras había que darles cinc para ayudar al mecanismo de cicatrización, más áun si se hacen injertos sobre las úlceras.
Novedades sobre modos y modas
¿No están notando que mucha gente, especialmente joven, con la que nos relacionamos a diario usa esa «moda» actual del piercing? ¿Y cuántas complicaciones cutáneas produce el piercing? Antes de comenzar a revisar los trabajos sobre complicaciones del piercing, voy a comentar uno muy interesante de Willmott60 publicado en el International Journal of STD & AIDS, en el que preguntándose si el uso de piercing es un indicador de estilo de vida o una moda accesoria hace un estudio de prevalencia en 152 mujeres inglesas que acudieron a un Centro de Enfermedades de Transmi-sión Sexual (ETS). De su estudio se deduce que es una moda, de más implantación entre estudiantes y personas sin trabajo o con profesiones de grado medio, sin tener nada que ver con las ETS, ni con la clase socioeconómica, método anticonceptivo que usaran o con el número de parejas. No suelen usarlo las no fuma-doras, las de mayor edad y las profesionales universitarias. Las localizaciones más frecuentes fueron el lóbulo de la oreja, la nariz y la lengua, y poco comunes en genitales, pezones, cejas y labios.
A partir de este trabajo he revisado las complicaciones generales y cutáneas producidas por los piercings y encontrado en revistas no dermatológicas múltiples referencias. Destaca la publicación de Ochsenfahrt et al61 en la que se refiere a un joven de 24 años que 15 años antes había sido intervenido de coartación aórtica y 2 meses después de ponerse un piercing en el pezón izquierdo, sin profilaxis antibiótica, desarrolló una mastitis local y una endocarditis bacteriana que requirió reemplazar la válvula aórtica. También se han descrito mastitis granulomatosa, en este caso por Mycobacterium abscessus62, e infección de implante mamario63, en ambos casos por piercing de pezón; absceso lingual por piercing en la lengua64, condritis y absceso en paciente diabético, por Lactobacillus, con piercing colocado en zona alta del pabellón auricular65 e incluso hay un caso de tetános66. Todo ello ha llevado a las instituciones sanitarias de diversos países a estudiar los posibles agentes patógenos relacionados con la infección por los piercings67, o con las sustancias que se emplearon para colocarlos, generalmente por personal no capacitado68, y plantearse la posibilidad de legislar el uso de piercings pues mientras los tatuajes están controlados en EE.UU, los piercings sólo están legislados en 4 Estados69, y al menos debería realizarse una profilaxis antibiótica tanto en niños como en pacientes con problemas cardíacos70. En Francia se ha llegado incluso a pensar en prohibir el uso de piercings, especialmente en niños, no sólo por su potencial problema infeccioso por Staphylococcus aureus, Streptococcus grupo A y Pseudomonas sp., sino también por la transmisión vírica de hepatitis B, C y delta y del virus de la inmunodeficiencia humana (VIH), habiéndose descrito casos de hepatitis fulminante fatal después de colocar un piercing71, pero al final lo que han hecho, ya que de una prohibición saben que lo único que con-seguirían sería que hubiera más gente joven con piercings, ha sido valorar una legislación en la que participen los responsables de colocar los piercings y médicos. Pero el piercing, al margen del riesgo de infección, puede provocar también alergia al níquel72, cuando sea de este metal, que es lo habitual, y muy especialmante hay que vigilar los de lengua puesto que pueden provocar una serie de problemas serios que irían desde la fractura dentaria73 a la hipoxia74, 75.
Costes/beneficios de la cirugía
Existe la tendencia a creer que la cirugía es el método más caro de resolver ciertas dermatosis como moluscos o verrugas, incluyendo las genitales; sin embargo, Alam y Stiller76 han revisado los costes de los posibles diversos métodos para tratamiento de condilomas acuminados, y teniendo en cuenta los ciclos de tratamiento, con las consiguientes visitas y el coste de los medicamentos o de los aparatos a utilizar, resultan en dólares los siguientes costes medios, y sobran más comentarios: cirugía (285 $), electrocirugía (326 $), electrodesecación (347 $), láser CO2 (416 $), podofilotoxina (424 $), láser de colorante pulsado (479 $), crioterapia (951 $), ácido tricloroacético (986 $), imiquimod (1.255 $), resina de podofilino (1.632 $) e interferón alfa-2b (6.665 $).
NOVEDADES EN EL CONCEPTO EUROPEO
DE LA DERMATOLOGIA QUIRURGICA
Lo que resumimos a continuación es la situación actual de la Dermatología quirúrgica, al menos la que deseamos tener. Todo ello viene recogido en el «libro blanco» que preparó el Forum Dermatológico Europeo, presidido por el profesor Lasse Braathen, previa solicitud a las sociedades europeas de esa parte de la Dermatología o a personas de reconocido prestigio, con el fin de «definir las competencias de los dermatovenereólogos europeos y trasladarlas a las autoridades comunitarias». La «posición de la Dermatología quirúrgica en Europa» fue solicitada al Board de la Sociedad Europea de Dermatología Quirúrgica del que formamos parte Eckart Haneke (Alemania), Diane Ro-seeuw (Bélgica), Antonio Picoto (Portugal), Neil Walker (Inglaterra), Serge Letessier (Francia) y Martino Neumann (Holanda), y además participó Leonardo Marini (Italia) como presidente del grupo de Láser europeo77.
Lo primero que se hizo fue definir la Dermatología quirúrigca como sigue: «La Dermatología quirúrgica, en algunos países también llamada "Cirugía dermato-lógica" o "Dermatocirugía", es una parte integral de la Dermatología, especialmente de la terapéutica dermatológica, que tiene 4 grandes campos: general, oncológico, reconstructivo y estético/cosmético». Esta Dermatología quirúrgica debe aplicarse al tratamiento quirúrgico de tumores cutáneos benignos y malignos (Dermatología quirúrgica oncológica), deformidades y cicatrices quirúrgicas (Dermatología quirúrgica reconstructiva), afecciones del folículo, uñas y glándulas (Dermatología quirúrgica reconstructiva general), alteraciones de mucosas adyacentes a piel (Dermatología quirúrgica reconstructiva general), venas varicosas y sus consecuencias (úlceras) (Dermatología quirúrgica reconstructiva general) hemorroides (Dermatología quirúrgica reconstructiva general), y donde la Andrología es parte del curriculum, alteraciones tumorales de genitales (Dermatología quirúrgica reconstructiva general).
Además, la Dermatología quirúrgica comprende las siguientes técnicas para el tratamiento de dermatosis y tumores cutáneos: cirugía clásica con bisturí; cirugía micrográfica de Mohs; técnicas de punch y curetaje; electro y radiocirugía; criocirugía; dermoabrasión y peelings químicos; láser; cirugía reconstructiva del cuero cabelludo; cirugía de las uñas; blefaroplastias; estiramientos faciales conservadores (liftings); cirugía de las venas; tratamiento de las hemorroides; liposucción y lipoescultura; circuncisión y otras intervenciones en genitales y tratamiento de la hiperhidrosis.
Revisadas las técnicas propias de la Dermatología quirúrgica, cabe preguntarse ¿qué papel ocupa la Dermatología quirúrgica cosmética? La respuesta es obvia: sólo adyuvante, nunca en primer lugar, porque ¿qué gobierno va a pagar en el siglo XXI intervenciones consideradas como cosméticas? Por ello en el position paper no se insiste, dentro de los 16 apartados, en las siguientes técnicas: dermoabrasión y peelings químicos, para tratamiento del fotoenvejecimiento; láser para «modelado cutáneo» (resurfacing); cirugía de cuero cabelludo para trasplantes; blefaroplastias; estiramientos faciales conservadores; liposucción y lipoescultura, y tratamiento de la hiperhidrosis con toxina botulínica.
La cirugía clásica con bisturí es la que hay que desarrollar con mayor intesidad. Comprende las biopsias incisionales y excisionales, la extirpación de tumores y la extirpación de lesiones que no respondieron, o lo hicieron insuficientemente, a los tratamientos conservadores ya que «el uso de la cirugía supone el fallo de la Medicina». Todos los defectos y heridas quirúrgicas se repararán mediante las diferentes técnicas quirúrgicas regionales que se han desarrollado a lo largo del siglo XX, a las que hay que añadir las más recientes consideradas en la «nueva Dermatología quirúrgica geométrica», la aplicación de expansores para obtener más tejidos, el uso de los extensores para evitar demoras o colgajos locales, siempre en situaciones donde el cierre de la herida quirúrgica exija poco aumento de aproximación, y la clásica «cirugía micrográfica de Mohs», que, aunque a los distintos gobiernos no les interese el que se utilice una técnica que puede resultar «lenta», hay que hacer valer y demostrarles que es la técnica más segura para extirpar cierto tipo de tumores cutáneos, por localización o recidivas, evitando a la larga nuevas intervenciones con lo que resulta una técnica económica. Pero la Dermatología quirúrgica debe ajustarse también a los nuevos conocimientos, por lo que en los Departamentos o Servicios de Dermatología debe existir una «Unidad de Melanomas» donde se efectúe el diagnóstico, que incluye la detección del ganglio centinela, el tratamiento y el seguimiento de los melanomas.
Respecto al láser, debe haber, al menos, una «Unidad de Láser comunitaria» donde existan «plataformas» con todos los tipos de láseres que permitan el tratamiento de todos los procesos patológicos vasculares y otros problemas dermatológicos que no pueden considerarse cosméticos como los tatuajes. Queda claro que el «remodelamiento» (resurfacing) no es una técnica a realizar en estas unidades sanitarias comunitarias. Del mismo modo, de momento, no es posible el uso de láser de rubí, alejandrita, neodimio:YAG o diodo en el tratamiento del pelo superfluo, pero digo «de momento» porque estoy convencido de que los Gobiernos acabarán por entender que el hirsutismo es una enfermedad que debería ser tratada con cargo a la Administración, lo que será difícil porque siempre habrá abusos. Pero no tienen por qué pagar las pacientes los abusos de los «listillos».
Y procede ahora la gran pregunta: ¿cómo convencer a los Gobiernos de que la Dermatología quirúrgica es necesaria? Efectuando toda la cirugía de nuestra especialidad, controlando la de primer nivel, que se hará como cirugía ambulatoria, y realizando en hospitales la de segundo y tercer nivel que hoy podríamos definir como aquellas que se realizan con sedación consciente, en Unidades de Cirugía mayor ambulatoria, e inconsciente o anestesia general, con encama-ción y control postoperatorio, que debe realizarse en el menor tiempo posible desde el diagnóstico y con el menor tiempo de hospitalización.
No obstante, será obligación también de las «Unidades docentes» enseñar aquellas técnicas que se consideran de Dermatología quirúrgica cosmética, entre otras razones porque pueden servir para completar una intervención de Dermatología quirúrgica reconstructiva con un resultado final estético, que es el fin de toda intervención dermatológica. En esas Unidades docentes se enseñará, en Seminarios o Reuniones/Congresos locales, comunitarios o nacionales, las técnicas de implantes, cirugía de las alopecias, toxina botulínica y láser de CO2 o erbio para las arrugas y el «remodelamiento», y otras posibles nuevas técnicas que vayan apareciendo.
Quizá les haya llamado la atención el que no haya mencionado la técnica de «terapia fotodinámica» para el tratamiento de tumores. Y es que no es quirúrgica ya que precisamente con el ALA y luces lo que hace es evitar que el paciente tenga que recurrir a la cirugía. Es una técnica médica como la aplicación de 5-fluorouracilo, imiquimod, interferón, etc. aunque en este mismo orden de ideas podríamos defender los peelings con tricloracético o hidroxiácidos, ya que producen exulceraciones al tratar precancerosis.
La misión de los Departamentos o Servicios de Dermatología será «enseñar» toda la Dermatología quirúrgica, cosmética o no, pero también lo será de las Sociedades Nacionales e Internacionales como la Academia Española y la Academia Europea de Dermatología y Venereología, incluso mucha más responsabilidad tienen éstas porque serán las encargadas no sólo de «enseñar», sino también de «convencer» a los gobiernos de que la «Dermatología quirúrgica» es necesaria.
En resumen, la Dermatología quirúrgica es la especialidad que tiene más futuro entre las especialidades médico-quirúrgicas, pues va ligada a la calidad de vida. Los dermatocirujanos clásicos no debemos despreciar la Dermatología quirúrgica cosmética, pues en el futuro no será suficiente que la cicatriz quede estéticamente bien, sino que ha de quedar perfecta puesto que habrá que perfeccionar lo perfeccionable de acuerdo con los criterios de «perfección» que la sociedad y los gobiernos tengan en ese momento.