HISTORIA CLINICA
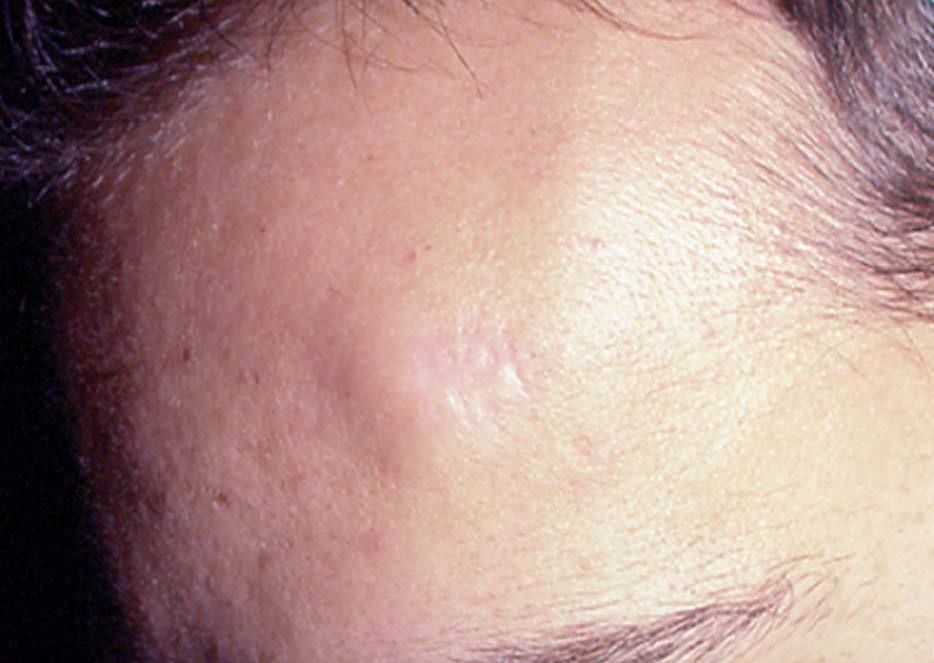
Un varón de 20 años sin antecedentes de interés consultó por una lesión nodular asintomática, localizada en la zona frontal izquierda, de un año de evolución y que había aumentado de tamaño en los últimos 3-4 meses (fig. 1).
Fig. 1.--Nódulo asintomático en la frente.
EXPLORACION FISICA
En la exploración física presentaba un nódulo subcutáneo, de unos 3 cm de diámetro, móvil en superficie pero adherido a planos profundos, cubierto de piel normal. No se palparon adenopatías regionales.
EXAMENES COMPLEMENTARIOS
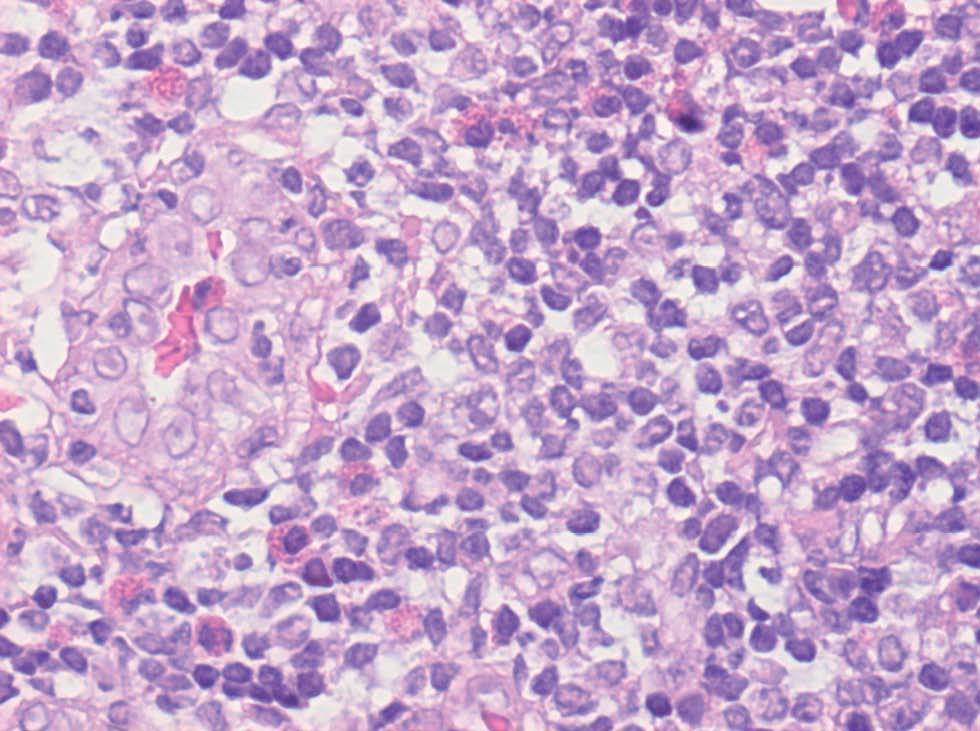
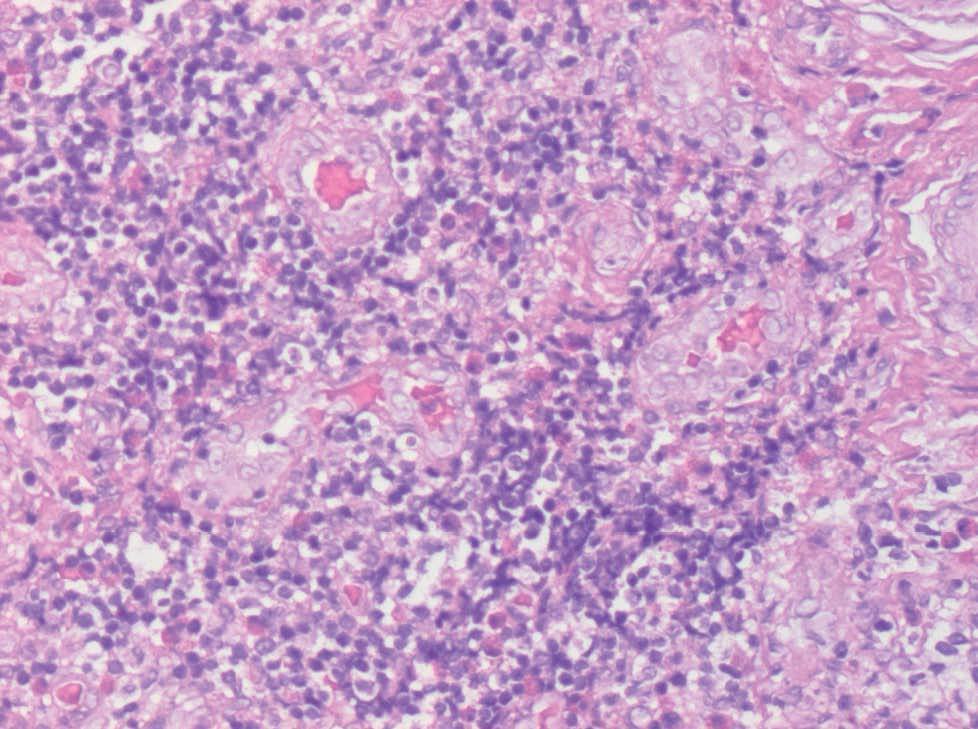
Ante la sospecha clínica de lipoma solicitamos una punción aspirativa con aguja fina (PAAF) cuyo estudio citológico puso de manifiesto la presencia de abundantes linfocitos en diferentes estadios madurativos y algunos eosinófilos. En la analítica destacaba una discreta eosinofilia (10 % de eosinófilos, 790 eosinófilos/mm 3); la bioquímica y los niveles de inmunoglobulina E (IgE) fueron normales. Seguidamente se realizó una biopsia cutánea (figs. 2 y 3).
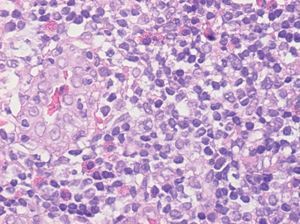
Fig. 2.--Aspecto histológico inflamatorio del nódulo.
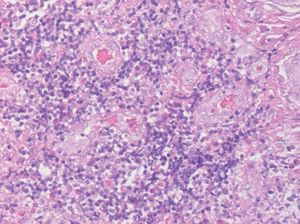
Fig. 3.--Aspecto histológico vascular del nódulo.
DIAGNOSTICO
Hiperplasia angiolinfoide con eosinofilia (HALE).
HISTOPATOLOGIA
En el estudio histopatológico se observó en dermis media-profunda e hipodermis una proliferación nodular e intersticial de vasos sanguíneos de tamaño y morfología uniforme acompañados de un intenso infiltrado inflamatorio de linfocitos que parecían constituir folículos linfoides y abundantes eosinófilos (fig. 2). Las células endoteliales eran prominentes, epitelioides, tenían un citoplasma eosinófilo y en algunos vasos se disponían en forma de empedrado o guijarros (fig. 3). Los estudios inmunohistoquímicos resaltaron que las áreas que parecían folículos linfoides expresaban CD 20 en el centro y CD 43 en la periferia. El estudio genotípico no demostró clonalidad del gen de cadenas pesadas de las inmunoglobulinas. La tinción con CD 31 fue positiva y con factor VIII débilmente positivo, lo cual apoyaba la naturaleza vascular de la lesión. Se realizó una eco-Doppler que descartó un shunt arterio-venoso subyacente.
EVOLUCION Y TRATAMIENTO
Se realizó la extirpación completa de la lesión observándose un ligero abultamiento asintomático en la cicatriz y 1 cm alrededor de ésta tras 2 años de seguimiento.
COMENTARIO
La HALE fue descrita por Wells y Whimster en 1969 1. Inicialmente se consideró una fase tardía de la enfermedad de Kimura, trastorno de origen inflamatorio descrito en orientales. Actualmente la HALE se incluye dentro de las hiperplasias vasculares cutáneas 2 de naturaleza reactiva, considerándose un proceso distinto de la enfermedad de Kimura.
La etiología de la HALE es desconocida, por lo que se han propuesto múltiples teorías relacionándola con picaduras de insectos, infecciones, trastornos inmunológicos y situaciones de hiperestrogenismo (embarazo e ingesta de anticonceptivos orales). Actualmente la teoría más aceptada relaciona la HALE con malformaciones vasculares y shunt arteriovenosos, generalmente de origen traumático. Se han encontrado shunt arteriovenosos en aproximadamente el 50 % de los casos 3. La isquemia tisular desencadenada por robo sanguíneo a través del shunt arteriovenoso provoca la puesta en marcha del sistema renina-angiotensina y la producción de una serie de mediadores inflamatorios que favorecen la proliferación de células endoteliales para intentar compensar la anoxia tisular 4. Por lo tanto, la HALE es un proceso reactivo hiperplásico y no debe ser considerada un proceso neoplásico.
Clínicamente se presenta como pápulas y/o nódulos de coloración marrón o rojiza, de aspecto angiomatoso. Las lesiones pueden ser únicas o múltiples, disponiéndose de forma agrupada o confluyente. Por orden de frecuencia se afecta la cabeza, preferentemente cerca de las orejas, y el cuello. También se han descrito lesiones en otras localizaciones cutáneas, en mucosas, faringe y órbita. Las lesiones pueden ser asintomáticas o provocar dolor, prurito o sensación pulsátil. En ocasiones se asocia eosinofilia en sangre periférica.
Histológicamente se caracteriza por la existencia en dermis e hipodermis de nódulos que presentan dos componentes: vascular e inflamatorio. El componente vascular se caracteriza por abundantes luces vasculares de morfología irregular cuyas células endoteliales protuyen hacia la luz presentando el típico aspecto en tachuela; a veces adoptan una morfología epitelioide o histiocitoide. En ocasiones es muy típico que las células endoteliales se agrupen y presenten un aspecto en empedrado o en guijarros, forman nidos sólidos sin luces vasculares. El componente inflamatorio que aparece alrededor de los vasos está formado por linfocitos, eosinófilos y mastocitos. En un 10 % de los casos se observan folículos linfoides y centros germinales. Las tinciones de inmunohistoquímica para células endoteliales, incluyendo factor VIII, CD 31 y Ulex europaeus, son positivas y permiten confirmar el diagnóstico 2.
El diagnóstico diferencial se establece con la enfermedad de Kimura. Ésta se trata de un trastorno inflamatorio crónico, que suele afectar a la raza oriental, caracterizado por una proliferación linfoide de origen inflamatorio, que con frecuencia se acompaña de adenopatías regionales, IgE elevada y eosinofilia periférica intensa 5. También debemos hacer diagnóstico diferencial con los angiosarcomas, los linfomas y los pseudolinfomas mediante técnicas inmunohistoquímicas y estudio de clonalidad (biología molecular).
Su tratamiento es problemático, dado que su etiopatogenia es desconocida. Su extirpación puede ser curativa, pero es difícil de realizar en casos extensos. Otras alternativas incluyen: corticoides intralesionales o sistémicos, interferón (IFN) 2α intralesional, radioterapia, cirugía con láser, criocirugía, agentes citotóxicos y pentoxifilina, que han sido usados con respuestas variables y recurrencias después de un tiempo 6. Otros tratamientos más novedosos son el imiquimod tópico 7 y el mepolizumab 8 (anticuerpo frente a la interleucina 5 [IL-5]). A pesar de los diferentes tratamientos, la persistencia y/o recidiva de las lesiones es frecuente (30 %) 3.
En nuestro caso los hallazgos citológicos de la PAAF nos permitieron orientar el estudio y consideramos que esta técnica fácil de realizar y poco invasiva proporciona sorpresas diagnósticas en aquellas lesiones cutáneas que clínicamente resultan poco expresivas.
Declaración de conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
Ana Martínez de Salinas. Servicio de Dermatología.
Hospital Clínico Universitario de Salamanca. P.º de San Vicente. 37007 Salamanca. España.
anambilbao@hotmail.com
Recibido el 15 de julio de 2005.
Aceptado el 13 de febrero de 2006.