Varón de 50 años que ingresó para reconstrucción de una colostomía realizada tres meses antes por un cáncer colorrectal (T3N0M0). Durante el ingreso inició un cuadro febril de 37,8 °C con hemocultivos positivos para Staphylococcus aureus, administrándose tratamiento antibiótico intravenoso con ceftazidima (1 g/8 horas) y con paracetamol (1 g/8 horas).
Tras dos semanas del inicio del antibiótico se produjo un nuevo episodio febril de 38,5 °C asociado a escalofríos y linfadenopatías laterocervicales dolorosas, junto al desarrollo de manifestaciones cutáneas.
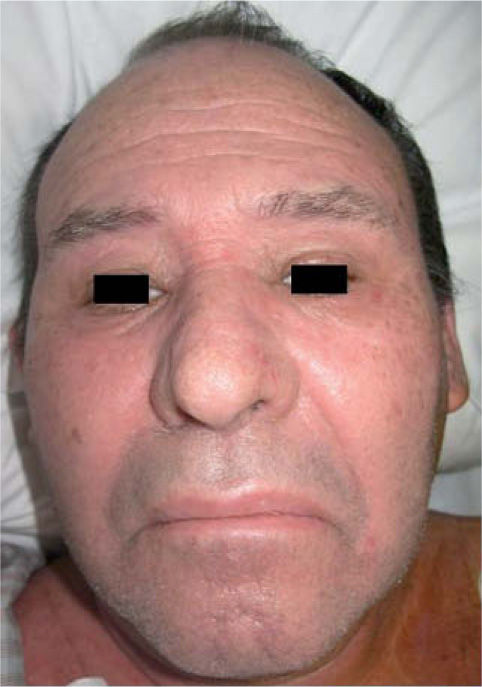
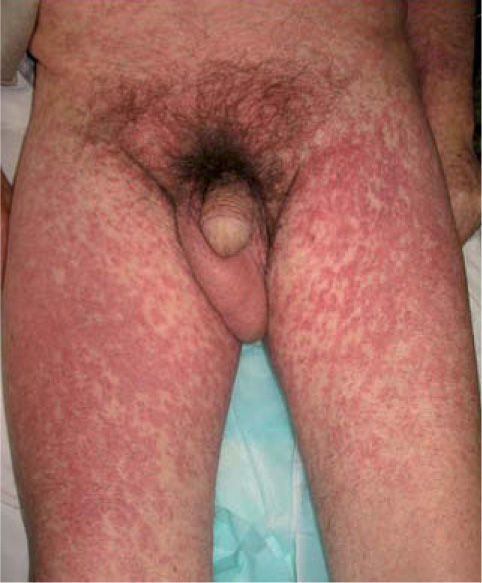
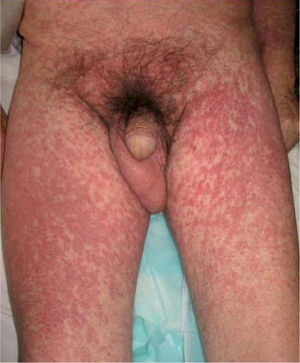
Exploración físicaEl paciente presentaba un edema facial simétrico con afectación de ambos conductos auditivos externos que provocaba hipoacusia de conducción (fig. 1). Asociaba un exantema morbiliforme, violáceo, pruriginoso, de inicio en el tronco y los miembros superiores, que progresivamente abarcó todo el cuerpo, respetando la región palmoplantar y las mucosas (fig. 2).
Pruebas complementariasEl hemocultivo fue negativo y la analítica mostró leucocitosis con eosinofilia (2 x 105/l) y una elevación de las enzimas hepáticas (GOT: 89, GPT:102, GGT: 322). En un frotis de sangre periférica se detectaron linfocitos atípicos.
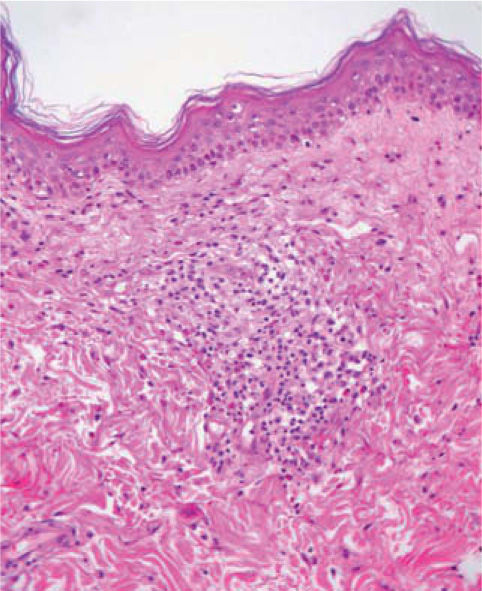
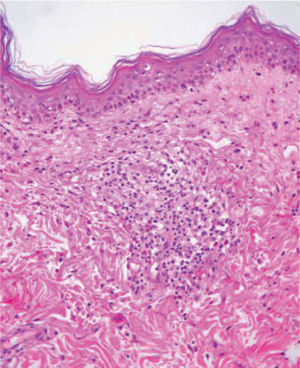
Se realizó una biopsia que mostraba un infiltrado denso formado por linfocitos atípicos acompañado por un discreto número de eosinófilos en una dermis superficial edematosa (fig. 3).
DiagnósticoSíndrome de hipersensibilidad secundario a la ceftazidima.
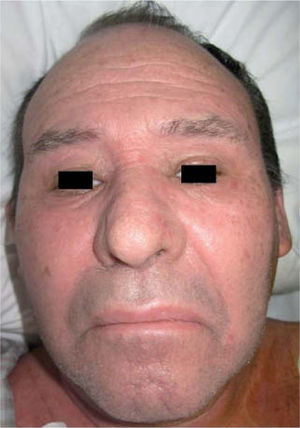
Evolución y tratamientoA las 48 horas de la retirada de la ceftazidima el paciente estaba afebril, el edema facial había desaparecido y el exantema corporal se había atenuado, dejando una descamación residual.
El paciente recibió una quinolona de cuarta generación como alternativa antibiótica, y se inició la infusión de corticoterapia intravenosa en dosis de inicio de 1 mg/kg de peso con reducción progresiva de la dosis durante 30 días para conseguir una resolución más rápida del cuadro.
Dos meses después del inicio del cuadro los parámetros analíticos habían regresado a los valores normales.
ComentarioEl síndrome DRESS, también llamado síndrome de hipersensibilidad, o más recientemente DIDMOHS (druginduced delayed multiorgan hypersensitivity syndrome), es una toxicodermia que se caracteriza por una reacción cutánea específica asociada a eosinofilia y manifestaciones sistémicas que se relaciona con una elevada mortalidad.
Se asocia con mayor frecuencia a la ingesta de anticonvulsivantes aromáticos (fenitoína, fenobarbital, carbamacepina, primidona, lamotrigina, felbamato) y sulfonamidas, con una incidencia global del síndrome de hipersensibilidad de uno de cada 10.000 pacientes expuestos a estos fármacos1.
El caso descrito es el primer síndrome DRESS en la literatura asociado al uso de ceftazidima, cefalosporina de cuarta generación. Se trata de un antibiótico utilizado en el ámbito hospitalario para el tratamiento de infecciones bacterianas graves.
El cuadro clínico se desarrolla entre la segunda y la sexta semanas tras la primera administración del fármaco causal. Inicialmente el paciente presenta un cuadro pseudogripal con adenopatías generalizadas dolorosas. Posteriormente se desarrolla un edema facial o periorbitario y un exantema morbiliforme violáceo y pruriginoso que evoluciona a una dermatitis exfoliativa, extendiéndose en dirección craneocaudal hasta alcanzar un estado eritrodérmico. La región palmoplantar y las superficies mucosas suelen estar respetadas. La afectación sistémica asociada es la que marca el pronóstico vital del paciente, siendo el hígado el que se altera más frecuentemente2,3.
Analíticamente presenta leucocitosis con hipereosinofilia en el 90 % de los casos, y se detectan linfocitos atípicos en sangre periférica en el 40 %4.
El pronóstico del síndrome de hipersensibilidad es variable. La mortalidad, fundamentalmente secundaria a un fallo hepático, es de un 10 % de los casos, y se incrementa en función del retraso diagnóstico. En el resto de los casos la recuperación es habitualmente total, pudiendo persistir el exantema y las alteraciones analíticas semanas e incluso meses tras la retirada del fármaco5.
La retirada precoz del fármaco causal es la única intervención aceptada de manera universal en el control de esta toxicodermia. La administración de corticoterapia intravenosa de 0,5 mg/kg a 2 mg/kg en función del compromiso sistémico asociado3,6 es un tratamiento que parece mejorar el pronóstico a largo plazo.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.