La lidocaína es uno de los anestésicos locales más ampliamente utilizado, pudiéndose administrar de forma tópica o parenteral. Los eccemas alérgicos de contacto a la lidocaína son poco frecuentes, pero en los últimos años se están incrementando. Exponemos el caso de un varón de 66 años que presentó un eccema agudo en el pabellón auricular y la mejilla izquierda tras la aplicación de unas gotas óticas. Las pruebas epicutáneas fueron positivas para el producto «tal cual» y para la lidocaína contenida en dichas gotas óticas, confirmándose el diagnóstico de eccema alérgico de contacto por lidocaína.
Lidocaine is one of the most widely used local anesthetics. It can be administered topically or parenterally. Allergic contact dermatitis from lidocaine is uncommon, but an increasing number of cases have been reported in recent years. We present the case of a 66-year-old man who presented with acute dermatitis on the pinna and left cheek after applying ear drops. Patch tests were positive for the product itself and for lidocaine in the ear drops, thereby confirming the diagnosis of contact dermatitis from lidocaine.
Los anestésicos locales son un grupo de medicamentos ampliamente utilizados que se pueden emplear de forma tópica, por inyección o de ambas maneras. Mientras que la aplicación tópica puede ocasionar un eccema alérgico de contacto (EAC), la inyección de dichas sustancias puede ocasionar problemas más graves (urticaria, shock anafiláctico, vasculitis, etc.)1. Tradicionalmente se ha limitado la aplicación tópica a los anestésicos que no se usaban de forma parenteral, como la benzocaína, para evitar reacciones alérgicas cruzadas con fármacos relacionados. Sin embargo, últimamente cada vez es más frecuente el uso de anestésicos tópicos que también pueden usarse por vía parenteral, siendo el más conocido el EMLA® crema (prilocaína + lidocaína), muy utilizado en pequeñas intervenciones o tratamientos con láser, aunque hay otros muchos productos. En este artículo presentamos un EAC a la lidocaína contenida en unas gotas óticas.
Caso clínicoSe trata de un varón de 66 años sin alergias conocidas ni antecedentes personales de interés que fue remitido a nuestra consulta por presentar en el pabellón auricular y la mejilla izquierda lesiones eritematosas, exudativas, muy pruriginosas que desaparecieron tras formar costra en 1 semana. El paciente, por prurito y dolor en dicha zona, se había aplicado durante los 3 días previos 2 gotas cada 6 horas de Panotile®, unas gotas óticas compuestas por polimixina B, neomicina, acetato de fludrocortisona, clorhidrato de lidocaína, cloruro de benzalconio y propilenglicol. En el momento de ser visto en la consulta, 1 mes después, únicamente presentaba una leve coloración eritematomarronácea residual.
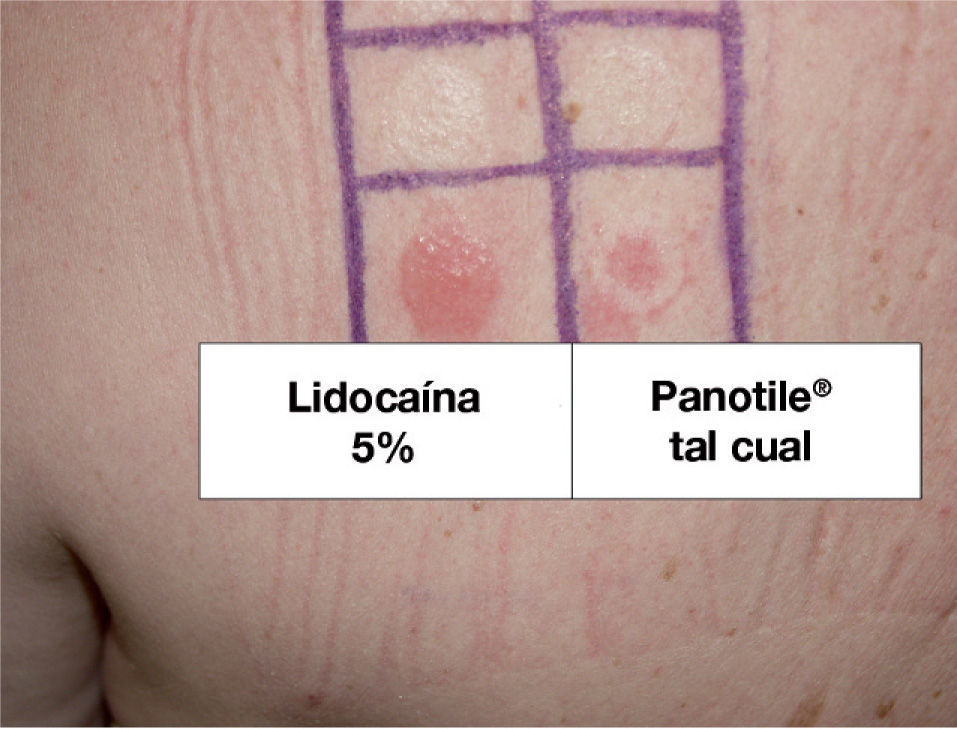
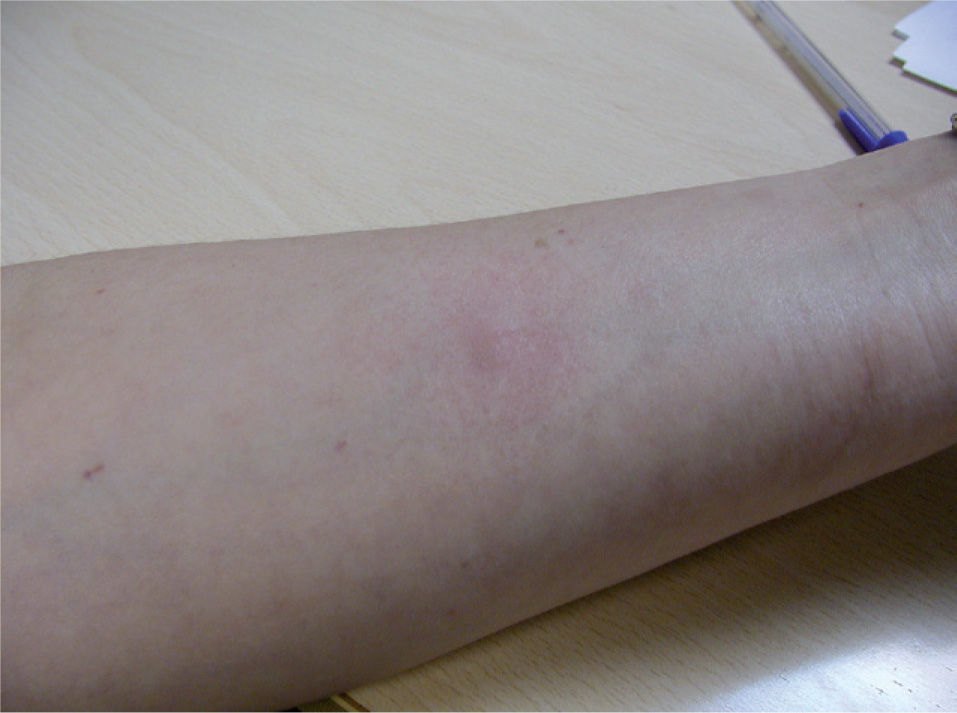
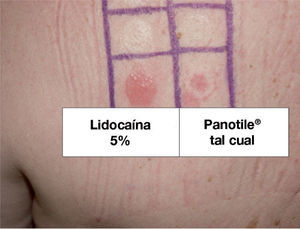
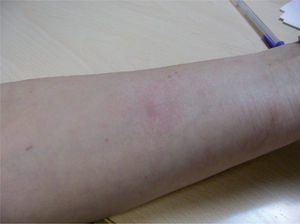
Con el diagnóstico de sospecha de EAC se realizaron las pruebas epicutáneas según las recomendaciones del Grupo Español de Investigación en Dermatitis de Contacto (GEIDC) con su batería estándar, Panotile® «tal cual» y sus componentes (tabla 1). La lectura a las 48 y 96 horas mostró positividad para el producto propio, así como para la lidocaína (+ +) (fig. 1). Las pruebas epicutáneas de otros anestésicos del grupo amida a las concentraciones y excipientes con las que están comercializadas, incluyendo ropivacaína, prilocaína, bupivacaína y mepivacaína, fueron negativas. Posteriormente se realizó prick test para lidocaína al 1 % en suero salino, el cual fue negativo. La intradermorreacción con lidocaína al 0,1 % fue negativa en la lectura inmediata y a las 24 horas, pero mostró positividad a las 48 horas en forma de induración que persistió 5 días (fig. 2). El prick test y la intradermorreacción con lectura inmediata y tardía a las 24 y 48 horas con mepivacaína al 2 %, ropivacaína al 1 %, bupivacaína al 0,25 % y prilocaína al 5% fueron negativas. La provocación parenteral con mepivacaína al 2 % y bupivacaína al 0,25 % hasta 1cc fueron negativas y se permitió al paciente utilizar en lo sucesivo dichos anestésicos, prohibiéndose la administración tópica o parenteral de lidocaína.
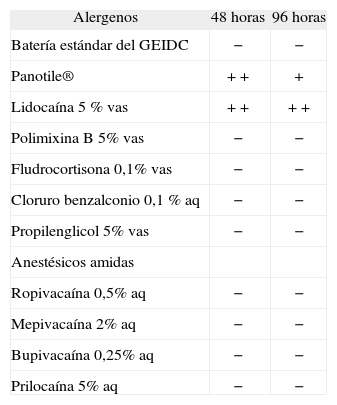
Resultados de las pruebas epicutáneas realizadas al paciente
| Alergenos | 48 horas | 96 horas |
| Batería estándar del GEIDC | − | − |
| Panotile® | + + | + |
| Lidocaína 5 % vas | + + | + + |
| Polimixina B 5% vas | − | − |
| Fludrocortisona 0,1% vas | − | − |
| Cloruro benzalconio 0,1 % aq | − | − |
| Propilenglicol 5% vas | − | − |
| Anestésicos amidas | ||
| Ropivacaína 0,5% aq | − | − |
| Mepivacaína 2% aq | − | − |
| Bupivacaína 0,25% aq | − | − |
| Prilocaína 5% aq | − | − |
aq: agua; GEIDC: Grupo Español de Investigación en Dermatitis de Contacto; vas: vaselina.
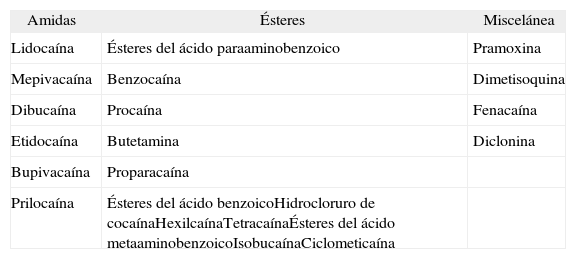
Tradicionalmente los anestésicos locales se han dividido en dos grupos en base a su estructura química: ésteres y amidas (tabla 2). Las reacciones alérgicas a los anestésicos del grupo éster han sido publicadas en mayor medida que las del grupo amida, posiblemente por su amplio uso y por la formación del grupo ácido paraaminobenzoico, altamente antigénico, tras la hidrólisis de la molécula del anestésico2. No obstante, debido a su uso cada vez más frecuente se están incrementando el número de reacciones alérgicas a los anestésicos del grupo amida, tanto de tipo I como de tipo IV (EAC).
Clasificación de los anestésicos tópicos
| Amidas | Ésteres | Miscelánea |
| Lidocaína | Ésteres del ácido paraaminobenzoico | Pramoxina |
| Mepivacaína | Benzocaína | Dimetisoquina |
| Dibucaína | Procaína | Fenacaína |
| Etidocaína | Butetamina | Diclonina |
| Bupivacaína | Proparacaína | |
| Prilocaína | Ésteres del ácido benzoicoHidrocloruro de cocaínaHexilcaínaTetracaínaÉsteres del ácido metaaminobenzoicoIsobucaínaCiclometicaína |
La lidocaína (xilocaína, lignocaína) es probablemente el anestésico del grupo amida más usado, utilizándose no sólo como anestésico (tópico e inyectable) sino también de forma intravenosa en el tratamiento de arritmias cardíacas. Las reacciones alérgicas a la lidocaína son poco frecuentes, pero como se ha comentado anteriormente se están incrementando, lo que ha llevado a algunos grupos como el NACDG (North American Contact Dermatitis Group) a incluir este antígeno en su serie estándar desde el año 2001. Este grupo obtuvo en el período 2001-2002 doce positividades sobre 1.030 pacientes parcheados con lidocaína (0,7 %), mientras que Mackley et al obtuvieron cuatro de 183 pacientes testados (2 %)3. Estos datos sugieren que la sensibilización a este anestésico puede ser mayor de lo que muestran los casos publicados. Los anteriores datos contrastan con los alergenos de la batería estándar europea, que sólo incluye benzocaína al 5 %, o la batería estándar del GEIDC, cuya mezcla de caínas incluye benzocaína, procaína, dibucaína (cincocaína) y tetracaína, es decir, un solo anestésico del grupo amida (dibucaína) que además es poco utilizado. Serán precisos futuros estudios para dilucidar si es conveniente modificar o incluir otros anestésicos del grupo amida más ampliamente utilizados y con mayor probabilidad de producir sensibilización.
La mayoría de los casos publicados de EAC por lidocaína sucedieron tras el uso de cremas antihemorroidales que contienen dicho producto, aunque está incluida en la composición de múltiples productos (tabla 3) y se han descrito también EAC tras el uso de preparados anestésicos para úlceras, quemaduras solares y tras inyecciones en cirugía4-7. Curiosamente, a pesar de la amplia utilización de la crema anestésica EMLA®, que contiene lidocaína y prilocaína, los escasos EAC publicados corresponden a la sensibilización a la prilocaína y no a la lidocaína8.
Productos de aplicación tópica comercializados en el mercado español que contienen lidocaína
| Anginovag. Aerosol (Grupo Ferrer) |
| Anso. Pomada rectal (Lacer) |
| Dermovagisil. Crema (Combe Europa) |
| Emla. Crema (Astra-Zeneca) |
| Hepro. Canuletas (Cassen Fleet) |
| Kanapomada. Pomada (Medical) |
| Oraqix. Gel periodontal (Dentsply Detrey GMBH) |
| Otomidrin. Gotas óticas (Fardi) |
| Panotile. Gotas óticas (Zambon) |
| Proctium. Pomada rectal (Esteve) |
| Strepsils lidocaína. Pastillas (Boots Healthcare) |
| Synalar Rectal. Pomada (Astellas Pharma) |
| Trigón Rectal. Pomada rectal (Bristol Myers Squibb) |
| Xylonibsa. Gel, aerosol, pomada (Inibsa) |
Las reacciones cruzadas entre diversos anestésicos del grupo éster son frecuentes, sin embargo, sólo hemos encontrado 3 casos publicados de positividad con anestésicos de ambos grupos, considerándose sensibilización concomitante más que reacción cruzada4,9. Por otra parte, las reacciones cruzadas dentro del grupo amida son muy infrecuentes, a pesar de la similitud de algunos anestésicos10-12.
Todos los pacientes con sospecha de reacciones a los anestésicos tópicos deben ser estudiados con pruebas epicutáneas. No están claramente estandarizadas las concentraciones a las que debe parchearse el resto de los anestésicos del grupo amida. Nosotros lo hemos hecho, de forma similar a diversos autores, en las concentraciones tal y como están comercializadas13,14. Posteriormente se ha realizado una intradermorreacción y un test de provocación, lo que permite descartar una sensibilización a dichos anestésicos. Debido al amplio uso de los anestésicos se deben estudiar, como se ha hecho en este paciente, posibles alternativas mediante pruebas epicutáneas, prick, intradermorreacción y posterior prueba de provocación, para confirmar la tolerancia de anestésicos que puedan ser usados en un futuro.
Querríamos destacar finalmente la importancia del conocimiento de estas reacciones debido al probable aumento de las mismas derivadas de un mayor uso, no sólo por las consecuencias médicas, sino también por las posibles repercusiones medicolegales. Su estudio debe ser individualizado y realizado por personal experto, quien decidirá las diversas pruebas que deben realizarse.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.