Las combinaciones de tratamiento tópico (TT) y terapia biológica (TB) son frecuentes en la práctica clínica. Sin embargo, la literatura en este ámbito acerca de cómo se emplea el TT tras el inicio de la TB es escasa, en particular respecto al TT combinado con anti-interleucina (IL)-17 o anti-IL-23.
ObjetivosDescribir la frecuencia de uso del TT concomitante a la TB al inicio y tras seis meses de tratamiento con distintos fármacos (anti-IL-17, ustekinumab [UTK] y anti-IL-23). Nuestros objetivos secundarios son: definir el tipo de terapia tópica empleada, comparar la recurrencia de uso de tópicos entre los distintos grupos de TB, describir la supervivencia del TT en estos pacientes y buscar factores que condicionen el uso o suspensión del mismo en estos sujetos (respuesta clínica, calidad de vida, tipo de fármaco, etc.).
Material y métodosEstudio retrospectivo observacional y unicéntrico en pacientes con psoriasis moderada-grave, tratados con anti-IL-17 (secukinumab [SEC], ixekizumab [IXE]), anti-IL-17R (brodalumab [BRO]), UTK y guselkumab [GUS] entre enero de 2015 y diciembre de 2020.
ResultadosIncluimos a 138 pacientes; al inicio del tratamiento, 82,7% empleaban TT (55% diariamente) y, tras seis meses, 86,6% había suspendido el TT. Respecto al análisis según el fármaco, a los seis meses destaca que 100% de los sujetos con BRO interrumpieron el TT. No encontramos diferencias significativas respecto a la frecuencia de uso de TT según la TB empleada a los seis meses de tratamiento. El tiempo medio estimado de utilización de TT fue de 4,3 meses (desviación estándar [DE] 6,7) y fue significativamente menor en el grupo de pacientes que alcanzaron el Psoriasis Area Severity Index (PASI)100 (2,8 vs. 8,1 meses).
ConclusionesEn nuestra cohorte, observamos una disminución significativa en la frecuencia de uso de TT a los seis meses después de iniciar una TB en la práctica clínica. Esta reducción fue más temprana en aquellos pacientes que experimentaron tanto una mejoría en la respuesta clínica objetiva como en la calidad de vida.
Combinations of topical (TT) and biological therapies (BT) are a common thing in the routine clinical practice. However, the scientific medical literature on how TT is, actually, used after the initiation of BT is scarce, particularly in combination with anti-IL17, or anti-IL23.
ObjectivesTo describe the frequency of the concomitant use of TT + BT at baseline and after a 6-month course of several drugs (anti-IL17, ustekinumab, and anti-IL23). Our secondary endpoints are to describe the type of topical therapy used, compare the frequency of use of TT among the different groups of BT, describe the survival of topical therapy in these patients, and identify the factors that can impact the use or discontinuation of topical therapy in these patients (clinical response, quality of life, type of drug, etc.).
Materials and methodsThis was a retrospective, observational, and single-center study of patients with moderate-to-severe psoriasis treated with anti-IL17 (secukinumab, ixekizumab), anti-IL17R (brodalumab), ustekinumab, and guselkumab from January 2015 through December 2020.
ResultsWe included a total of 138 patients. When treatment started, 82.7% were on TT (55% daily), and after 6 months, 86.6% had discontinued TT. Regarding the analysis by type of drug, at 6 months, we found that 100% of the patients with BRO had discontinued topical treatment. We did not find any significant differences in the frequency of use of TT based on the BT used during the 6-month course of treatment. The estimated mean course of TT was 4.3 months (SD, 6.7). Also, the estimated mean course of TT was significantly shorter in the group of patients who achieved PASI100 (2.8 months vs. 8.1 months).
ConclusionsIn our cohort, we saw a significant decrease in the frequency of use of TT at 6 months after starting BT in the routine clinical practice. This reduction occurred earlier in patients who improved their objective clinical response and quality of life.
La psoriasis es una enfermedad crónica e inmunomediada que afecta a entre 1 y 4% de la población adulta a nivel mundial1. Aproximadamente 80% de los pacientes con esta entidad tienen una forma leve que puede controlarse exclusivamente con un tratamiento tópico (TT). El resto presenta una psoriasis moderada o grave que, en ocasiones, requiere terapias sistémicas, convencionales o biológicas, para el control de la enfermedad2. El incremento progresivo de la efectividad de las terapias biológicas (TB) nos permite plantear unos objetivos exigentes en términos clínicos y de calidad de vida en los individuos con una psoriasis moderada-grave3. Aun así, algunas veces, la TB en monoterapia no consigue el aclaramiento total de la enfermedad o no lo hace de forma inmediata. La persistencia de las lesiones cutáneas residuales puede empeorar la calidad de vida pese a que la respuesta clínica pueda considerarse aceptable. Por ello, generalmente, en la práctica clínica, tras el inicio de la TB, no se suspende el TT previo permitiéndose que los sujetos lo empleen sobre las áreas con una actividad persistente del padecimiento.
La combinación de TB y TT podría acelerar el tiempo hasta una respuesta óptima, alargar el mantenimiento de la respuesta inicial a la TB, realizar un correcto tratamiento de lesiones refractarias en los respondedores parciales, así como favorecer una reducción de la dosis y los efectos secundarios de las TB4.
Actualmente, se considera el eje interleucina (IL)-23/ T helper (Th)17 como la principal vía patogénica en la psoriasis, lográndose unas respuestas clínicas excelentes con los agentes dirigidos a esta vía. La mayor eficacia de los fármacos anti-IL-17 y anti-IL-23/p19, en comparación con los anti-TNF y anti-IL-12/IL-23 p40, haría esperable que aquellos pacientes que recibiesen dichos fármacos requiriesen un menor uso de TT. Asimismo, la velocidad de respuesta de los fármacos anti-IL-175 pronosticaría que los sujetos suspendieran el TT más precozmente que con un anti-IL-23/p19 o un anti-IL-23/p40.
Aunque en los ensayos clínicos se cuantifica el empleo de TT que realizan los pacientes, la frecuencia de uso de TT tras el inicio de TB en la práctica clínica está poco descrita. Además, los factores que influyen en el empleo de TT en los sujetos tratados con una TB no están claramente establecidos. Existen estudios que demuestran el beneficio de combinar un TT con tratamientos sistémicos clásicos6 y con un anti-TNF4,7–11. Sin embargo, no hemos encontrado literatura en la práctica cínica habitual acerca del esquema combinado de fármacos tópicos con aquellos anti-IL-17 o anti-IL-23.
Nuestro objetivo principal fue describir la frecuencia del empleo de TT concomitante a la TB al inicio y tras seis meses de tratamiento con distintos fármacos (anti-IL-17, ustekinumab [UTK] y anti-IL-23). Nuestros objetivos secundarios fueron definir el tipo de terapia tópica empleada, comparar la recurrencia de uso de tópicos entre los distintos grupos de TB, describir la supervivencia del TT y buscar factores que condicionen el uso o la suspensión de este en estos pacientes.
Material y métodosDiseño del estudioLlevamos a cabo un estudio retrospectivo observacional incluyendo a pacientes mayores de 18 años con una psoriasis moderada-grave, tratados en la consulta monográfica de psoriasis del Hospital de la Princesa con anti-IL-17 (secukinumab [SEC], ixekizumab [IXE]) y anti-IL-17R (brodalumab [BRO]), UTK y guselkumab [GUS], entre enero de 2015 y diciembre de 2020. Se incluyeron aquellos sujetos que iniciaron TB en este periodo y que tuvieron un seguimiento mínimo de seis meses. La realización del estudio ha sido aceptada por el Comité Ético de la Princesa (Acta CEIM 8/21).
Variables del estudioEn la primera visita se registraron datos sociodemográficos y parámetros clínicos (Anexo 1 del material suplementario). Como índices de gravedad y afectación de la calidad de vida, se recogió el Psoriasis Area Severity Index (PASI) y el Dermatology Life Quality Index (DLQI) en cada una de las visitas. Se calculó en cada paciente el PASI75 y 90, para poder identificar en cada consulta si había alcanzado o no dichas respuestas, también se codificó si lograron o no el PASI absoluto ≤ 2. Respecto a la variable de interés (el uso de TT) se extrajo la información a partir de los datos recogidos en las historias clínicas en cada una de las sesiones. La frecuencia de uso se tradujo como variable ordinal, de la siguiente manera: ausencia de uso, utilización durante uno o dos días por semana, tres a cuatro días por semana, cinco a seis días semanales y empleo diario.
Se creó una variable combinada que incluía parámetros de respuesta clínica (PASI) y de calidad de vida (DLQI) para poder evaluar las diferencias en el uso de tópicos entre pacientes con buen control objetivo y que además mostraran mejoría en su calidad de vida. Esta variable está basada en la denominada «supervivencia feliz» creada por Van den Reek et al. para incluir parámetros de calidad de vida en el seguimiento del uso de los fármacos12. Estas variables aparecen referidas en este trabajo como happyPASI2 (PASI <2 y DLQI <5) y happyPASI100 (PASI100 y DLQI 0 o 1).
Análisis estadísticoPara llevar a cabo el análisis estadístico, se utilizó el software SPSS/PC (versión 18.0 para Windows, SPSS Inc., Chicago, IL, EE. UU.). Se realizó una prueba de Shapiro-Wilk para verificar la normalidad. Se han efectuado estudios descriptivos de las distintas variables incluidas.
También se llevó a cabo un estudio Kaplan-Meyer para determinar la velocidad a la que los pacientes suspendían el TT, considerándose datos censurados, los de aquellos sujetos que no lo habían abandonado hasta la fecha del último seguimiento, y una regresión de Cox para analizar las variables asociadas con dicha suspensión. Valores de p <0,05 se consideraron estadísticamente significativos.
ResultadosSe incluyeron a 138 pacientes tratados con los siguientes fármacos: SEC (n=39), IXE (n=26), BRO (n=10), GUS (n=37) y UTK (n=26).
Respecto a los datos demográficos de la cohorte global, nuestros participantes tenían una media de edad de 52,5 años (desviación estándar [DE] 15,4), índice de masa corporal [IMC] mediana 27,6 (rango intercuartílico [IQR] 5,69), peso mediana 80 kg (IQR 23) y talla media 169,8cm (DE 9,4). La media de tratamientos previos realizados, tanto de fármacos sistémicos como biológicos fue de 3,6 (DE 2,5). En cuanto a la gravedad de la enfermedad, los sujetos presentaban un PASI medio basal de 12,6 (DE 7,8) y un DLQI medio basal de 12,1 (DE 7,8).
La tabla 1 muestra los datos demográficos de la cohorte según la TB empleada.
Características sociodemográficas y clínicas basales según el tipo de terapia biológica
| Secukinumab | Ixekizumab | Brodalumab | Guselkumab | Ustekinumab | |
|---|---|---|---|---|---|
| n | 39 | 26 | 10 | 37 | 26 |
| Sexo (H/M) | 56,4/43,6% | 53,84/ 46,2% | 80/20% | 64,8/35,1% | 53,8/46,1% |
| Edad media (DE) | 48,0 (14,2) | 51,8 (15,3) | 57,3 (11,8) | 53,1 (14,5) | 52 (19,1) |
| Artritis | 41% | 34,6% | 20% | 10,8% | 15,3% |
| IMC kg/m2 mediana (IQR) | 28,3 (4,4) | 27,7 (6) | 28,9 (4,8) | 28,24 (4,4) | 26,1 (4,2) |
| Número TB previa media (DE) | 1,6 (1,3) | 1,6 (1,3) | 2,2 (1,9) | 2,5 (2,2) | 0,4 (0,7) |
| Número TS previo media (DE) | 1,9 (1,2) | 1,1 (1,2) | 2,5 (1,1) | 2 (1) | 1,6 (1) |
| PASI-b media (DE) | 12,9 (7,8) | 14,3 (10,5) | 10,2 (4,1) | 10,5 (7) | 14,3 (5,7) |
| DLQI-b media (DE) | 12,43 (7,3) | 15,3 (6,9) | 13,1 (7,5) | 8,8 (9,2) | 12,1 (6,4) |
DE: desviación estándar; DLQI: Dermatology Life Quality Index; IMC: índice de masa corporal; PASI: Psoriasis Area Severity Index; IQR: rango intercuartílico; TB: terapia biológica; TS: tratamientos sistémicos clásicos.
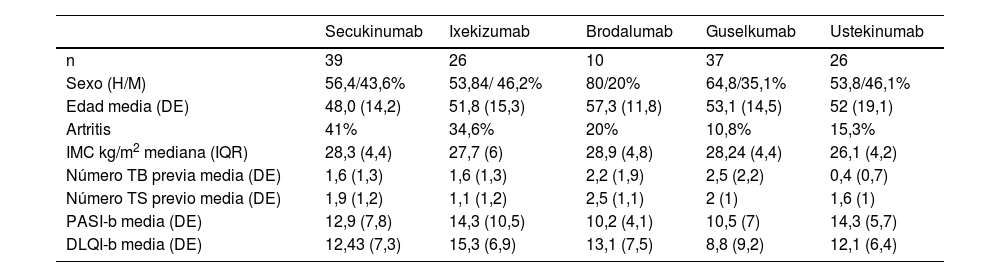
En la cohorte global, tras seis meses de tratamiento, 51,1% de los pacientes alcanzó un PASI100; 56,6% obtuvo PASI90 y 74,6% un PASI ≤ 2.
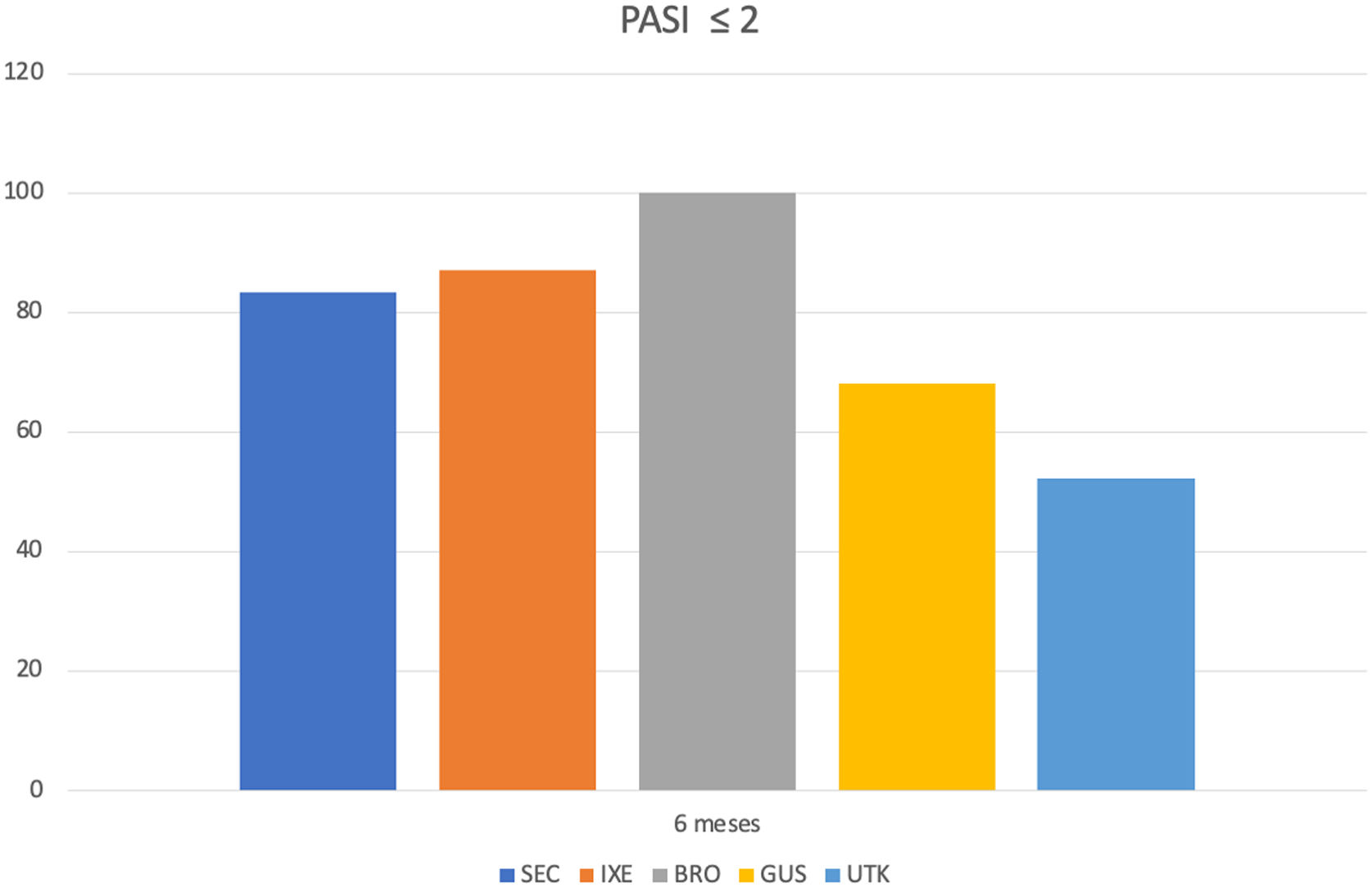
La evolución de la respuesta PASI <2 según el grupo de tratamiento aparece representada en la figura 1.
A los seis meses, 50,4% de los pacientes alcanzó un aclaramiento completo junto con una afectación de la calidad de vida mínima o ausente (DLQI 0 o 1), la variable llamada happyPASI100. Además, 60,4% lograron happyPASI <2.
Frecuencia de uso de tópicosRespecto al tipo de TT, en el cuerpo y las extremidades, 100% empleaba combinaciones fijas de calcipotriol/betametasona. De ellos, 75%, además, usaban corticoides, principalmente propionato de clobetasol 0,05%. Un total de 40% optaba por mometasona en loción en el cuero cabelludo. Otros productos fueron utilizados de manera muy aislada. Dada la homogeneidad en el uso de productos tópicos y que se mantuvo durante las diferentes visitas, en adelante se englobarán los tres bajo el término global TT y se analizarán en conjunto.
La frecuencia global de empleo de TT basal fue: 55% a diario; 2,7% cinco a seis días por semana; 16,4% tres a cuatro días a la semana; 8,2% uno a dos días por semana y 17,3% no usó TT. Por otra parte, a los seis meses desde el inicio de la TB solo 5,7% de los pacientes utilizaba un TT a diario y 86,8% refirió que no lo usaba.
Respecto al análisis según el fármaco, a los seis meses destaca que 100% de los pacientes con BRO suspendieron el TT. En la tabla 2 se especifica la frecuencia del uso de TT según la TB empleada.
Frecuencia de uso de tópicos basal y a los 6 meses en función del grupo de tratamiento
| Frecuencias(días/semana) | Secukinumab(n=39) | Ixekizumab(n=26) | Brodalumab(n=10) | Guselkumab(n=37) | Ustekinumab(n=26) |
|---|---|---|---|---|---|
| Basal | |||||
| 7 | 55,3% | 56% | 60% | 54% | 56% |
| 5-6 | 0% | 8% | 0% | 2,7% | 0% |
| 3-4 | 18,4% | 16% | 20% | 13,5% | 4,3% |
| 1-2 | 10,5% | 4% | 0% | 10,8% | 17,4% |
| Nunca | 15,8% | 16% | 20% | 18,9% | 21,7% |
| 6 meses | |||||
| 7 | 16,7% | 8,7% | 0% | 0% | 0% |
| 5-6 | 0% | 4,3% | 0% | 14,8% | 28,6% |
| 3-4 | 2,8% | 4,3% | 0% | 0% | 4,8% |
| 1-2 | 11,1% | 13% | 0% | 11,1% | 9,5% |
| Nunca | 69,4% | 69,5% | 100% | 74,1% | 57,1% |
Al agrupar las diferentes frecuencias de uso de TT en dos categorías, observamos que, al inicio de la terapia, los pacientes tratados con UTK empleaban menos TT (X2, p=0,03). No obtuvimos diferencias significativas (X2, p=0,479) a los seis meses de tratamiento (tabla 3).
Frecuencia de uso de tópicos basal y a los 6 meses
| Frecuencias(días/semana) | Secukinumab(n=39) | Ixekizumab(n=26) | Brodalumab(n=10) | Guselkumab(n=37) | Ustekinumab(n=26) |
|---|---|---|---|---|---|
| Basal | |||||
| ≥ 3-4 | 73,6% | 80% | 80% | 70,3% | 40,9% |
| 1-2/nunca | 26,4% | 20% | 20% | 29,7% | 59,1% |
| 6 meses | |||||
| ≥ 3-4 | 19,5% | 17,4% | 0% | 29,5% | 14,9% |
| 1-2/nunca | 80,5% | 82,6% | 100% | 70,5% | 85,1% |
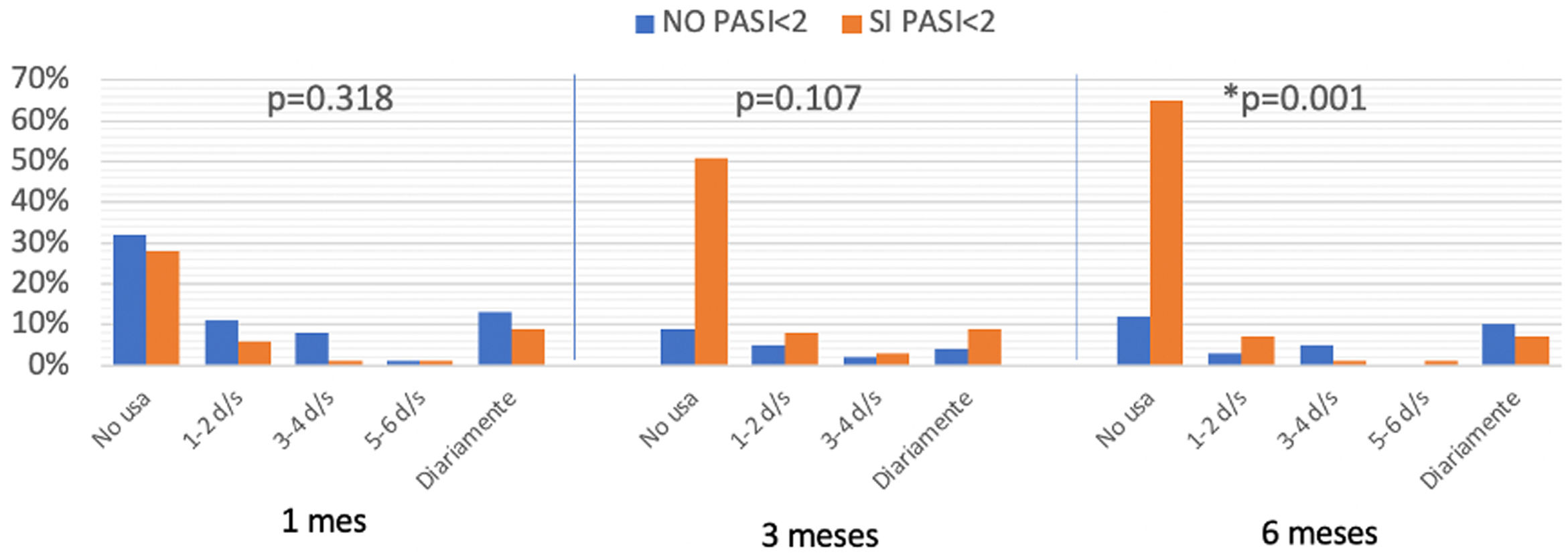
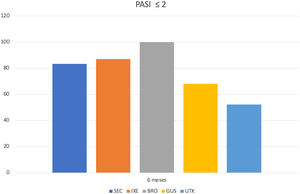
Al comparar la distribución de las frecuencias de uso de tópicos entre aquellos pacientes que alcanzaron un PASI absoluto menor a 2 frente a los que no lo hicieron, se observó una reducción en la recurrencia, con diferencias estadísticamente significativas a partir de los seis meses de TB (fig. 2).
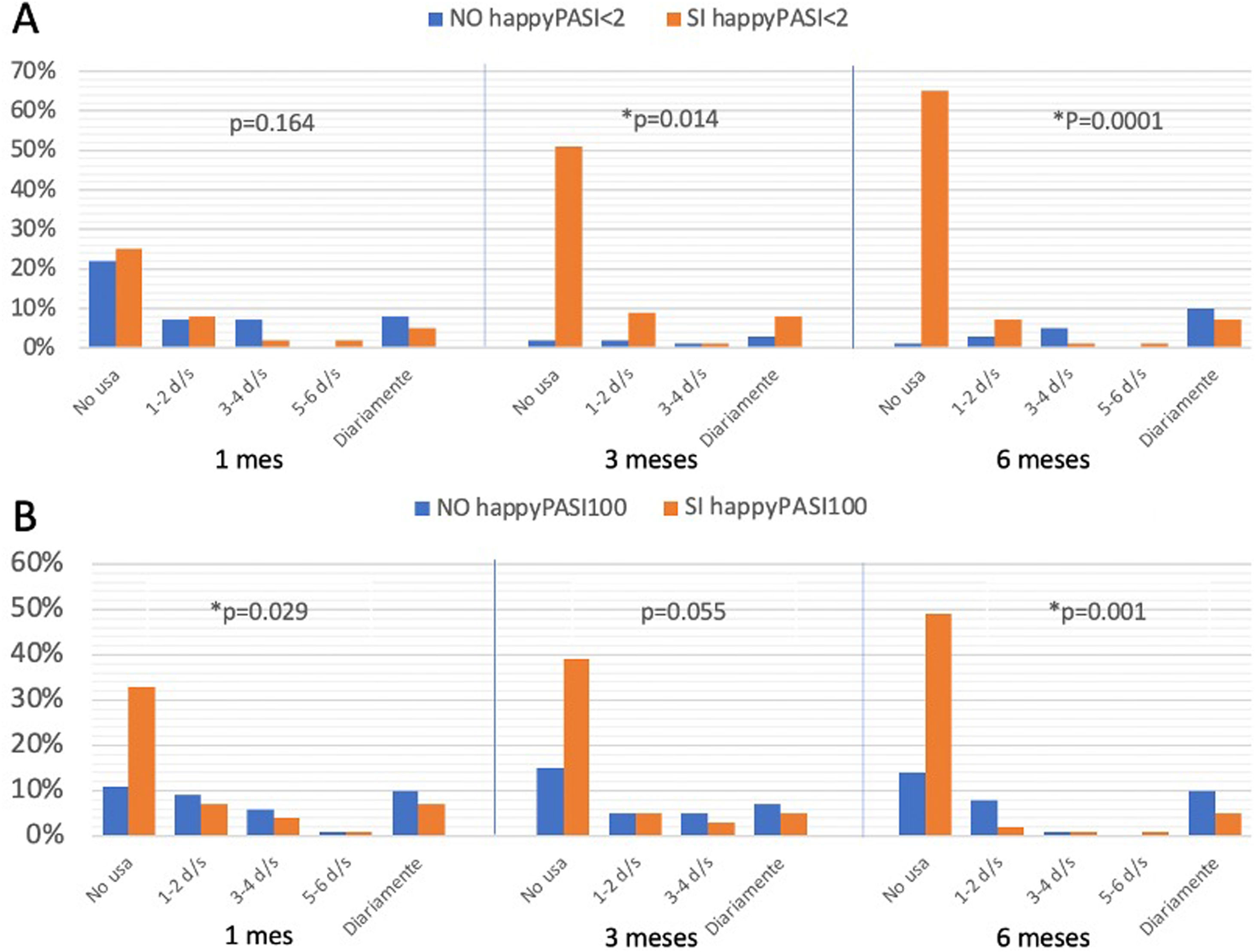
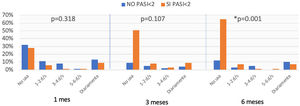
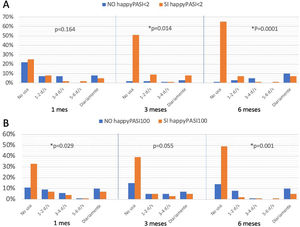
Cuando añadimos los parámetros de calidad de vida, se observó que las diferencias entre los pacientes que alcanzaron o no un happyPASI2 fueron estadísticamente significativas a partir de los tres meses (fig. 3) Por último, cuando se compararon los sujetos que lograron un happyPASI100 frente a aquellos que no lo hicieron notamos unas diferencias significativas entre ambos grupos desde el primer mes de tratamiento. En el grupo que alcanzó happyPASI100, al mes, 33% no empleaba un TT (p=0,029), a los tres meses, 39% (p=0,055) y a los seis, 49% (p <0,001) (fig. 3).
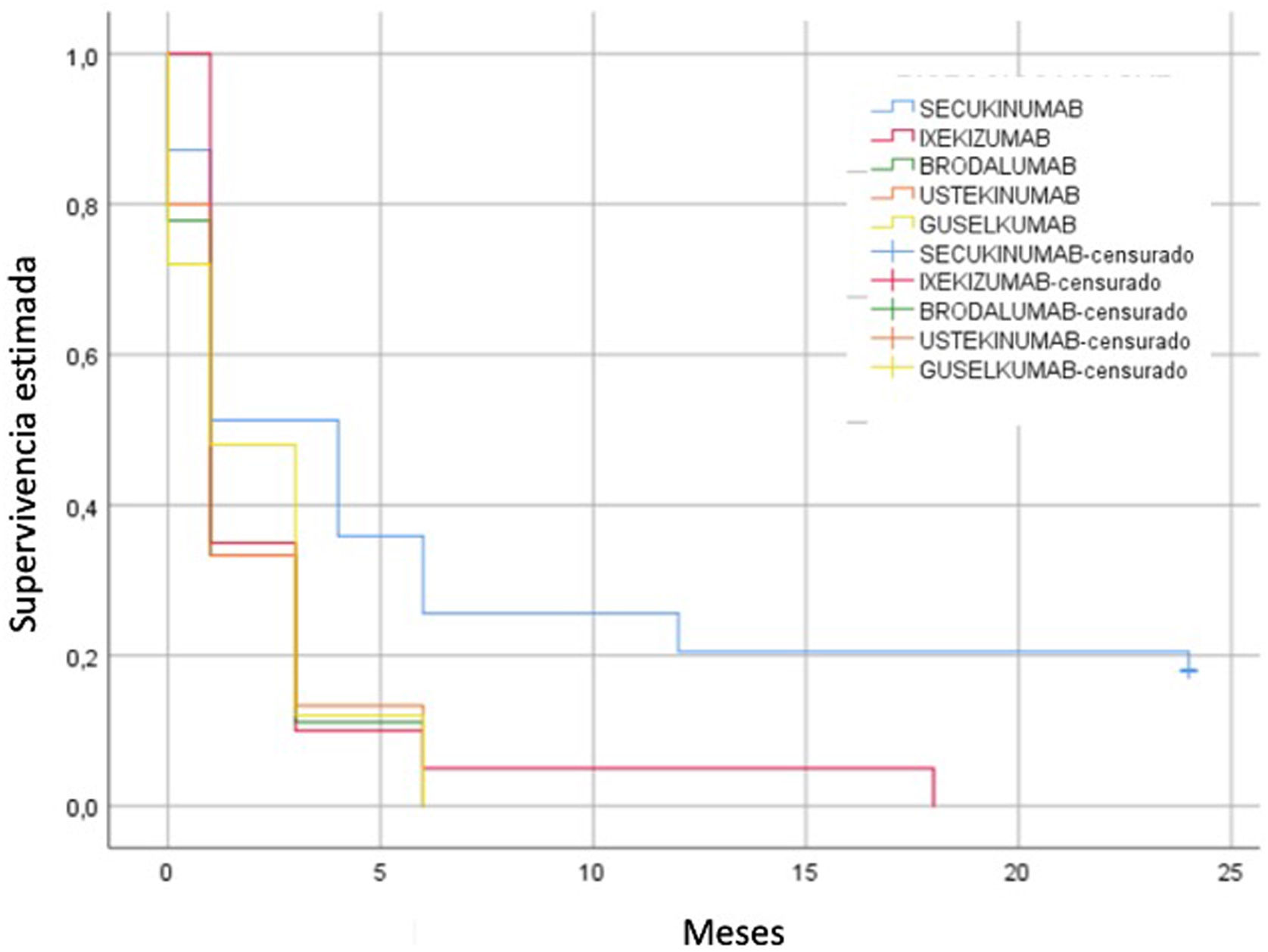
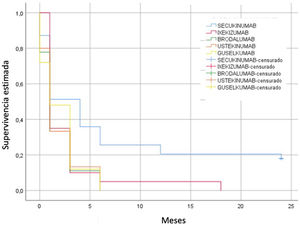
Supervivencia de uso de tópicosEl tiempo medio estimado para el uso de TT en nuestra cohorte fue de 4,3 meses (DE 6,7). Individualmente, en el subgrupo tratado con BRO, se observó un menor tiempo medio de utilización de TT (1,7 meses), seguido de UTK (1,8 meses), GUS (2 meses), IXE (2,6 meses) y por último SEC (7,1 meses) (fig. 4). Al realizar la comparativa entre los distintos fármacos, las diferencias fueron estadísticamente significativas (log rank, p=0,027).
Además, encontramos que el tiempo medio estimado de uso de TT fue significativamente menor en el grupo de pacientes que alcanzaron PASI100 (2,8 vs. 8,1 meses).
En el sexto mes de tratamiento, el género, la edad, la presencia de artritis psoriásica, la localización de la psoriasis, el IMC, el PASI basal y el PASI90 no se asociaron a la suspensión de TT.
DiscusiónDescribimos una serie de 138 pacientes con una psoriasis moderada-grave tratados con TB en combinación con TT en la práctica clínica.
En nuestra cohorte, a los seis meses de TB con anti-IL-17 y anti-IL-23 aumentó hasta 86,8% el número de pacientes que no requirieron TT. Esto supone una reducción de 76,8% de uso de tópicos en la cohorte global. En todos los grupos de TB se observó una disminución del uso de TT, siendo BRO y GUS los fármacos con los que un mayor porcentaje de sujetos reportó no requerir TT. En particular, BRO presentó 100% de suspensión de TT a los seis meses, siendo además la TB asociada a un menor tiempo estimado de uso del TT. Una posible explicación para este hecho podría ser la asociación del mecanismo de bloqueo del receptor de IL-17, con una mayor velocidad de respuesta5. También podría estar relacionado con los altos niveles de respuesta PASI100 alcanzados y mantenidos en nuestra serie en los pacientes tratados con BRO. Pese a ser el fármaco con una menor eficacia en los ensayos clínicos, en nuestra serie, UTK fue el segundo en el que los sujetos han mostrado una mayor velocidad de interrupción de tópicos, aunque el tamaño muestral bajo podría influir en este resultado. En el grupo tratado con SEC, hallamos personas con un PASI100 y que reportaban uso diario de tópicos. En estas, el TT, podría estar contribuyendo al control de las áreas con una actividad mínima de la enfermedad.
La literatura específica respecto a la combinación de TT y fármacos dirigidos frente a IL-17 e IL-23 es escasa. Solo Bernardini et al., incluyeron en su estudio de 60 pacientes tratados con biológicos, 13,3% manejados con anti-IL-17 sin especificar el fármaco concreto. En este estudio, se observa un mayor porcentaje de individuos que alcanzaron un PASI90 y un DLQI ≤ 1 en el grupo que emplea TT junto con anti-IL-178. Gooderham et al., reportaron en pacientes tratados con etanercept, que el hecho de no alcanzar una respuesta PASI90 en la semana 12 predecía el uso de TT11. En nuestra cohorte no hemos encontrado diferencias significativas en relación con la respuesta PASI90 sino con la PASI100. Por ello, podríamos considerar la ausencia de respuesta completa a los seis meses como un factor predictor de uso de tópicos. Probablemente en algunos de estos pacientes, que pese a presentar un buen control (PASI90) no logran el aclaramiento completo, el TT favorezca el control de la enfermedad en las placas más resistentes. Por otra parte, aquellos que alcanzaron un aclaramiento completo y un DLQI 0-1 suspendieron el TT más precozmente que aquellos que no lo hicieron.
No hemos encontrado una asociación entre el uso de TT y la edad, aunque se ha comunicado una mayor satisfacción con el empleo de TT en los pacientes mayores13. Tampoco hemos hallado diferencias en la utilización de TT en función de las variables sociodemográficas o relacionadas con la gravedad inicial de la enfermedad o el sitio afectado por la psoriasis.
LimitacionesLas principales limitaciones del estudio son su carácter observacional y retrospectivo. Como consecuencia, algunos de los datos sobre la frecuencia de uso de tópicos recogidos en la historia clínica podrían ser incompletos. Otra cuestión es el número heterogéneo de pacientes incluidos en cada grupo de tratamiento.
No obstante, al ser un trabajo realizado en un centro donde los especialistas implicados en el seguimiento de los sujetos recogen de manera sistemática los datos relativos a la frecuencia de uso de TT, creemos que la información puede ser aplicable a otras cohortes con psoriasis en TB. Además, el hecho de medir la satisfacción del paciente, aparte de su respuesta clínica, puede permitirnos deducir preferencias y mejorar la sensación de empoderamiento del mismo.
ConclusionesEn nuestra cohorte, observamos una disminución significativa en la frecuencia de uso de TT a los seis meses de iniciar una TB en la práctica clínica. Esta reducción fue más temprana en aquellos individuos que experimentaron tanto una mejoría en la respuesta clínica objetiva como en la calidad de vida. El aclaramiento completo conlleva un menor uso de TT y, por tanto, registrar esto puede ser un dato adicional de eficacia, ya que conseguir el PASI100 en monoterapia de biológicos o a expensas de seguir aplicando tópicos a diario, supone una gran diferencia para el sujeto. En comparación con otras series, las variables sociodemográficas no parecieron influir en la frecuencia de uso de TT. Nuestros resultados, por tanto, sugieren que el registro de esta variable puede ser una herramienta útil en práctica clínica, tanto para los clínicos (como una medida indirecta de la efectividad del TB), como para los pacientes (ya que permite cuantificar de forma más objetiva su progreso desde el inicio de la TB).
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesS. Berenguer-Ruiz, M. Romero-Dávila, M. Aparicio-Domínguez y M. Olivares-Guerrero no tienen conflictos de intereses.
E. Daudén tiene un posible conflicto de intereses (es miembro del consejo asesor, consultor, apoyo a la investigación, participación en ensayos clínicos y recibe honorarios por conferencias) con las siguientes compañías farmacéuticas: AbbVie, Amgen, Janssen-Cilag, Leo Pharma, Novartis, Pfizer, MSD, Lilly y Celgene.
M. Llamas-Velasco tiene un posible conflicto de intereses (es miembro del consejo asesora, consultora, apoyo a la investigación, participación en ensayos clínicos y recibe honorarios por conferencias) con las siguientes compañías farmacéuticas: AbbVie, Amgen, Janssen-Cilag, Leo Pharma, Novartis, Lilly Celgene, UCB y Boehringer Ingelheim.