Tradicionalmente, la piel sensible se ha considerado como un problema cosmético o como una alteración puramente psicosomática con un fuerte componente subjetivo. Sin embargo, diversos estudios científicos sobre sus procesos fisiopatológicos y su etiopatogenia han demostrado que se trata de una entidad compleja que ya diversos autores consideran un síndrome neurodermatológico. Sus características hacen que su diagnóstico y tratamiento puedan resultar complicados en la práctica clínica habitual, siendo necesarias herramientas sencillas que se puedan usar de rutina, tanto para identificar esta entidad, que puede presentarse acompañada de otra patología, como para su manejo independiente. En este trabajo realizamos una revisión práctica de los avances científicos más recientes el campo de la piel sensible que justifican su consideración individual y ofrecen herramientas para identificarla y tratarla. Proponemos algoritmos de diagnóstico y de tratamiento basados en las evidencias de la literatura y en la opinión de los expertos que firman este artículo.
Sensitive skin has traditionally been viewed as a cosmetic problem or as a purely psychosomatic alteration with a major subjective component. Different studies of its pathophysiologic etiology, however, have shown it to be a complex entity that several authors now consider to be a neurodermatological syndrome. Because of this complexity, skin sensitivity can be difficult to diagnose and treat, particularly considering that it may present with another disease. Simple tools applicable to clinical practice are thus necessary to identify and manage this disease as an independent entity. In this study, we perform a practical review of the most recent scientific advances in the area of sensitive skin that justify it being considered an individual entity, and provide tools for its identification and treatment. We propose diagnostic and treatment algorithms based on evidence from the literature and our experience and expertise.
La piel sensible o piel reactiva es un trastorno dermatológico que afecta a numerosas personas. Su definición y terminología han variado a lo largo de los años1 y, aunque los trabajos que abordan este tema han aumentado progresivamente en la última década, continúa siendo un síndrome difícil de definir y de diagnosticar2,3. Además, con frecuencia ha sido identificado como un síndrome cosmético o una alteración puramente psicosomática. La literatura revisada en este documento indica, como veremos, que la piel sensible tiene causas definidas y es una entidad real e independiente de otras enfermedades dermatológicas, y debemos tomar conciencia de la necesidad de identificarla y manejarla para mejorar la calidad de vida de los que la presentan.
El objetivo de este trabajo es proporcionar un algoritmo sencillo y práctico de diagnóstico y tratamiento del síndrome de piel sensible basado en las actualizaciones más recientes de la literatura, así como en la opinión de expertos en el campo.
La piel sensible; definición, clasificación, epidemiología y fisiopatologíaEvolución del concepto de piel sensibleEn 2011, un trabajo publicado por Escalas-Taberner et al.2 recogió las principales definiciones atribuidas al término de piel sensible en la literatura, que se describió como un síndrome complejo con alto componente subjetivo por parte del paciente. En 2013, se introdujeron los factores ambientales para explicar su etiología4,5.
Trabajos posteriores han constatado la falta de consenso respecto al término, así como el reto que este síndrome supone para la investigación6,7. Finalmente, la definición más actualizada y por primera vez consensuada aparece en 20178, elaborada por un grupo de expertos europeos reunidos en International Forum for the Study of Itch (IFSI). De una forma ya muy específica, con un consenso alcanzado por metodología Delphi, la piel sensible se definió como un «síndrome definido por la aparición de sensaciones desagradables (escozor, ardor, dolor, prurito y sensación de hormigueo) en respuesta a estímulos que normalmente no deberían provocar tales sensaciones. Estas sensaciones desagradables no pueden explicarse por lesiones atribuibles a ninguna enfermedad de la piel, que puede parecer normal o presentar eritema. La piel sensible puede afectar a cualquier parte del cuerpo, especialmente la cara».
Recientemente, se ha considerado necesario distinguir el síndrome de piel sensible de las sensibilizaciones selectivas a productos concretos, por lo que se ha propuesto un cambio en la terminología-Misery, 2017 #202-, sugiriéndose el término de piel reactiva. A pesar de que este es más correcto si se tienen en cuenta los datos que se conocen sobre la etiopatogenia de la enfermedad, el término de piel sensible continúa siendo el más extendido.
Tipos de piel sensibleDiversos estudios han sugerido que existe una conexión entre la piel sensible y una disrupción de la función de la barrera epidérmica, lo cual se traduce en una sensación de incomodidad o malestar en la piel —Draelos, 1997; Effendy, 1995; Goffin, 1996; Roussaki-Schulze, 2005; Saint-Martory, 2008. Atendiendo a la función de la barrera epidérmica, la piel sensible se puede clasificar en 3tipos9:
- 1.
Tipo I: función barrera baja.
- 2.
Tipo II: función barrera normal, pero con inflamación.
- 3.
Tipo III: función barrera normal y ausencia de inflamación, pero con problemas de reactividad.
En todos los tipos se ha observado una elevada presencia del factor de crecimiento nervioso en la epidermis en comparación con lo observado en pieles no sensibles. Además, tanto en el tipo ii como el tipo iii, la sensibilidad a los estímulos eléctricos es elevada.
Según los factores a los que reacciona la piel sensible se puede clasificar en10:
- 1.
Muy sensible: reactiva a una gran variedad de factores tanto endógenos como exógenos, asociada a síntomas agudos o crónicos con un fuerte componente psicológico.
- 2.
Sensible «medioambiental»: pieles claras, secas y finas con tendencia al rubor y reactivas a factores ambientales primarios.
- 3.
Sensible «cosmética»: piel que es reactiva de manera transitoria a productos cosméticos específicos.
Finalmente, proponemos una última clasificación del síndrome en función de la presencia o no de enfermedades dermatológicas asociadas. Así, encontramos:
- 1.
Piel sensible primaria: aquella en la que los afectados no presentan ninguna enfermedad subyacente asociada.
- 2.
Piel sensible secundaria: aquella que se da en pacientes que presentan una dermatosis, como la dermatitis seborreica, la atópica, la rosácea/acné o el eccema de contacto.
La prevalencia del síndrome de piel sensible en Europa es elevada, aproximadamente un 39%, y parece afectar en mayor medida a mujeres que a hombres11. En España, la única referencia cercana a un dato de prevalencia de la piel sensible proviene de un estudio publicado por Misery et al. en 200911. En él, los datos se recabaron mediante encuestas telefónicas u on-line a personas mayores de 15 años en muestras representativas de diversos países europeos. Los resultados llevaron a deducir que 11,6 millones de personas en España podrían estar afectadas por el síndrome de piel sensible.
Además, el estudio permitió determinar una mayor prevalencia del síndrome en las mujeres, sin existir correlación con factores como la edad, la vida rural o urbana ni la categoría socio-profesional. Aunque estos datos aportan una primera aproximación a la epidemiología de la piel sensible en nuestro país, son necesarios estudios adicionales basados en el diagnóstico clínico que proporcionen una información más consistente sobre la prevalencia de este síndrome.
Fisiopatología de la piel sensibleLos mecanismos subyacentes al síndrome de piel sensible continúan siendo objeto de estudio y debate en la literatura. La evidencia actual indica que los individuos que padecen piel sensible presentan uno de los siguientes cambios anatómicos cutáneos: aferencias neurosensoriales reforzadas, aumento de la respuesta inmunitaria o función de la barrera epidérmica disminuida. Todos ellos contribuyen a activar una respuesta a numerosos factores, que incluyen los ambientales (contaminación, radiación, UV, factores climáticos), los relacionados con el estilo de vida (uso de cosméticos, dieta y consumo de alcohol) y los endógenos individuales (factores psicológicos y estrés emocional). A continuación, pasaremos a detallar los mecanismos biológicos activados en respuesta a estos factores.
Mecanismos de tipo neurosensorialEntre ellos, existen diversos mecanismos por los cuales el sistema nervioso cutáneo podría contribuir al síndrome de piel sensible. Uno de ellos es el fenómeno de hiperreactividad de las terminaciones nerviosas de la piel podría contribuir al síndrome de piel sensible. Así, se ha demostrado que existe una disminución en la densidad de las fibras nerviosas intraepidérmicas y, en especial, de las fibras de tipo C amielínicas peptidérgicas12. Esta alteración contribuye a explicar la inflamación de tipo neurogénico que experimentan algunas personas12, independientemente de que existan alteraciones asociadas en la función de la barrera. Las fibras de tipo C expresan en su membrana los receptores de potencial transitorios (transient receptor potential [TRP)13, que parecen desempeñar un papel central Aunque los datos aún no son concluyentes, parece probable que los receptores TRP desempeñen un papel central en la percepción fisiopatológica de la piel sensible, ya que se activan en respuesta a numerosos estímulos físicos, químicos y térmicos que, a su vez, son factores desencadenantes del síndrome de piel sensible14-16. En concreto, el TRPV1 parece tener un papel especialmente importante, ya que media la respuesta a muchos de esos factores16-20.
Mecanismos relacionados con la respuesta inmunitariaLa activación de los canales TRPV1 en la piel reactiva desencadena la liberación cutánea de sustancia P y otros neuropéptidos la liberación de citocinas proinflamatorias, como la interleucina (IL) 2 (IL-2), el factor de necrosis tumoral alfa, el interferón gamma, la IL-23 y la IL-31). Estos a su vez permiten el reclutamiento de más células del sistema inmunitario potenciando así la respuesta6. Todos estos factores se relacionan con la sensación de ardor y picor típicos del síndrome de piel sensible.
Mecanismos relacionados con alteraciones en la función de la barrera epidérmicaLa integridad de la función barrera de la piel es esencial para el mantenimiento de su estructura y sus funciones. La disrupción de esta, asociada a una mayor permeabilidad y un menor grosor del estrato córneo10,13,21, se ha propuesto como mecanismo desencadenante de los síntomas asociados a la piel sensible. Esta alteración favorece la penetración de sustancias irritantes y alérgenos10, y se relaciona con una peor protección de las terminaciones nerviosas, así como con la pérdida transepidérmica de agua22,23. La integridad de la barrera epidérmica depende en gran medida de la composición lipídica de esta. De hecho, se sabe que la piel sensible provoca cambios en los niveles de lípidos neutros, de esfingolípidos y de ceramidas24,25.
En la actualidad, se sabe que la función barrera también depende en gran medida del conjunto de microorganismos que habitan la piel, conocido como microbioma. Por ello, aunque en la piel sensible no parece existir desequilibrio o disbiosis, como en el caso de la dermatitis6, el estudio del microbioma constituye un nuevo campo de estudio con numerosas cuestiones aún por resolver.
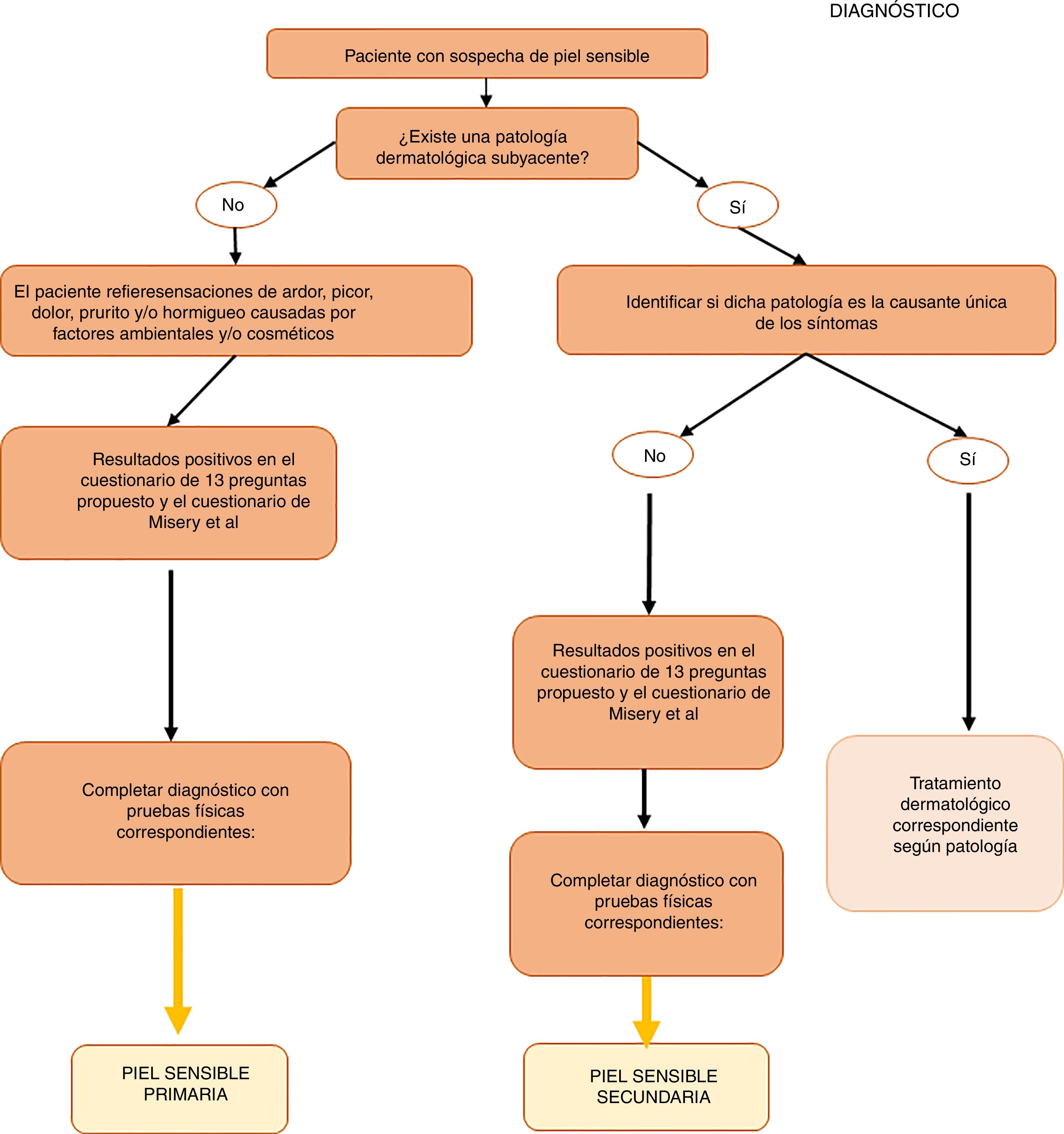
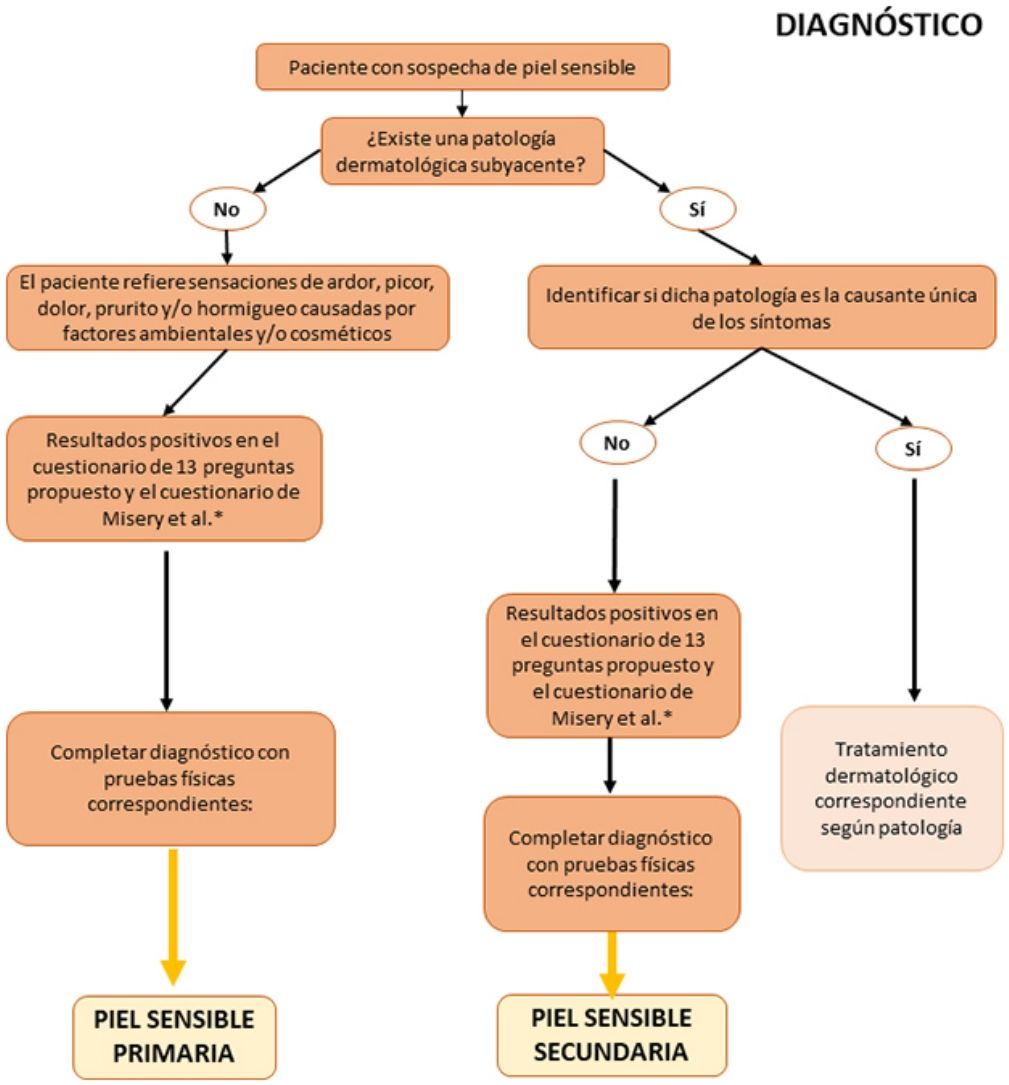
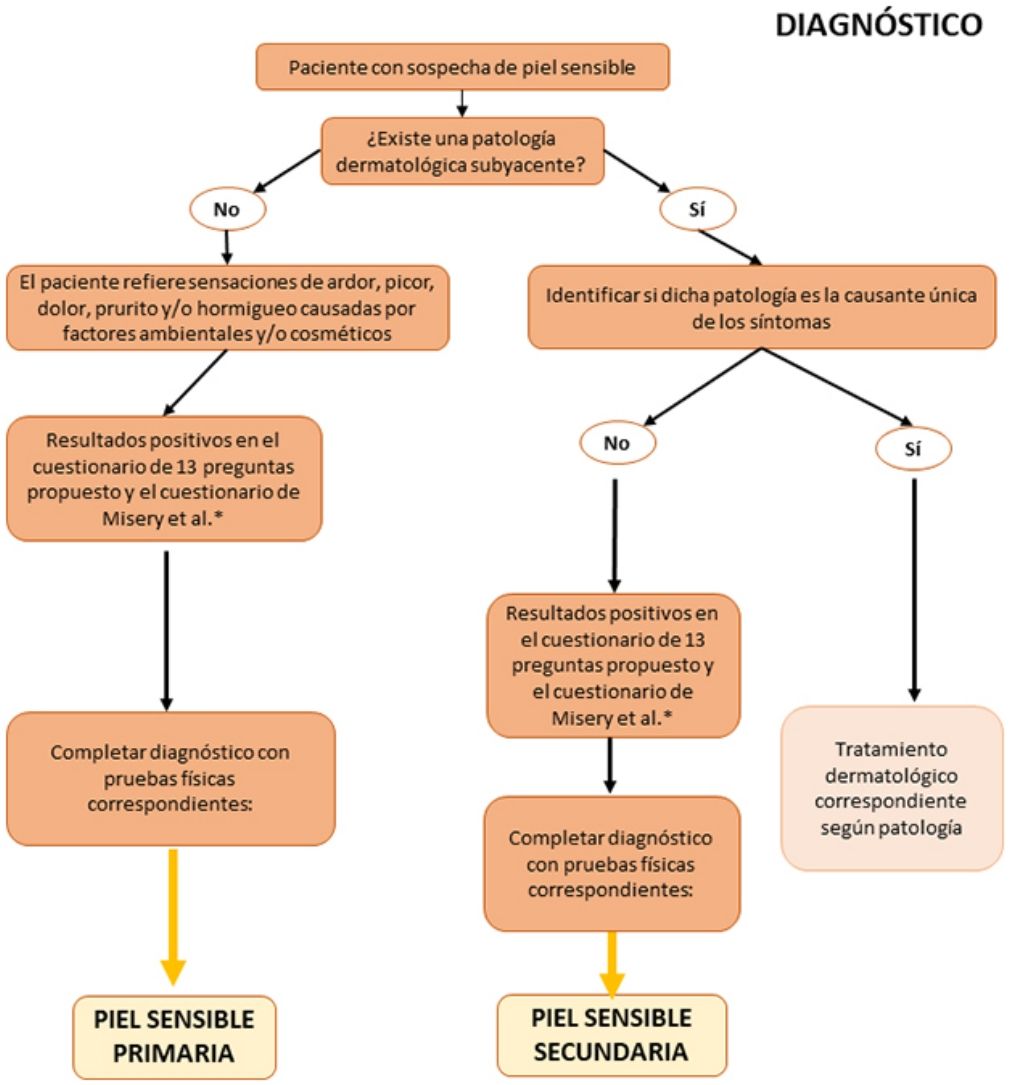
Recomendaciones prácticas para el diagnóstico de la piel sensibleLa falta de consenso en la definición del síndrome de piel sensible evidenciada por numerosos autores en la literatura dificulta tanto su diagnóstico como su tratamiento. A continuación, se detalla una serie de recomendaciones prácticas que, junto con el algoritmo que se propondrá más adelante, pueden servir como guía en la práctica clínica habitual.
Anamnesis dirigida: uso de cuestionariosPuesto que la piel reactiva tiene un alto componente subjetivo, su diagnóstico debe basarse, fundamentalmente, en la interpretación de los síntomas referidos por los pacientes, así como en una valoración de su historia clínica y familiar, sus hábitos y del uso de cosméticos. Entre otros aspectos, se deben identificar otras posibles causas de los síntomas y proceder a su manejo terapéutico. Frecuentemente, los pacientes carecen de signos físicos objetivables y los cuestionarios constituyen una herramienta útil para diagnosticar el síndrome de piel sensible26.
En la tabla 1 se proponen las preguntas que el especialista puede formular para ayudar a un correcto diagnóstico del síndrome de piel sensible. Estas preguntas se pueden dividir en 3bloques: percepción del paciente sobre la sensibilidad, irritación y reactividad de su piel (bloque i, preguntas 1-4), reacción a productos cosméticos (bloque ii, preguntas 5-7) y reacción a factores ambientales (bloque iii, preguntas 8-13). Se considera que el paciente tiene piel sensible cuando contesta de manera positiva al menos 2preguntas del bloque i, 3preguntas del bloque ii o 3preguntas del bloque iii.
Cuestionario propuesto para el diagnóstico de la piel sensible
| Sí | No | ||
|---|---|---|---|
| 1 | ¿Considera que tiene una piel sensible? | ||
| 2 | ¿Considera que tiene una piel propensa a la irritación? | ||
| 3 | ¿Considera que tiene piel «reactiva»? (Que muestra sensaciones de escozor, ardor o picor acompañadas o no de enrojecimiento) | ||
| 4 | ¿Considera que tiene una mayor sensibilidad en la piel facial? | ||
| 5 | ¿Considera que su piel reacciona rápidamente ante cosméticos o artículos de tocador? | ||
| 6 | ¿Existe algún cosmético que produzca en su piel picor, escozor o ardor? | ||
| 7 | ¿Ha experimentado alguna vez una reacción adversa en su piel ante un cosmético o producto de tocador? | ||
| 8 | ¿Considera que su piel es especialmente sensible al frío? | ||
| 9 | ¿Considera que su piel es especialmente sensible al calor? | ||
| 10 | ¿Es su piel especialmente sensible a los cambios de temperatura? | ||
| 11 | ¿El viento provoca en su piel picor, escozor o ardor? | ||
| 12 | ¿El sol causa en su piel picor, escozor o ardor? | ||
| 13 | ¿La contaminación del aire produce la reacción de su piel facial? |
Bloque I: preguntas 1-4; bloque ii: preguntas 5-7; bloque iii: preguntas 8-13.
Además del cuestionario propuesto, se recomienda el uso del cuestionario de 10 preguntas validado por Misery et al.27, en el que una puntuación entre 20 y 60 puntos o más identifica a individuos con piel sensible.
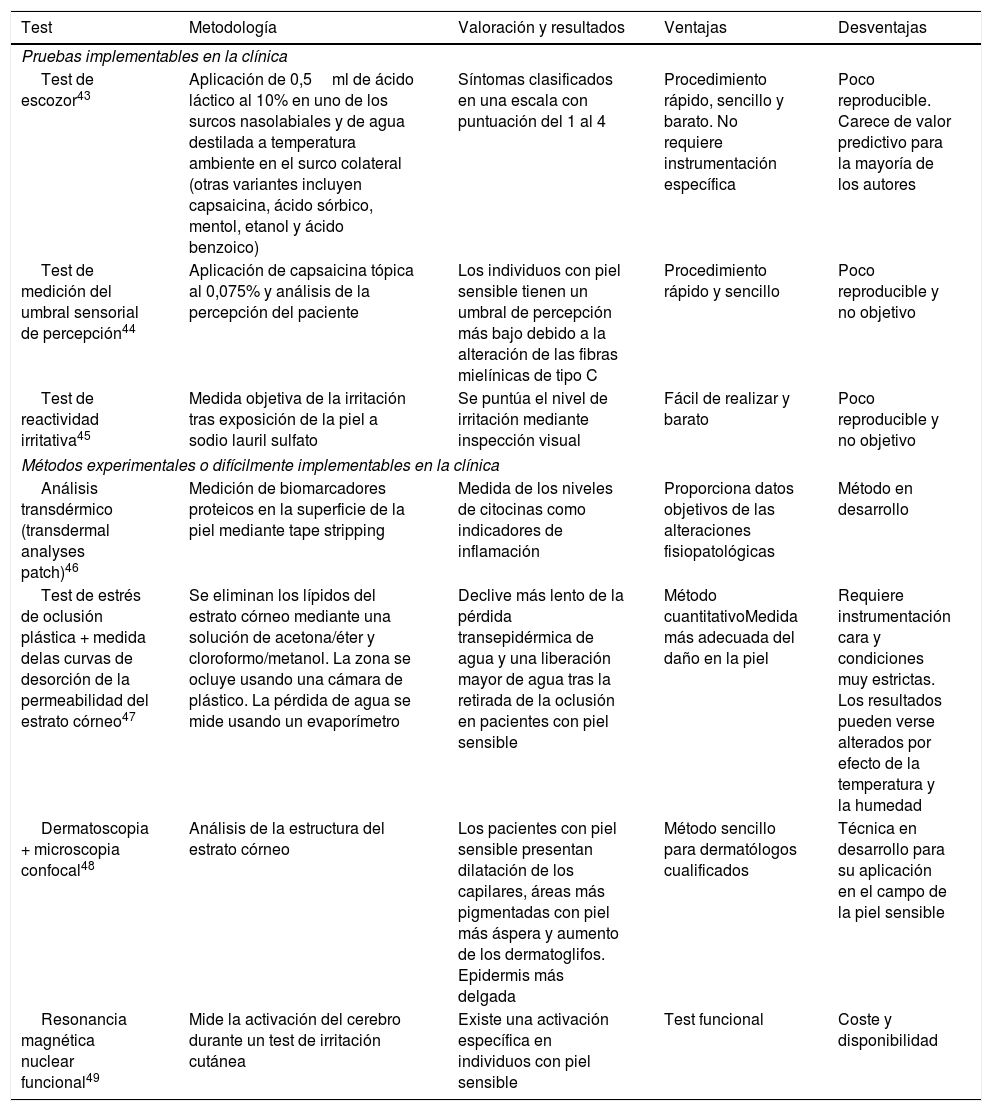
Pruebas diagnósticasAunque, tal y como se ha indicado anteriormente, los cuestionarios continúan siendo el método más fiable para el diagnóstico de la piel sensible, se puede usar una serie de pruebas físicas cuyos resultados pueden ayudar al especialista a la hora del diagnóstico. Dichas pruebas, junto con sus ventajas y desventajas, se resumen en la tabla 2.
Pruebas diagnósticas descritas en la literatura para identificar la piel sensible
| Test | Metodología | Valoración y resultados | Ventajas | Desventajas |
|---|---|---|---|---|
| Pruebas implementables en la clínica | ||||
| Test de escozor43 | Aplicación de 0,5ml de ácido láctico al 10% en uno de los surcos nasolabiales y de agua destilada a temperatura ambiente en el surco colateral (otras variantes incluyen capsaicina, ácido sórbico, mentol, etanol y ácido benzoico) | Síntomas clasificados en una escala con puntuación del 1 al 4 | Procedimiento rápido, sencillo y barato. No requiere instrumentación específica | Poco reproducible. Carece de valor predictivo para la mayoría de los autores |
| Test de medición del umbral sensorial de percepción44 | Aplicación de capsaicina tópica al 0,075% y análisis de la percepción del paciente | Los individuos con piel sensible tienen un umbral de percepción más bajo debido a la alteración de las fibras mielínicas de tipo C | Procedimiento rápido y sencillo | Poco reproducible y no objetivo |
| Test de reactividad irritativa45 | Medida objetiva de la irritación tras exposición de la piel a sodio lauril sulfato | Se puntúa el nivel de irritación mediante inspección visual | Fácil de realizar y barato | Poco reproducible y no objetivo |
| Métodos experimentales o difícilmente implementables en la clínica | ||||
| Análisis transdérmico (transdermal analyses patch)46 | Medición de biomarcadores proteicos en la superficie de la piel mediante tape stripping | Medida de los niveles de citocinas como indicadores de inflamación | Proporciona datos objetivos de las alteraciones fisiopatológicas | Método en desarrollo |
| Test de estrés de oclusión plástica + medida delas curvas de desorción de la permeabilidad del estrato córneo47 | Se eliminan los lípidos del estrato córneo mediante una solución de acetona/éter y cloroformo/metanol. La zona se ocluye usando una cámara de plástico. La pérdida de agua se mide usando un evaporímetro | Declive más lento de la pérdida transepidérmica de agua y una liberación mayor de agua tras la retirada de la oclusión en pacientes con piel sensible | Método cuantitativoMedida más adecuada del daño en la piel | Requiere instrumentación cara y condiciones muy estrictas. Los resultados pueden verse alterados por efecto de la temperatura y la humedad |
| Dermatoscopia + microscopia confocal48 | Análisis de la estructura del estrato córneo | Los pacientes con piel sensible presentan dilatación de los capilares, áreas más pigmentadas con piel más áspera y aumento de los dermatoglifos. Epidermis más delgada | Método sencillo para dermatólogos cualificados | Técnica en desarrollo para su aplicación en el campo de la piel sensible |
| Resonancia magnética nuclear funcional49 | Mide la activación del cerebro durante un test de irritación cutánea | Existe una activación específica en individuos con piel sensible | Test funcional | Coste y disponibilidad |
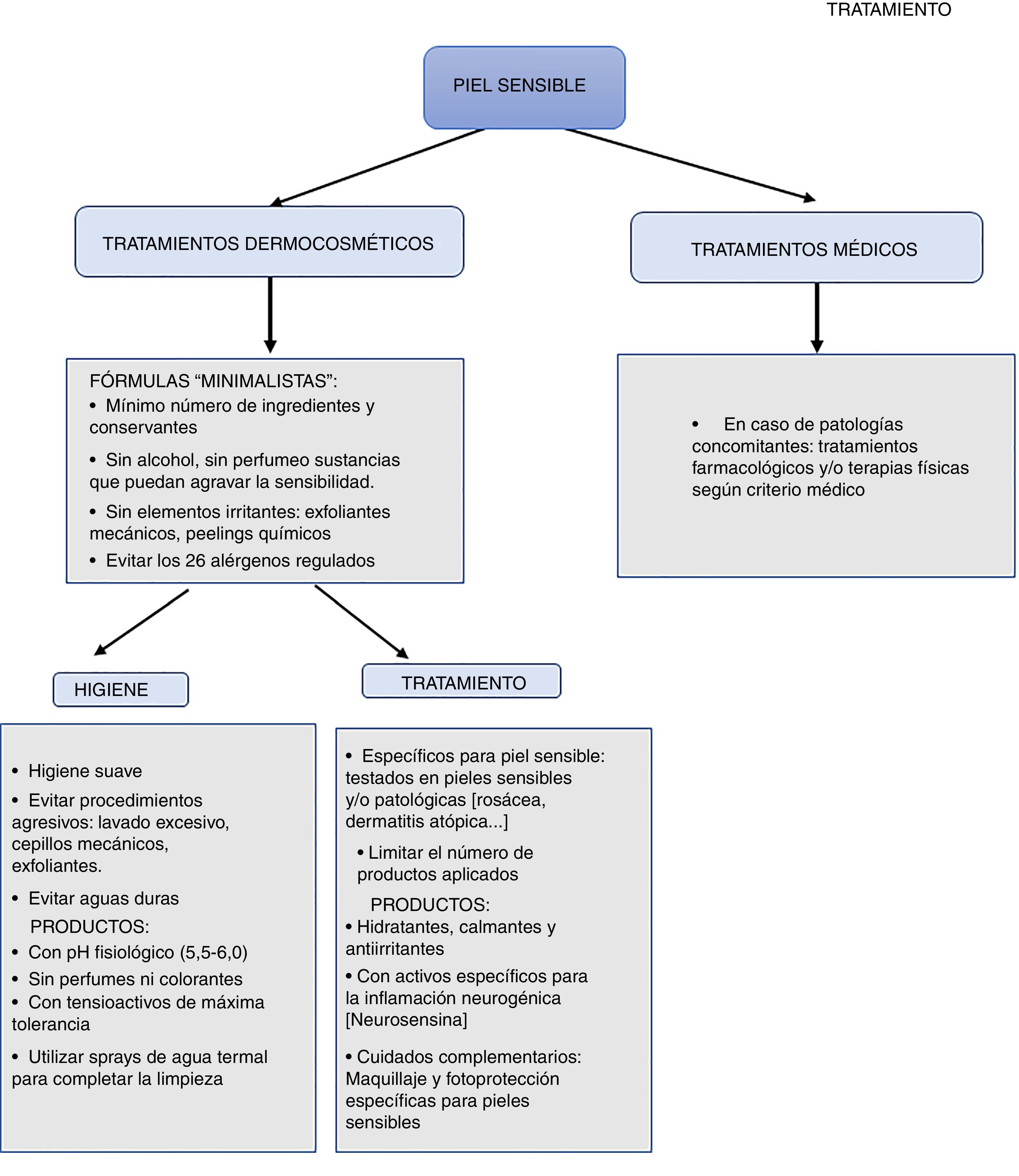
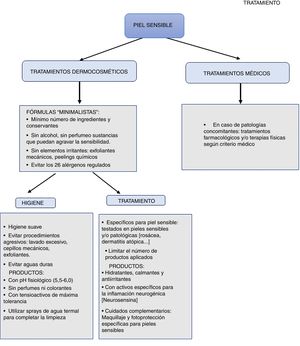
El cuidado y el tratamiento de la piel sensible continúa siendo un reto y requiere del uso de productos de aplicación tópica suaves que contengan ingredientes no irritantes28. En concreto, basándonos en la evidencia que hemos revisado, resulta necesario que estos productos cumplan 3funciones fundamentales:
- 1.
Restaurar la función barrera. La reparación de las alteraciones relacionadas con esta función debería aumentar del umbral de tolerancia y la restaurar la protección proporcionada por la barrera epidérmica a todos los niveles: físico, químico, mecánico, inmunológico y microbiológico.
- 2.
Disminuir la reactividad. El bloqueo de los mediadores inflamatorios y los neuropéptidos sensoriales contribuirá a calmar los síntomas asociados a la piel sensible.
- 3.
Ser seguros para la piel sensible. Se recomienda el uso de fórmulas con pocos ingredientes en los productos de cuidado y tratamiento. Para poder evitar conservantes, será necesario contar con envases específicos que preserven y protejan el producto, evitando contaminaciones o una degradación que podría dar lugar a mediadores químicos o características indeseadas (p. ej., cambio de pH) que agraven los síntomas, además de destruir posibles sustancias funcionales beneficiosas para la piel sensible.
La limpieza y el tratamiento adecuados son primordiales para el cuidado de la piel sensible, ya que el uso de productos inadecuados podría agravar los síntomas. Así, es importante utilizar productos con pH fisiológico (5,5-6,0) y evitar aquellos con pH alto o tensioactivos, que puedan resultar agresivos para la piel o las mucosas. La composición de los productos de limpieza debe contar con tensioactivos anfóteros o aniónicos suaves y no contener aromas. Además, puede contener elementos hidratantes de demostrada biocompatibilidad como glicerina, ácido hialurónico y elementos relipidizantes como aceites vegetales o ceramidas. Es importante también que la limpieza sea suave, evitando frotar con dispositivos mecánicos y exfoliantes. Se recomienda secar la totalidad de la piel mediante toques suaves con pañuelos de celulosa (nunca algodón)10.
En cuanto al tratamiento cosmético, se recomienda el uso de productos con una concentración mínima de conservantes y sin surfactantes, ya que se ha demostrado que estos mejoran la barrera cutánea29. Además, algunos autores apuestan por fórmulas minimalistas, con pocos ingredientes, para evitar al máximo la presencia de agentes sensibilizantes frecuentes ni estimulantes sensoriales o vasodilatadores cutáneos la cantidad mínima posible de agentes irritantes, como ácido benzoico, ácido cinámico, lauril sulfato de sodio, bronopol, ácido láctico, propilenglicol, urea y ácido sórbico10,30-32.
Asimismo, se recomienda mantener la piel muy hidratada para reducir la susceptibilidad a la irritación y favorecer la restauración de la integridad del estrato córneo33. Se deben incluir activos hidratantes pasivos que reducen la pérdida transepidérmica de agua y equilibran el manto ácido de la piel (aceites vegetales, siliconas), hidratantes activos o humectantes que mantienen el agua en la capa córnea (glicerol, ácido hialurónico, derivados de la filagrina, factores naturales de hidratación), así como elementos relipidizantes (aceites vegetales, ceramidas y seudoceramidas)25,34,35. Es importante también la forma galénica, favoreciendo la inclusión de los activos en texturas ligeras no oclusivas que facilitan la aplicación del producto y evitan los masajes o la fricción de la piel36,37.
TratamientoHay algunas sustancias funcionales que pueden resultar útiles para mitigar los síntomas de la piel sensible. Por un lado, se ha demostrado eficacia de antagonistas de TRPV138. En concreto, el pimecrolimús, inhibidor de la calcineurina que actúa sobre TRPV1, mejoró los síntomas de la piel sensible en un estudio realizado con mujeres chinas39. También se ha obtenido eficacia con un derivado de un dipéptido neurosensorial presente de manera natural en la piel, que se ha denominado neurosensina. Esta molécula estimula la producción de endorfinas y encefalinas en los queratinocitos, y contribuye a la creación de una barrera protectora de las fibras nerviosas C, por lo que puede reducir la estimulación de las vías de señalización nociceptiva, incluidos los TRPV1 y los mediadores proinflamatorios (la sustancia P). Se ha observado que el uso de productos con neurosensina en su composición ayuda a contrarrestar la inflamación neurogénica, ayudando a disminuir los síntomas más específicos de la piel sensible, incluyendo la sensación de quemazón, el ardor, el calor, el picor o el escozor40.
Otro ingrediente activo de interés para el tratamiento de la piel sensible es la niacinamida, que actúa restaurando la función barrera mediante el aumento de la síntesis de lípidos epidérmicos y de ceramidas. Esto, a su vez, ayuda a reducir la pérdida de agua. También reduce la liberación de mediadores proinflamatorios y regula la liberación de histamina, disminuyendo así la inflamación y el picor. Además, se ha observado que posee propiedades probióticas41,42.
Algoritmo de diagnóstico y tratamiento de la piel sensibleComo se ha comentado anteriormente, el diagnóstico y el tratamiento de la piel sensible continúa siendo complejo en la práctica clínica habitual. Por ello, proponemos algoritmos sencillos basados tanto en las evidencias científicas y las recomendaciones comentadas a lo largo de esta revisión, como en la opinión de los expertos que firman este artículo (figs. 1 y 2). Tienen como objetivo facilitar el diagnóstico del síndrome de la piel sensible ofreciendo alternativas prácticas para su tratamiento y cuidado.
ConclusionesLa piel sensible afecta a millones de personas en todo el mundo y provoca múltiples sensaciones molestas que alteran su calidad de vida. Estos síntomas pueden llevar a las personas que lo presentan a consultar con un dermatólogo. Debemos tomar conciencia de que esta entidad es un síndrome, concepto que se justifica por la evidencia de su etiopatogenia. Tenemos herramientas para su correcta identificación y podemos ofrecer recomendaciones sobre la rutina de higiene y cuidados más adecuados.
La Dermocosmética moderna está desarrollando productos que van más allá de la hidratación o la reducción de componentes, incorporando ingredientes capaces de mejorar la función barrera, disminuir la inflamación neurogénica y la reactividad sensorial, manteniendo la tolerabilidad y la seguridad.
Un algoritmo de diagnóstico y tratamiento de la piel sensible como el aquí presentado puede resultar una ayuda importante para los dermatólogos y sus pacientes.
FinanciaciónL’ Oréal financió el apoyo prestado por Medical Statistics Consulting S.L para la redacción de este artículo. Asimismo, facilitó las reuniones celebradas con los autores.
Conflicto de interesesLeonor Prieto es empleada de L’Oréal España-División Cosmética Activa.
Los autores agradecen a Almudena Fuster y Blanca Piedrafita de Medical Statistics Consulting S.L. (Valencia, España) su colaboración en la preparación de este manuscrito.