El manejo del eczema de manos es complejo, ya que engloba eczemas de etiopatogenia, curso y pronóstico muy diferentes; la mayoría de tratamientos disponibles no cuentan con niveles de eficacia establecidos, y en sus formas graves la calidad de vida se afecta de forma importante. La educación del paciente, las medidas de protección y el uso de emolientes constituyen un pilar fundamental en el abordaje de estos pacientes. Los corticoides tópicos de alta potencia son el tratamiento de elección, seguidos de los inhibidores de la calcineurina para el mantenimiento de la enfermedad. En los casos refractarios a estos tratamientos deberíamos utilizar la fototerapia o tratamientos sistémicos, los cuales no deberían demorarse para evitar sensibilizaciones, bajas laborales y alteración en la calidad de vida. La alitretinoína es el único tratamiento oral disponible que ha sido aprobado para su utilización en el eczema crónico de manos.
Management of hand eczema is complex because of the broad range of different pathogeneses, courses, and prognoses. Furthermore, the efficacy of most available treatments is not well established and the more severe forms can have a major impact on the patient's quality of life. Patient education, preventive measures, and the use of emollients are the mainstays in the management of hand eczema. High-potency topical corticosteroids are the treatment of choice, with calcineurin inhibitors used for maintenance. Phototherapy or systemic treatments are indicated in patients who do not respond to topical treatments. Switching from topical treatments should not be delayed to avoid sensitizations, time off work, and a negative impact on quality of life. Alitretinoin is the only oral treatment approved for use in chronic hand eczema.
El eczema de manos (EM) se define como aquel eczema o dermatitis que asienta de forma exclusiva o predominante en esta localización. Es una entidad muy frecuente, con una prevalencia anual estimada del 10-14%1,2, y con una incidencia entre 5,5-8,8 casos por 1.000 personas-año3–5. Además, supone la principal enfermedad ocupacional en muchos países6.
Las principales dificultades las encontramos en el manejo del eczema crónico de manos (ECM) grave. Definimos ECM como aquel que persiste más de 3 meses o recurre 2 o más veces en un año, a pesar de un tratamiento y cumplimiento adecuados; y eczema grave como aquel que es extenso, de larga evolución o recurrente y que asocia fisuras, liquenificación severa y/o infiltración7,8. Solo un 5-7% de los casos de EM son graves y un 2-4% refractarios al tratamiento tópico9, sin embargo, en el ECM hasta un 70% de los casos son graves o muy graves10, por lo que desde un punto de vista práctico el término ECM es equiparable a EM grave. La importancia de este ECM grave es el gran impacto que tiene a nivel ocupacional, doméstico, social y psicológico.
El ECM conlleva un importante deterioro de la calidad de vida, derivado de la imposibilidad para realizar determinadas actividades, así como por el estigma que provoca una enfermedad en un área tan visible como las manos, lo que deriva en problemas tales como cambios de actividades y abandono de aficiones, trastornos del sueño y cuadros más graves como ansiedad, fobia social y depresión. Esto hace que el ECM se posicione, en términos de calidad de vida, después de la dermatitis atópica y la psoriasis11–15. A nivel ocupacional el ECM puede ocasionar una importante discapacidad9. En algunos estudios se estima un 19,9% de bajas laborales prolongadas y un 23% de pérdida de trabajo16, con unos costes generados de más de 1,5 billones de euros por año en algunos países17. A pesar de todo ello, llama la atención que tan solo la mitad de los pacientes con EM llega a consultar12,18,19.
El abordaje terapéutico del ECM es complejo, en buena parte porque en él se incluyen eczemas de etiopatogenia, curso y pronóstico muy diferentes. Es por ello que resulta fundamental realizar un diagnóstico preciso (tabla 1) e intentar clasificarlo, si bien no existe una clasificación universal para el EM, siendo muchos los sistemas propuestos5,7–9,20–24. Nosotros consideramos que al menos deberíamos clasificarlo desde un punto vista etiológico (tabla 2) y morfológico (tabla 3), sabiendo que no existe una correlación específica y que en muchas ocasiones son varios los factores implicados.
Evaluación diagnóstica del eczema de manos
| Historia clínica | Antecedentes personales y/o familiares de dermatitis atópica y/o psoriasisHistoria previa de eczema de manos u otro tipo de eczemasCaracterísticas del eczema de manos:Tiempo de duraciónCurso del eczema (agudo, crónico, intermitente). Si es intermitente definir el número de brotes y duración de los mismos, así como el periodo libre de enfermedad.Variaciones estacionales, mejoría los fines de semana o vacaciones, empeoramiento con la reincorporación al trabajo, etc.Exposiciones previas: a irritantes o alérgenos tanto en el ámbito laboral, doméstico y de ocio, y cuantificarlas (tipo, frecuencia y duración)Tratamientos previos y actuales para el eczema de manosGravedad del eczema de manosCalidad de vida: afecta tareas cotidianas, relaciones sociales, repercusión en el trabajo (bajas laborales, cambios de trabajo, etc.). |
| Exploración física | Definir la distribución y la morfología de las lesionesDescartar afectación plantar asociada o generalización a otras áreas del cuerpoBuscar signos de dermatitis atópica y/o psoriasis |
| Pruebas epicutáneas | Todos los pacientes con eczema crónico de manos deberían ser estudiados por un posible ECA mediante pruebas epicutáneasInterpretar siempre los resultados en función de la historia clínica y determinar una relevancia |
| Prick test y RAST | Si la historia clínica sugiere una posible dermatitis proteica se debería realizar prick test bien con productos frescos (carne, pescado, vegetales) bien con alérgenos estandarizadosEn algunos casos se podría realizar un RAST para detectar anticuerpos IgE específicos en suero (por ejemplo IgE específico a látex) |
| Biopsia | Mejor realizarla en el dorso o caras laterales. Evitar las palmas o cara palmar de los dedos ya que, en general, resulta poco rentable |
ECA: eczema de contacto alérgico, RAST: radio allergo sorbent test.
Clasificación etiológica
| Etiología | Características |
|---|---|
| Dermatitis de contacto irritativa (DCI)7,8,20,23 | Causa más frecuente de eczema de manosPrincipales factores: lavado continuo de manos, uso de guantes oclusivos y sustancias irritantes (detergentes, solventes orgánicos, sustancias alcalinas o aceites de corte)Ocupaciones relacionadas: trabajadores domésticos, sanitarios, manipuladores de alimentos, peluqueras, trabajadores de la construcción, ingeniería y electrónicaSuele presentarse como un eczema crónico fisurado o como una pulpitis. Es excepcional que desarrolle un fenotipo dishidrótico |
| Dermatitis de contacto alérgica (DCA)5,20 | Causa importante de eczema de manosLa diseminación del eczema desde las palmas a otras localizaciones podría orientar a una DCAPrincipales alérgenos asociados: metales, fragancias, conservantes, gomas, pegamentos, tintes y plantasEstudio mediante pruebas epicutáneasSuele presentar un patrón dishidrótico o mixto (dishidrótico e hiperqueratósico) |
| Dermatitis de contacto proteica (DCP)8 | Causa conocida pero en ocasiones infradiagnosticada entre los expuestos no profesionalesPrincipales proteínas: látex (sanitarios), proteínas animales y vegetales (manipuladores de alimentos) y pelo de animalEstudio mediante prick test y/o RAST |
| Los test abiertos y las pruebas epicutáneas son generalmente negativasSuele tratarse de un eczema crónico o recurrente, en ocasiones con una exacerbación urticarial o vesiculosa que puede ser perceptible minutos después del contacto | |
| Dermatitis atópica3,7,15,20,21,23 | Factor de riesgo individual mayor para el desarrollo y mantenimiento del ECM y factor de mal pronóstico tanto para la severidad como para la duración del eczema. La presencia de rinitis o asma alérgica sin dermatitis atópica o diátesis de piel atópica es menos importante7,15Entre un tercio y la mitad de los pacientes con ECM pueden considerarse atópicos20El eczema de manos en atópicos tiende a aparecer antes en el tiempo3Las personas con dermatitis atópica probablemente tienen el mismo riesgo de tener una alergia de contacto que el resto de la población general7No se ha relacionado con ninguna morfología específica, pero es frecuente la afectación de las uñas, la cara flexora de las muñecas y el área de la tabaquera anatómica con liquenificación21,23 |
| ECM idiopático7,20 | El 20-26% de los pacientes con ECM no tienen una etiología claraPacientes sin historia de atopia, en los que la exposiciones a irritantes o alérgenos están ausentes o no son concluyentesSuele asociarse al fenotipo de eczema palmar hiperqueratósico y en ocasiones se acompaña de eczema plantar |
Clasificación morfológica
| Fenotipo | Características |
|---|---|
| Eczema fisurado, crónico7,21 | Es el más frecuente de todosEczema seco, con descamación, generalmente asociado a fisuras y áreas hiperqueratósicas, con un limitado número de vesículas. Afecta a la cara palmar o lateral de los dedos, o la palma de la manoTípicamente se ve en el eczema que dura meses-años |
| Eczema vesiculoso o dishidrótico7,21 | Es el segundo en frecuenciaBrotes recurrentes de vesículas en la palma de la mano y/o laterales de los dedos. En ocasiones existe afectación de la cara volar de los dedos o periungueal y también puede haber participación plantarEstos brotes pueden ocurrir a intervalos de semanas o meses. En ocasiones son tan frecuentes que originan un ECMEs el menos grave de todos, valorado tanto por los pacientes como por los médicos |
| Eczema palmar hiperqueratósico7,21 | Parece constituir una categoría especial en el eczema de manos, de hecho, algunos autores cuestionan si debe ser clasificado como eczema al ser tan monomorfoClínicamente se presenta con hiperqueratosis bien delimitada que afecta a las palmas de las manos, con posible extensión a la cara volar de los dedos. Puede ser fisurado, pero no hay vesículas en ningún momento. Puede haber afectación plantar.Se ve más frecuentemente en varones de edad avanzada y sin clara relación con ningún tipo etiológico |
| Es importante ser estricto en la definición y no utilizar el término eczema palmar hiperqueratósico para cualquier tipo de ECM que asocie hiperqueratosis.Para algunos autores este tipo de eczema no se relaciona con la psoriasis ni evoluciona a ella. Podemos distinguirlo de la psoriasis por la ausencia de inflamación, de descamación psoriasiforme, de afectación ungueal y de placas de psoriasis en otras localizacionesSe beneficia del tratamiento con retinoides orales | |
| Pulpitis7,21 | Eczema hiperqueratósico con afectación exclusiva de la yema de los dedos, especialmente pulgares y dedo medio, aunque puede afectarse cualquier dedo.En ocasiones presenta fisuras que pueden extenderse por debajo de la uña, y también puede asociar vesículas alguna vezEs más frecuente en hombres |
| Eczema numular21 | Lesiones bien circunscritas caracterizadas por eritema, queratosis, vesículas y exudación que afectan a la cara dorsal de la mano y los dedos.Con frecuencia hay sobreinfección bacteriana por S. aureus |
ECM: eczema crónico de manos.
La prevención primaria tiene por objetivo ayudar a los individuos sanos a evitar el desarrollo de un EM, por lo que es fundamental en el EM ocupacional, aunque para muchas industrias sigue sin ser una prioridad25. Entre las estrategias de prevención se incluyen: a) sustitución o evitación de exposiciones dañinas mediante cambios en la legislación (por ejemplo contenido de cromo en el cemento o de conservantes en los cosméticos); b) medidas para contener o aislar potenciales irritantes (por ejemplo sistemas de ventilación); c) protección personal mediante el uso de guantes y cremas barrera; d) identificación de individuos susceptibles mediante cuestionarios y/o pruebas epicutáneas, aunque estas medidas son discutidas; y e) programas de educación en los puestos de trabajo que han demostrado ser beneficiosos y coste-efectivos25.
Prevención secundariaLa prevención secundaria se fundamenta en la detección precoz de los primeros síntomas. En este sentido la derivación temprana a una unidad de dermatología es crucial17. El objetivo principal es la información al paciente, que debe incluir: educación sobre el EM aportando expectativas realistas de la enfermedad y los tratamientos, y cambios en el estilo de vida que incluya cuidados de la piel, evitación de irritantes y alérgenos y medidas de protección5,7,8. Esta información no solo debe explicarse, sino que es recomendable darla por escrito (tabla 4)5. En algunos países se realizan seminarios teórico-prácticos que han demostrado ser eficaces a largo plazo (un año), con disminución de la prevalencia y la gravedad del eczema8,17,26.
Hoja escrita de información al paciente
| ¿Qué es el eczema de manos? |
| El eczema o dermatitis de manos es una inflamación de la piel de las manos. Estas manos con eczema suelen estar enrojecidas, secas, ásperas, con descamación y con tendencia a hacerse grietas; a veces aparecen pequeñas vesículas llenas de líquido. La persona normalmente se queja de sequedad, tirantez y picor o incluso dolor. Lo más frecuente es que se afecte la palma de las manos, seguido de los dedos y el dorso de la mano. No es una enfermedad contagiosa. |
| ¿Qué tipos de eczema de manos hay? |
| Podemos distinguir a grandes rasgos 2 tipos de eczema de manos: |
| Eczema de manos irritativo: se debe al continuo contacto de la piel con sustancias que son irritantes como el lavado continuo de las manos, detergentes, cáusticos (lejía), etc. También influye la humedad, la oclusión, el sudor y el roce. Es el más frecuente de los 2 y puede aparecer en cualquier persona que se exponga a estas situaciones. |
| Eczema de manos alérgico: se debe al contacto con una sustancia concreta a la que la persona se ha hecho alérgica previamente. Para demostrarlo hay que realizar pruebas de alergia (pruebas epicutáneas), que no están indicadas en todos los casos. Generalmente estas alergias son de por vida, por lo que siempre habrá que evitar la sustancia a la que uno es alérgico. |
| ¿Qué debo hacer para evitar el eczema de manos o que este mejore? |
| Lavado de manos |
| Debe evitar el lavado excesivo de las manos. Si su profesión lo requiere (por ejemplo personal sanitario) sustituya el lavado con agua y jabón por desinfectantes de base alcohólica |
| Evite usar el agua muy caliente, incluso usando guantes. Es mejor emplear agua tibia |
| Evite jabones fuertes o perfumados. Es preferible usar productos sin jabón y sin perfumes |
| Quítese los anillos antes de realizar trabajos húmedos o en el lavado de manos, ya que estos suelen retener los irritantes. |
| A la hora de secarse es mejor una palmadita en lugar de frotarse las manos |
| Aplicar cremas hidratantes después del lavado. Cuando la piel está muy seca, aquellas muy grasas (pomadas y ungüento) parecen funcionar mejor, pero pueden resultar incómodas y poco prácticas para el trabajo diario |
| Evitar sustancias irritantes y alérgicas |
| Evite el contacto con sustancias irritantes como jabones, detergentes, cáusticos (lejía), disolventes, estropajos, etc. |
| Mientras se lava el pelo debe usar guantes de vinilo. Si esto no es posible, use la mano que esté menos afecta por la dermatitis. |
| En la preparación de la comida trate de minimizar el contacto con el jugo de fruta, frutas, verduras, carne cruda, la cebolla y el ajo |
| Use un cepillo de mango largo para lavar los platos, y si es posible considere el uso de un lavavajillas en lugar del lavado a mano |
| Si tras la realización de las pruebas resulta alérgico a alguna sustancia debe evitarla, asegurándose de que ninguno de los productos que usa lo contenga |
| Uso de guantes |
| Es recomendable utilizar guantes de algodón debajo de los guantes de goma, dado que la sudoración puede empeorar el eczema |
| Use guantes de algodón para hacer las tareas domésticas en general (por ejemplo, limpiar el polvo), así como para manipular telas o cartón |
Fuente: modificada de English et al.5
Tenemos que educar a los pacientes a usar cremas barrera y cremas hidratantes27–30. Es importante buscar productos libres de fragancias y que no contengan los conservantes más relacionados con alergia7,8.
Las cremas barrera están diseñadas para tratar de crear una capa protectora, sin embargo, la eficacia de muchas de estas formulaciones se basa no solo en una barrera física, sino en principios activos (astringentes, absorbentes de ultravioleta y agentes complejos), por lo que sería más correcto hablar de cremas de protección. Estas cremas protegen contra irritantes comunes, como el agua o los detergentes, pero también contra resinas epoxi, metales, pinturas o aceites de corte, protegen contra la luz ultravioleta artificial y natural, facilitan la limpieza de la piel y el uso guantes. No obstante, en ocasiones pueden agravar un eczema cuando se aplican sobre la piel inflamada, por lo que solo se deberían usar sobre piel sana25,31.
Las cremas hidratantes o emolientes actúan restaurando la capa córnea de la epidermis25. Hay evidencia clínica y experimental de que el uso de cremas hidratantes ricas en lípidos puede promover la curación y prevenir nuevos brotes de eczema de manos32,33. Podemos distinguir 2 tipos de cremas hidratantes: aquellas que forman una capa semioclusiva y las que contienen humectantes, siendo estas últimas más eficaces34. La aplicación se hará tantas veces como sea necesaria, pero al menos tras cada lavado y antes de acostarse. Si un tratamiento intensivo es necesario se puede aplicar bajo oclusión23.
Información sobre alergias e irritantesDebemos informar a los pacientes sobre sus alergias, la importancia que tienen en el eczema y cómo evitarlas o minimizar el contacto7. También hay que incidir en la identificación de irritantes como el lavado excesivo de manos, e informar que los desinfectantes de base alcohólica son menos irritantes que el uso de agua y jabón35–37.
Instrucciones sobre medidas de protecciónLos pacientes deben usar guantes cuando vayan a realizar trabajos sucios o húmedos, ya sean en el ámbito laboral o doméstico (limpieza del hogar, preparación de alimentos…), tantas veces como sea necesario pero el menor tiempo posible. En cuanto al tipo de guante, hay que saber que los guantes de látex protegen bien de microorganismos o materiales de base acuosa pero ofrecen poca protección a grasas, solventes y químicos en general; mientras que los guantes de nitrilo sí que ofrecen una buena protección frente a grasas y solventes, y los de vinilo protegen además de la mayoría de productos químicos. Por todo ello, se prefieren los guantes de vinilo a los de látex, y es recomendable el uso de guantes de algodón debajo de ellos. En el ámbito laboral existen guantes especiales para manipular sustancias que pueden atravesar los guantes de vinilo (por ejemplo metacrilatos, disolventes aromáticos y clorados, ésteres...) como son los guantes de alcohol de polivinilo, Viton® o butilo7,23,38.
Prevención terciariaLa prevención terciaria está indicada en aquellos pacientes con ECM y/o eczema severo y refractario a múltiples tratamientos, en los que las medidas de prevención secundaria han sido insuficientes. Los objetivos principales son la reducción de la gravedad de la enfermedad, reducción en el uso de corticoides, facilitar la vuelta al trabajo, disminución del absentismo laboral y mejoría de la calidad de vida. Para ello es necesario un abordaje multidisciplinar que incluya dermatólogos, médicos del trabajo, psicólogos y compañías aseguradoras8,39.
Algunos autores proponen un modelo (Osnabrück Model) que combina: 2-3 semanas de ingreso hospitalario para diagnóstico y tratamiento dermatológico y asesoramiento pedagógico y psicológico, seguido de 2-3 semanas de tratamiento domiciliario hasta conseguir una recuperación completa de la barrera cutánea, tras las cuales el paciente se reincorpora a su puesto de trabajo. Este modelo se ha demostrado eficaz a corto y largo plazo17,39.
TratamientoEl tratamiento del ECM debe ser individualizado. Disponemos de muchas opciones, pero carecemos de ensayos clínicos de calidad que permitan elaborar una guía de práctica clínica con la evidencia suficiente. A continuación describiremos los tratamientos disponibles, especificando su nivel de evidencia según la clasificación del Oxford Centre for Evidence Based Medicine40.
Tratamientos tópicosLa mayoría de pacientes se pueden manejar con la combinación de medidas de protección y tratamientos tópicos.
Corticoides tópicosLos corticoides tópicos son el tratamiento de elección, con un nivel de evidencia 1c (demostrada por la práctica clínica). Sin embargo debemos tener en cuenta algunas consideraciones5,8,41,42:
- 1.
La potencia del corticoide y la duración del tratamiento dependerán de la gravedad y localización; en general al tratarse de áreas con un estrato córneo grueso, y debido al riesgo de recurrencia, los corticoides de potencia alta o muy alta son de elección.
- 2.
El vehículo dependerá de la morfología y fase del eczema (en fases agudas o con vesiculación emplearemos cremas y en fases crónicas o con liquenificación emplearemos pomadas o ungüentos).
- 3.
Deben usarse durante periodos cortos debido a sus efectos secundarios, sobre todo la atrofia cutánea y la alteración en la barrera cutánea (inhiben la reparación del estrato córneo).
- 4.
Antes de iniciar el tratamiento se debe descartar una infección fúngica.
- 5.
Si el cuadro empeora debemos considerar la posibilidad de un eczema de contacto alérgico al propio corticoide o a alguno de los excipientes y realizar pruebas epicutáneas.
Teniendo en cuenta todo ello, como norma general emplearemos corticoides de alta potencia (clobetasol propionato, mometasonafuorato, betametasonavalerato) una vez al día, durante 2-4 semanas. Posteriormente, si es necesario, se puede llevar a cabo una pauta intermitente de mantenimiento, con una aplicación 2-3 veces en semana, ya que ha demostrado ser eficaz y seguro7,43–45.
Inhibidores de la calcineurinaLa eficacia y seguridad de los inhibidores de la calcineurina (IC) es bien conocida en la dermatitis atópica, sin embargo en el EM son escasos los trabajos que han evaluado su eficacia, muchos con un número limitado de pacientes y con pocos estudios comparativos (nivel de evidencia 2b: ensayo clínico de baja calidad). En general, mejoran el prurito y los signos de la dermatitis, y parecen prolongar el tiempo hasta la recurrencia46–53. Son fármacos bien tolerados, siendo el efecto secundario más común la sensación transitoria de quemazón, que es más frecuente con tacrolimus. De ellos el tacrolimus probablemente sería de elección por su mayor potencia y formulación en excipiente graso54.
Se han publicado 3 ensayos clínicos que comparan la eficacia de un IC (pimecrolimus) con una crema vehículo: el primero de ellos con 294 pacientes con ECM muestra un mejor resultado en aquellos que recibieron pimecolimus49; sin embargo, los otros 2 trabajos, uno con 652 pacientes con ECM leve-moderado52 y otro con 40 pacientes con EM atópico53, no muestran diferencias significativas. Tan solo existe un estudio que ha comparado un IC (tacrolimus) con un corticoide (furoato de mometasona), mostrando una mejoría del eczema del 50%. Si bien es un trabajo realizado en tan solo 16 pacientes y en un eczema concreto (dishidrótico palmoplantar moderado-grave), sugiere la posibilidad de un tratamiento rotacional de IC y corticoides en el ECM de larga evolución46.
Podemos concluir que los IC son útiles no consiguiendo la remisión del eczema, sino como ahorradores de corticoides. Podríamos emplear ambos tratamientos en combinación durante periodos más largos: los IC en los periodos más estables y los corticoides tópicos en los brotes.
Otros tratamientos tópicosLos antibióticos tópicos y los antisépticos como la clorhexidina son útiles en el eczema con sobreinfección, pero tienen el riesgo de provocar eczemas alérgicos de contacto, por lo que algunos autores aconsejan los antibióticos por vía oral8. El bexaroteno en gel al 1% en monoterapia mostró en un trabajo un aclaramiento ≥90% en el 39% de los pacientes, con una buena tolerancia55. La iontoforesis con agua corriente es eficaz en el EM dishidrótico, especialmente si asocian hiperhidrosis56. La toxina botulínica fue eficaz en el EM dishidrótico en 2 trabajos, con mejores resultados en pacientes con hiperhidrosis palmar o empeoramiento en verano57–59. La radiación Grenz es para algunos autores una opción sencilla, económica, eficaz y segura cuando se administra de acuerdo con las pautas recomendadas60. Todos estos tratamientos poseen un nivel de evidencia 4.
FototerapiaLa fototerapia es una buena opción en el EM refractario a corticoides tópicos, si bien su posicionamiento se debe más a la experiencia clínica que a la evidencia científica (nivel de evidencia 1c), aunque hay algunos ensayos clínicos que han demostrado su eficacia. El tratamiento de elección es el PUVA, y se prefiere el PUVA tópico ya que evita los efectos secundarios del psoraleno oral. La fototerapia es eficaz tanto en el eczema hiperqueratósico como dishidrótico5,61–64. Se recomienda iniciar con una dosis de UVA de 0,25-0,5J/cm2 e ir incrementando gradualmente 0,25J/cm2 por sesión, con sesiones 3 veces por semana65. Uno de los motivos por los que el tratamiento puede fracasar es el hábito tabáquico, especialmente en el EM dishidrótico66. Van Coevorden et al. han demostrado la eficacia del PUVA oral con una unidad portátil en casa, lo que podría ser una solución en pacientes con problemas de traslado o laborales67.
La terapia con UVA1 también resulta útil en el EM dishidrótico, con una eficacia similar al PUVA y un mejor perfil de seguridad. Sin embargo, su eficacia en otros tipos de ECM no se ha demostrado68–70.
El tratamiento con UVB también es eficaz71–74, aunque no sabemos si es comparable al PUVA. En un estudio aleatorizado con 35 pacientes Rosen et al. demuestran que el PUVA resulta superior al UVB74, mientras que Simon et al. obtienen una respuesta similar en 13 pacientes tratados con PUVA tópico (baño) o UVB73. Sjövall et al. plantean la combinación de irradiación corporal total con UVB e irradiación adicional en manos como una opción de tratamiento con mayor eficacia que el tratamiento local exclusivo con UVB75.
Tratamientos sistémicosLos tratamientos sistémicos están indicados en el ECM refractario, es decir, aquel que persiste a pesar de 8 semanas de tratamiento tópico y buena adherencia. Es importante no dilatar la introducción de un tratamiento oral con el fin de evitar polisensibilizaciones y mejorar la calidad de vida. La mayoría de tratamientos no tienen indicación para el ECM debido a la falta de ensayos clínicos que avalen su eficacia, por lo que se emplean fuera de ficha técnica. Hasta el momento solo estaría aprobado el uso de alitretinoína, y en el caso de ECM en atópico también la ciclosporina5,8,76.
AlitretinoínaLa alitretinoína es un agonista de los receptores de vitamina A que actúa como inmunomodulador y antiinflamatorio77. El estudio fase iii BACH es el ensayo clínico más largo dirigido para el EM con 1.032 pacientes, lo que otorga un nivel de evidencia 1b (ensayo clínico individual con intervalo de confianza estrecho). Este estudio demostró resolución completa o casi completa del eczema en el 48% y 25% de los pacientes tratados con alitretinoína 30mg y 10mg respectivamente, durante 24 semanas. La respuesta fue más marcada en pacientes con EM hiperqueratósico (49%) o pulpitis (44%) que en el eczema vesiculoso (33%). La mediana de tiempo hasta la recaída fue de 5,5-6,2 meses78. Aunque la experiencia es limitada, su eficacia y seguridad ya han sido corroboradas en estudios observacionales basados en la práctica clínica79–84. Asimismo, un trabajo ha demostrado también mejoría de la calidad de vida tras uno y 3 meses de tratamiento85.
La alitretinoína es bien tolerada y sus efectos secundarios son dosis-dependiente. El más frecuente de ellos es la cefalea, seguido de flushing, eventos mucocutáneos, hiperlipidemia y disminución de tiroxina y TSH78. Se trata de un fármaco teratogénico, por lo que está contraindicado durante el embarazo, y las mujeres en edad fértil deben seguir normas de anticoncepción86.
La dosis de inicio es 30mg/día, disminuyendo a 10mg/día si aparece algún efecto adverso. El tratamiento se debería suspender: a) una vez conseguida la curación; y b) si el eczema no mejora tras 24 semanas o sigue siendo grave tras 12 semanas de tratamiento87. Aun así, se ha demostrado que en pacientes que no respondieron claramente a un primer ciclo de 24 semanas la continuación del tratamiento por un periodo adicional de 24 semanas podría ser beneficioso, manteniendo una buena tolerancia88. Del mismo modo, aquellos pacientes que recayeron tras una buena respuesta inicial presentaron tasas de respuesta del 80% a un nuevo ciclo con dosis de 30mg/día, por lo que un tratamiento intermitente con alitretinoína podría ser adecuado para el manejo a largo plazo89.
AcitretinoEl acitretino se ha demostrado eficaz en el EM hiperqueratósico en 2 trabajos, con un nivel de evidencia 2b. El primer estudio, llevado a cabo en 29 pacientes, comparó acitretino (30mg/día) con placebo y observó una reducción del 51% de los síntomas tras 4 semanas de tratamiento90. El segundo estudio, en 42 pacientes, comparó acitretino (25-50mg/día) con una pomada de betametasona/ácido salicílico y observó mejoría tras 30 días de tratamiento, que persistió hasta 5 meses tras la suspensión del mismo91.
Corticoides sistémicosLos corticoides orales son eficaces en los brotes de EM, generalmente a dosis de 0,5-1mg/kg/día de prednisona o equivalente. Sin embargo, debido a sus efectos secundarios, el posible efecto rebote al suspenderlos y la falta de ensayos clínicos, no se recomienda como tratamiento de mantenimiento8. Se le puede atribuir un nivel de evidencia 1c debido a su amplio uso en la práctica clínica.
CiclosporinaLa ciclosporina es un fármaco inmunosupresor eficaz en otras dermatosis como la dermatitis atópica o la psoriasis. A pesar de que los estudios en EM son escasos92–96, parece ser un tratamiento eficaz tal y como muestran los 3 trabajos de Granlund et al. en los que comparan la eficacia de ciclosporina con un corticoide tópico (nivel de evidencia 2b). El primero de ellos, un ensayo clínico aleatorizado, doble ciego, en el que 41 pacientes con ECM refractario se asignaron bien al tratamiento con dipropionato de betametasona tópico, bien a ciclosporina a dosis de 3mg/kg/día durante 6 semanas, demostró mejoría del eczema en ambos grupos sin diferencias significativas94. En una segunda publicación demostraron que la mejoría clínica se correlacionaba con una mejoría en la calidad de vida95. Estos mismos autores publicaron que al año siguiente la mayoría de los pacientes mantenía la respuesta sin necesidad de otros tratamientos96. Estos 3 trabajos sugieren que la ciclosporina es eficaz en el ECM y que las remisiones a largo plazo son posibles, aunque el periodo de tratamiento sea relativamente corto96. No obstante, no existe evidencia científica sobre qué tipo de eczema responde mejor, la dosis ni el tiempo de tratamiento.
La ciclosporina estaría indicada en episodios de exacerbación, durante periodos no muy largos debido a los posibles efectos adversos a largo plazo. Se recomienda iniciar a dosis de 2,5-5mg/kg/día, mantener a la dosis mínima terapéutica por un máximo de 6 meses y reducir de forma progresiva durante unos 3 meses. El tratamiento se debe suspender si no hay respuesta a dosis máximas o tras 8 semanas de tratamiento8,97.
Otros inmunosupresoresEl metotrexato fue eficaz en 5 pacientes con pónfolix palmo-plantar recalcitrante a dosis de 15-22,5mg/semana, permitiendo reducir o suspender los corticoides orales98. El micofenolato mofetilo demostró buena respuesta en un paciente con eczema dishidrótico recurrente a dosis de 3g/día durante 12 meses99. Estos inmunosupresores tienen un nivel de evidencia 4.
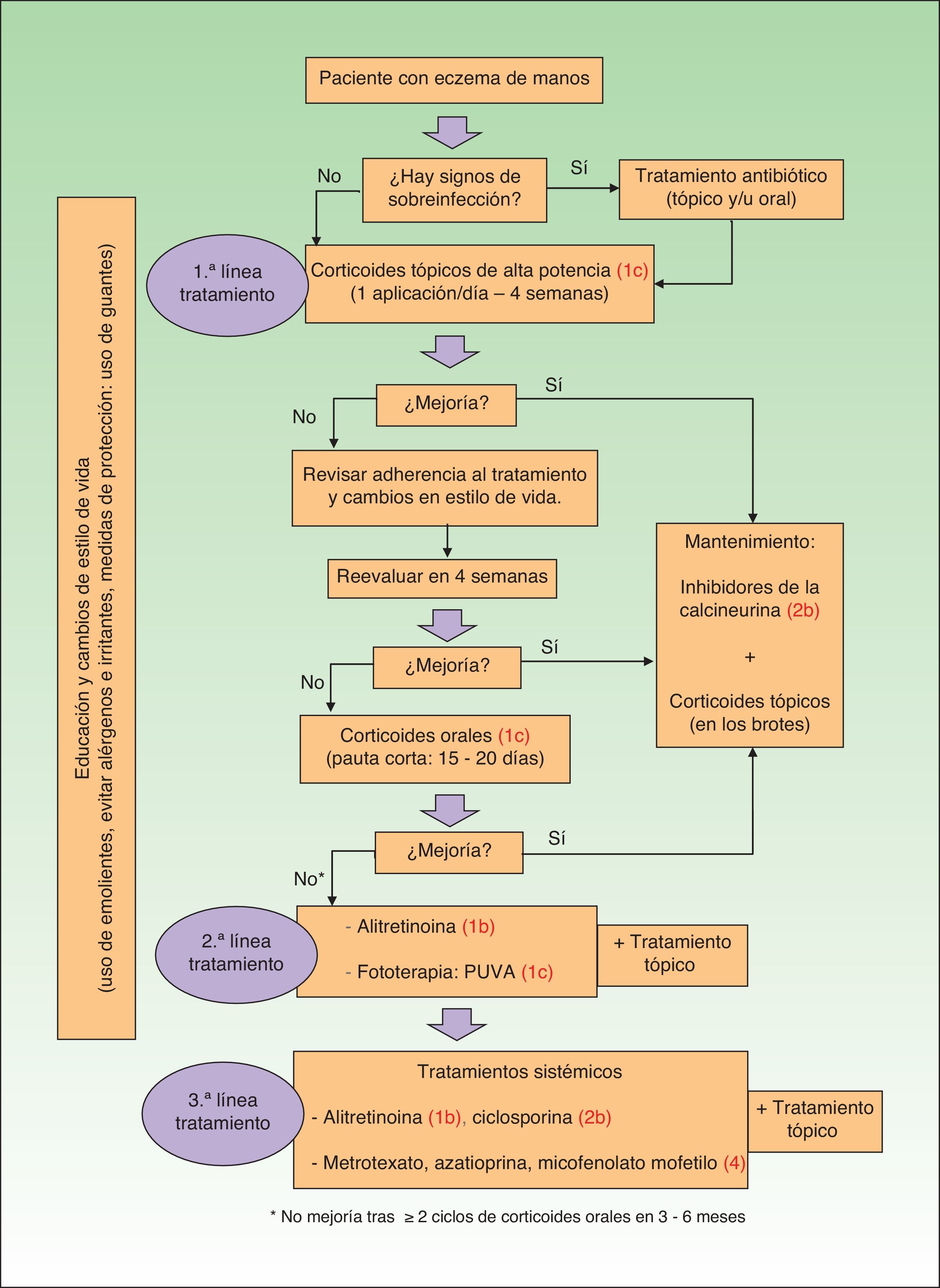
Algoritmo de tratamientoLos algoritmos más actuales son los propuestos por Diepgen et al. (Alemania, 2009)8, Brithish et al. (Reino Unido, 2009)5 y Menné et al. (Dinamarca, 2011)7. En todos ellos los corticoides tópicos son la primera línea de tratamiento junto con medidas de protección y uso de emolientes. Sin embargo, cuando los corticoides fallan no existe consenso sobre qué emplear en primer lugar. De esta forma, la guía danesa pone al mismo nivel todos los tratamientos sistémicos. La guía británica, defiende el uso inicial de fototerapia, ciclosporina, azatioprina o alitretinoína indistintamente, quedando en un segundo lugar el metrotexato y micofenolato mofetilo. Además, señala la ciclosporina y los corticoides orales como fármacos que consiguen un rápido control de la enfermedad. Por su parte, la guía alemana distingue un nivel 2 de tratamiento (EM moderado) en el que incluye la fototerapia y la alitretinoína; y un nivel 3 de tratamiento (EM grave) que incluiría los otros tratamientos sistémicos. En función de estas guías clínicas y de la revisión realizada nosotros proponemos el siguiente algoritmo terapéutico (fig. 1).
Conclusiones- •
Un EM de más de 3 meses de evolución, o que recurra 2 o más veces en un año, a pesar de un tratamiento y cumplimiento adecuados, debe considerarse ECM.
- •
El manejo inicial debería incluir una historia clínica y exploración física completas, así como la realización de pruebas epicutáneas.
- •
Informar al paciente de la enfermedad, la necesidad de evitar irritantes o alérgenos y la importancia de las medidas de protección.
- •
El tratamiento inicial son los corticoides tópicos potentes durante 4 semanas.
- •
Si la respuesta inicial es pobre, asegurar la adherencia al tratamiento.
- •
Si es necesario, combinar con inhibidores de la calcineurina para disminuir el uso de corticoides.
- •
- •
Los tratamientos sistémicos se deben valorar de forma individual, en ausencia de una adecuada evidencia.
- •
El PUVA puede considerarse de segunda línea, cuando los corticoides tópicos fracasan. Aunque su eficacia es limitada es relativamente seguro.
- •
La alitretinoína es una nueva opción aprobada para el ECM, con buenas tasas de respuesta en ensayos clínicos y estudios observacionales, que también podría considerarse de segunda línea.
- •
El acitretino puede considerarse en el EM hiperqueratósico.
- •
Los corticoides orales en pauta corta son útiles para un control rápido de la sintomatología.
- •
La ciclosporina, la azatioprina, el metotrexato y el micofenolato mofetilo se pueden considerar tratamientos de tercera línea.
- •
Los autores declaran no tener ningún conflicto de intereses.