La dermatomiositis del adulto es paraneoplásica hasta en una cuarta parte de los casos. Hasta la fecha no existe ningún rasgo clínico, histológico o analítico absolutamente específico de paraneoplasia en dermatomiositis. Además, los estudios sobre dermatomiositis del adulto no suelen hacer referencia a la frecuencia de aparición de los distintos signos cutáneos propios de la dermatomiositis en los casos asociados a cáncer. Por todo ello decidimos revisar nuestros casos de dermatomiositis paraneoplásicas.
Material y métodosEstudiamos 12 casos de dermatomiositis paraneoplásicas en los cuales se recogió la edad, el sexo, el cáncer asociado, el tiempo entre el inicio de la dermatomiositis y el cáncer, 9 signos cutáneos, afectación muscular, disfagia, enfermedad pulmonar, niveles de creatinfosfocinasa y de autoanticuerpos circulantes.
ResultadosLa media de edad fue de 61 años y los 2 cánceres asociados más frecuentes fueron el de ovario y el de vejiga. El tiempo medio transcurrido entre el diagnóstico del cáncer y el de la dermatomiositis fue de 7 meses, y en la mayoría el diagnóstico de cáncer precedió al de dermatomiositis. Siete pacientes tuvieron dermatomiositis amiopática. De los signos cutáneos, los más frecuentes fueron una erupción violácea fotodistribuida que respetaba la región interescapular y el rash heliotropo, seguidos de las pápulas de Gottron y la afectación de cutículas. Se encontró necrosis cutánea superficial en 3 casos. Los autoanticuerpos específicos de miositis resultaron negativos en los 6 casos estudiados.
ConclusionesLa dermatomiositis paraneoplásica es muchas veces amiopática. No existe ningún rasgo cutáneo específico de paraneoplasia en la dermatomiositis. Los anticuerpos específicos de miositis no se asocian a la dermatomiositis paraneoplásica.
Adult dermatomyositis presents as a paraneoplastic syndrome in up to 25% of cases, but no clinical, histologic, or laboratory markers completely specific for paraneoplastic disease in dermatomyositis have been identified to date. Furthermore, studies on adult dermatomyositis do not usually report the frequency of cutaneous features of dermatomyositis in patients with associated cancer. Our aim was to review the characteristics of paraneoplastic dermatomyositis in patients seen at our hospital.
Material and methodsWe studied 12 cases of paraneoplastic dermatomyositis and recorded patient age and sex, associated cancer, time between onset of dermatomyositis and cancer, emergent cutaneous manifestations, muscle involvement, dysphagia, lung disease, and levels of creatine phosphokinase and circulating autoantibodies.
ResultsThe mean age of the patients was 61 years and the 2 most common malignancies were ovarian cancer and bladder cancer. The mean time between the diagnosis of cancer and dermatomyositis was 7 months and in most cases, the cancer was diagnosed first. Seven patients had amyopathic dermatomyositis. The most common cutaneous signs were a violaceous photodistributed rash sparing the interscapular area and a heliotrope rash, followed by Gottron papules and cuticle involvement. Superficial cutaneous necrosis was observed in 3 cases. Myositis-specific autoantibodies were not detected in any of the 6 patients who underwent this test.
ConclusionsParaneoplastic dermatomyositis is often amyopathic. There are no specific cutaneous markers for malignancy in dermatomyositis. Myositis-specific antibodies are not associated with paraneoplastic dermatomyositis.
La dermatomiositis es una enfermedad inflamatoria poco frecuente, posiblemente autoinmune, que cursa con una erupción cutánea característica y una miopatía proximal simétrica. Existe una variedad de dermatomiositis en la que no hay afectación muscular, o es muy leve, que se denomina dermatomiositis amiopática. La incidencia de la dermatomiositis tiene una distribución bimodal, de modo que hay 2 formas de presentación según la edad de aparición de la enfermedad. Las 2 formas se denominan respectivamente dermatomiositis juvenil y dermatomiositis del adulto. Típicamente la dermatomiositis juvenil no es paraneoplásica, de modo que son muy pocos los casos publicados de dermatomiositis juvenil asociados a cáncer1. Su frecuencia es tan baja que en este grupo de dermatomiositis juvenil la asociación a cáncer se considera anecdótica. Por el contrario, la dermatomiositis del adulto puede ser paraneoplásica en torno a un 15-25% de los casos2–5. La relación patogénica entre la dermatomiositis y el cáncer no es del todo conocida6. Parece ser que las células regenerativas que aparecen en el músculo con miositis expresan altos niveles de antígenos específicos de miositis7, que serían los mismos que se expresan en diversos cánceres asociados a miopatías inflamatorias. De este modo, el vínculo entre cáncer y dermatomiositis sería la expresión de antígenos comunes entre el cáncer y el tejido muscular en algunos pacientes con dermatomiositis.
El primer problema que nos encontramos al revisar la bibliografía sobre dermatomiositis paraneoplásica es que la mayoría de los trabajos publicados hasta fechas relativamente recientes en este campo incluían casos de dermatomiositis y polimiositis indistintamente, de modo que se obtenían riesgos de neoplasia para ambas entidades en conjunto. Sin embargo, cada vez está más aceptado que la dermatomiositis y la polimiositis son entidades distintas, con diferentes mecanismos patogénicos8 y con diferencias también epidemiológicas y de riesgo de cáncer asociado2. En consecuencia, los resultados de muchos de esos trabajos deben interpretarse con precaución. Por otro lado, la mayoría de las series publicadas de dermatomiositis paraneoplásicas más largas son series poblacionales que no caracterizan bien los hallazgos cutáneos2,5,9,10. Por todo ello, en el presente trabajo revisamos los pacientes con dermatomiositis paraneoplásica diagnosticados en nuestro hospital, con especial atención a la descripción de las manifestaciones dermatológicas.
Material y métodosSe incluyeron 12 casos de dermatomiositis con neoplasia asociada. Se realizó un estudio observacional retrospectivo de todos los pacientes diagnosticados de dermatomiositis paraneoplásica atendidos en nuestro hospital entre enero de 1994 y enero de 2013. La fuente de recogida de todos los parámetros estudiados fueron las historias clínicas de los pacientes, el archivo de biopsias del servicio de anatomía patológica y el archivo fotográfico de nuestro servicio.
En los criterios de inclusión se exigió una erupción cutánea característica —clínica e histopatológicamente— de dermatomiositis, con presencia o no de una miopatía proximal simétrica (definida por la presencia de debilidad proximal±elevación de la creatinfosfocinasa [CPK]), asociada a cáncer (excluidos el carcinoma basocelular y el carcinoma epidermoide cutáneos) cuyo diagnóstico inicial o recaída distara un máximo de 2 años con respecto al inicio de la dermatomiositis. Como erupción cutánea característica se consideró una erupción violácea fotodistribuida y/o un rash heliotropo y/o pápulas de Gottron. En el estudio histopatológico se consideró compatible con dermatomiositis la presencia de atrofia epidérmica (salvo en las pápulas de Gottron) con degeneración vacuolar de la capa basal, queratinocitos necróticos y distintos grados de depósitos de mucina.
Los parámetros estudiados en cada paciente fueron: edad, sexo, tipo de cáncer asociado, tiempo entre el inicio de la dermatomiositis y el cáncer, erupción cutánea (y específicamente la presencia o no de poiquilodermia violácea fotodistribuida, distrofia y/o telangiectasias en cutículas, eritema heliotropo, pápulas de Gottron, prurito, poiquilodermia de cuero cabelludo, eritema flagelado, erosiones/ulceraciones, calcinosis), presencia o ausencia de debilidad proximal simétrica de músculos extensores, fibrosis intersticial pulmonar, disfagia, valor de la CPK y niveles de autoanticuerpos circulantes (ANA, anti-ADN, anti-RNP, anti-Jo1, anti-Mi1/Mi2, anti-Ro, anti-La, anti-Sm).
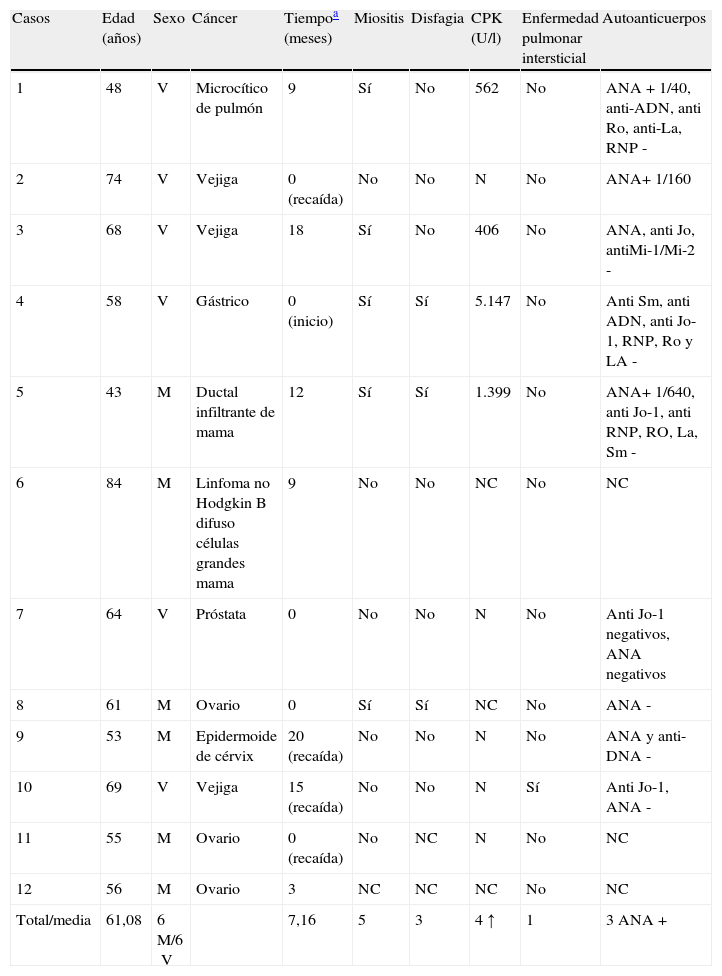
ResultadosEn el estudio se recogieron un total de 12 dermatomiositis paraneoplásicas. En la tabla 1 se recogen las características clínicas y analíticas de los 12 pacientes. En total fueron 6 hombres y 6 mujeres, de edades comprendidas entre los 43 y los 84 años de edad, con una media de 61 años. Los cánceres asociados fueron: en 3 casos cáncer de ovario, en otros 3 cáncer de vejiga y los 6 restantes fueron cánceres de pulmón, gástrico, mama, linfoma no Hodgkin, próstata y cérvix. El tiempo transcurrido entre el diagnóstico de la dermatomiositis y el del cáncer asociado, o su recaída, fue variable entre sincrónicos y un máximo de 20 meses, con una media de 7 meses. En 4 pacientes la dermatomiositis paraneoplásica comenzó en el contexto de una recaída tumoral. El diagnóstico de dermatomiositis paraneoplásica fue en la mayoría de los casos posterior al diagnóstico de cáncer, salvo en 2 pacientes (casos 4 y 8) en los que se detectó el cáncer en el estudio de despistaje de cáncer realizado a raíz de la dermatomiositis. En 7 pacientes no se apreció afectación muscular, de modo que fueron diagnosticados de dermatomiositis amiopática. En 5 pacientes se observó debilidad muscular, 4 de ellos con elevación de la CPK. Tres pacientes refirieron disfagia. Solo el caso n.° 10 tuvo enfermedad pulmonar intersticial.
Rasgos clínicos y analíticos de los 12 pacientes con dermatomiositis paraneoplásica
| Casos | Edad (años) | Sexo | Cáncer | Tiempoa (meses) | Miositis | Disfagia | CPK (U/l) | Enfermedad pulmonar intersticial | Autoanticuerpos |
| 1 | 48 | V | Microcítico de pulmón | 9 | Sí | No | 562 | No | ANA + 1/40, anti-ADN, anti Ro, anti-La, RNP - |
| 2 | 74 | V | Vejiga | 0 (recaída) | No | No | N | No | ANA+ 1/160 |
| 3 | 68 | V | Vejiga | 18 | Sí | No | 406 | No | ANA, anti Jo, antiMi-1/Mi-2 - |
| 4 | 58 | V | Gástrico | 0 (inicio) | Sí | Sí | 5.147 | No | Anti Sm, anti ADN, anti Jo-1, RNP, Ro y LA - |
| 5 | 43 | M | Ductal infiltrante de mama | 12 | Sí | Sí | 1.399 | No | ANA+ 1/640, anti Jo-1, anti RNP, RO, La, Sm - |
| 6 | 84 | M | Linfoma no Hodgkin B difuso células grandes mama | 9 | No | No | NC | No | NC |
| 7 | 64 | V | Próstata | 0 | No | No | N | No | Anti Jo-1 negativos, ANA negativos |
| 8 | 61 | M | Ovario | 0 | Sí | Sí | NC | No | ANA - |
| 9 | 53 | M | Epidermoide de cérvix | 20 (recaída) | No | No | N | No | ANA y anti-DNA - |
| 10 | 69 | V | Vejiga | 15 (recaída) | No | No | N | Sí | Anti Jo-1, ANA - |
| 11 | 55 | M | Ovario | 0 (recaída) | No | NC | N | No | NC |
| 12 | 56 | M | Ovario | 3 | NC | NC | NC | No | NC |
| Total/media | 61,08 | 6M/6V | 7,16 | 5 | 3 | 4 ↑ | 1 | 3 ANA + |
CPK: creatinfosfocinasa; M: mujer; N: normal; NC: dato no recogido; V: varón.
Con respecto a la afectación cutánea los rasgos más frecuentes fueron la poiquilodermia fotodistribuida y el rash heliotropo, que estuvieron presentes en 10 casos, seguidos de la afectación de cutículas (distróficas o eritema periungueal) y las pápulas de Gottron presentes en 9 pacientes. En todos los casos, incluso en los de afectación cutánea más extensa, la porción central de la espalda estaba respetada. Con frecuencia menor se encontró prurito (en 5 casos), necrosis cutánea (en 3 casos) y, por último eritema flagelado y poiquilodermia en el cuero cabelludo respectivamente en 2 casos. La necrosis cutánea consistió predominantemente en placas erosivo-costrosas que asentaban en el tronco, el cuello o las raíces de los miembros en los 3 casos. En ningún caso se detectó calcinosis cutis. Todas las características clínicas cutáneas se recogen en la tabla 2.
Resumen de los signos y síntomas cutáneos de los 12 pacientes con dermatomiositis paraneoplásica
| Casos | Erupción violácea fotodistribuida | Afectación de cutículas | Eritema heliotropo | Pápulas de Gottron | Prurito | Necrosis cutánea | Eritema flagelado | Poiquilodermia cuero cabelludo | Calcinosis |
| 1 | + | + | + | + | + | + | NC | NC | No |
| 2 | + | NC | + | + | +++ | + | + | No | No |
| 3 | + | + | + | + | + | No | + | No | No |
| 4 | + | + | + | + | NC | +++ | NC | + | No |
| 5 | NC | + | +++ | + | NC | No | NC | NC | No |
| 6 | + | No | No | No | + | No | No | No | No |
| 7 | + | + | + | No | NC | No | No | + | No |
| 8 | + | + | ++ | + | + | No | NC | No | No |
| 9 | + | + | + | + | NC | No | NC | No | No |
| 10 | NC | + | + | NC | NC | No | No | No | No |
| 11 | + | + | + | + | NC | No | NC | NC | No |
| 12 | + | No | NC | + | NC | No | NC | NC | No |
| total | 10 | 9 | 10 | 9 | 5 | 3 | 2 | 2 | 0 |
+: síntoma/signo presente (++: marcado, +++: severo); NC: dato no recogido.
Por último, en 3 pacientes se encontraron ANA positivos (tabla 1). En los 6 casos en los que se realizó estudio de autoanticuerpos específicos de miositis estos resultaron negativos (tabla 1).
DiscusiónEl diagnóstico de una dermatomiositis del adulto se acompaña siempre de la necesidad de descartar su posible naturaleza paraneoplásica. Según las series más largas entre un 15 y un 25% de las dermatomiositis del adulto se asocian a cáncer2,5. Este riesgo existe aunque se trate de una dermatomiositis amiopática11–13. De hecho, en nuestra serie, 7 de los 12 casos fueron dermatomiositis amiopáticas. Parece claro además que el riesgo de cáncer asociado es superior en la dermatomiositis (32%) que en la polimiositis (14,9%)2.
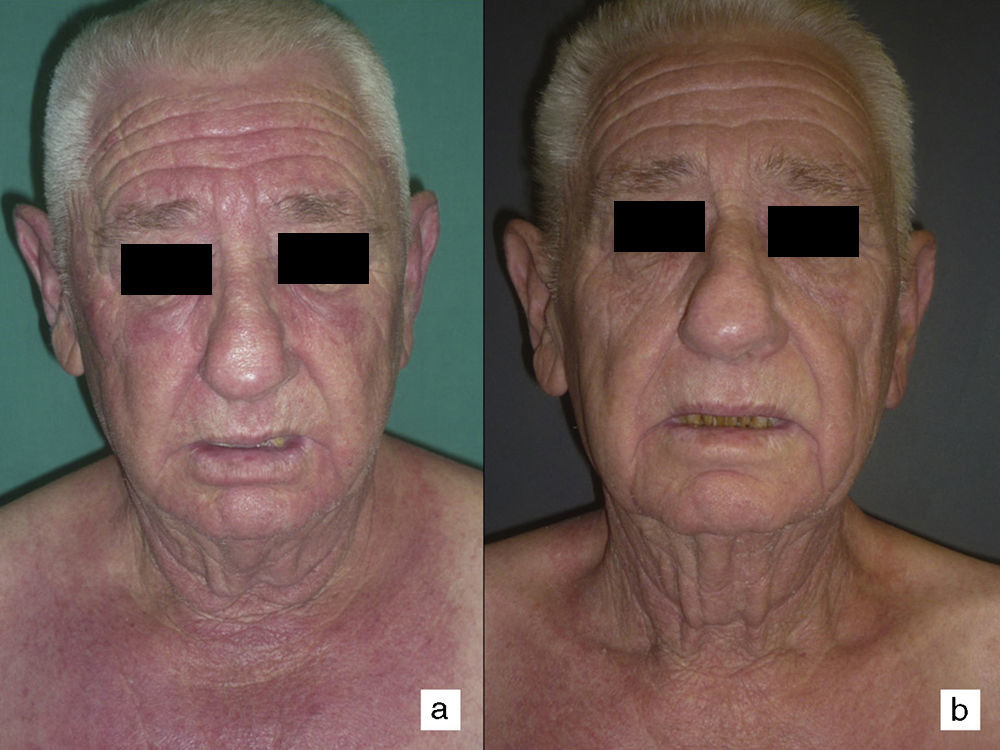
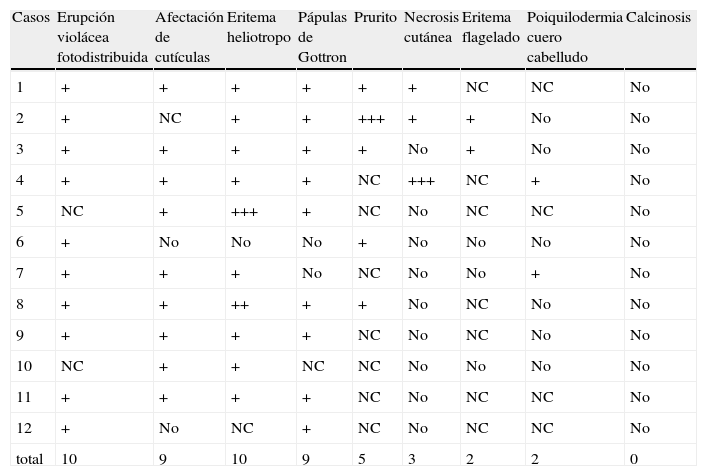
La dermatomiositis paraneoplásica puede preceder, coincidir o ser posterior al diagnóstico de cáncer14. En nuestra serie la mayoría de los casos se diagnosticaron tras el inicio del cáncer, bien tras los primeros síntomas de este, bien como reflejo de su recaída, salvo en 2 casos (el 4 y el 8) en los que el diagnóstico de cáncer se realizó en el estudio efectuado a raíz del diagnóstico de dermatomiositis. Según Callen el curso de la dermatomiositis paraneoplásica puede ser dependiente o no de la neoplasia subyacente14. En nuestros casos, en consonancia con lo descrito por otros autores15–17, el curso de la dermatomiositis fue claramente dependiente del curso del cáncer subyacente, e incluso en algún paciente la recaída se detectó antes por la recurrencia de los signos cutáneos que por las pruebas de imagen. Además, en los pacientes en los que el tratamiento del tumor consiguió una respuesta completa observamos mejorías espectaculares de los síntomas, tanto cutáneos como musculares de la dermatomiositis (fig. 1).
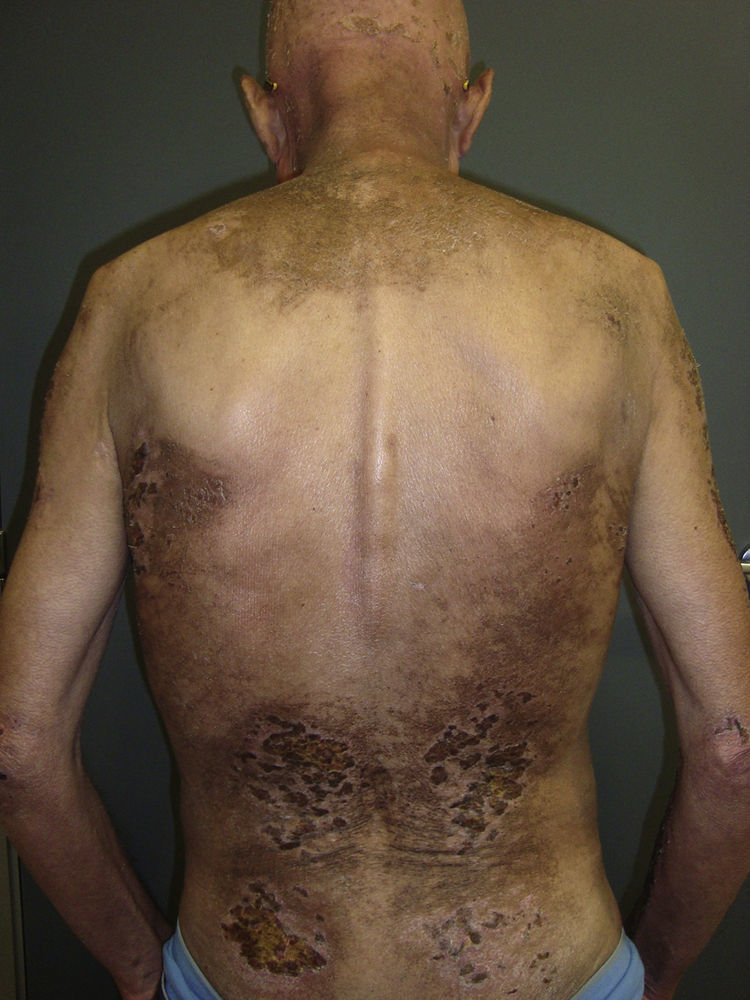
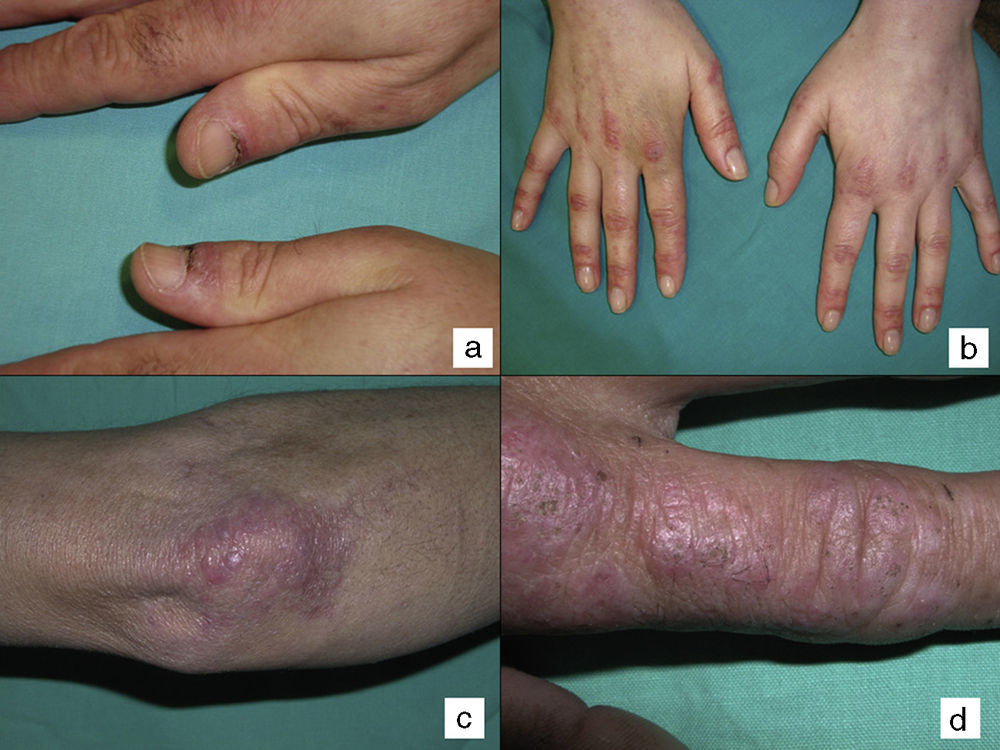
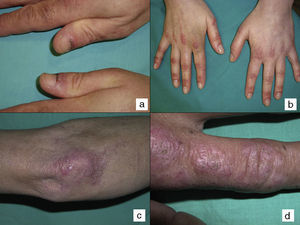
En las dermatomiositis que comienzan en pacientes previamente diagnosticados del cáncer el diagnóstico de paraneoplasia está implícito con el de dermatomiositis, y no exige estudios de despistaje tumoral posteriores. Sin embargo, en los casos de dermatomiositis del adulto en pacientes sin diagnóstico previo de neoplasia el dermatólogo se encuentra con la necesidad de distinguir si el paciente tiene o no un cáncer asociado. Aunque se han realizado muchos trabajos intentando encontrar rasgos que permitan predecir qué dermatomiositis tienen mayor riesgo de estar asociadas a cáncer, los resultados obtenidos son limitados2,18. De todos los parámetros estudiados parece que los que se relacionan de forma más consistente con mayor riesgo de cáncer en pacientes con dermatomiositis del adulto son el sexo varón y la edad más avanzada2. Un rasgo clínico que se ha relacionado con dermatomiositis paraneoplásica repetidamente en la literatura es la necrosis cutánea19–21. De hecho, la necrosis cutánea es casi el único hallazgo puramente dermatológico que se ha considerado asociado a cáncer en la dermatomiositis, aunque ningún estudio ha demostrado de forma concluyente esta asociación. En nuestra serie lo hemos encontrado en 3 de los 12 casos estudiados, y en los 3 casos correspondió a una necrosis cutánea relativamente superficial, que afectaba a la piel del tronco o de la raíz de las extremidades, a modo de erosiones costrosas, al menos inicialmente. Solo en un caso se encontró ulceración de las pápulas de Gottron de los codos (caso 1). En uno de los pacientes (caso 4) la necrosis se hizo casi sistematizada y más profunda, afectando incluso a las cutículas, pero predominando igualmente en el tronco y en las extremidades, y sin aparente relación con vasculitis (fig. 2). Queremos incidir en este hecho, ya que recientemente se ha descrito una variedad de dermatomiositis asociada a anticuerpos anti-MDA522, que típicamente es amiopática, en la que se describen lesiones cutáneas necróticas y bajo riesgo de paraneoplasia. De hecho, esta variedad de dermatomiositis asociada a anticuerpos anti-MDA5 con frecuencia se asocia a enfermedad pulmonar intersticial y en la piel parece típica la presencia de úlceras cutáneas. Sin embargo, tiene muy bajo riesgo de cáncer. De hecho, la presencia de estos anticuerpos anti-MDA5 es probablemente predictiva de menor riesgo de cáncer en la dermatomiositis, ya que de 52 casos publicados con este autoanticuerpo solo uno fue una dermatomiositis paraneoplásica23. En cualquier caso, la necrosis cutánea descrita en esta forma de dermatomiositis con anticuerpos anti-MDA5 afecta característicamente a las manos, a las pápulas de Gottron y a los codos, y muestra rasgos de vasculitis en el estudio histológico. Es decir, parece corresponder a un tipo de necrosis completamente diferente al que observamos en nuestros pacientes con dermatomiositis paraneoplásica, ya que en estos la necrosis era más superficial y con distinta distribución: troncular y en porción proximal de extremidades. Aparte de la necrosis cutánea, no se han descrito otros hallazgos cutáneos predictivos de asociación a cáncer salvo la variedad de dermatomiositis ampollosa24. No obstante, esta variedad de dermatomiositis es muy rara, y las comunicaciones de esta asociación anecdóticas. En comunicaciones aisladas también se ha relacionado la presencia de eritema periungueal o el desarrollo abrupto de la clínica cutánea y/o muscular como predictivos de mayor riesgo de cáncer4, sin embargo la mayoría de los trabajos publicados no han apoyado estas hipótesis.
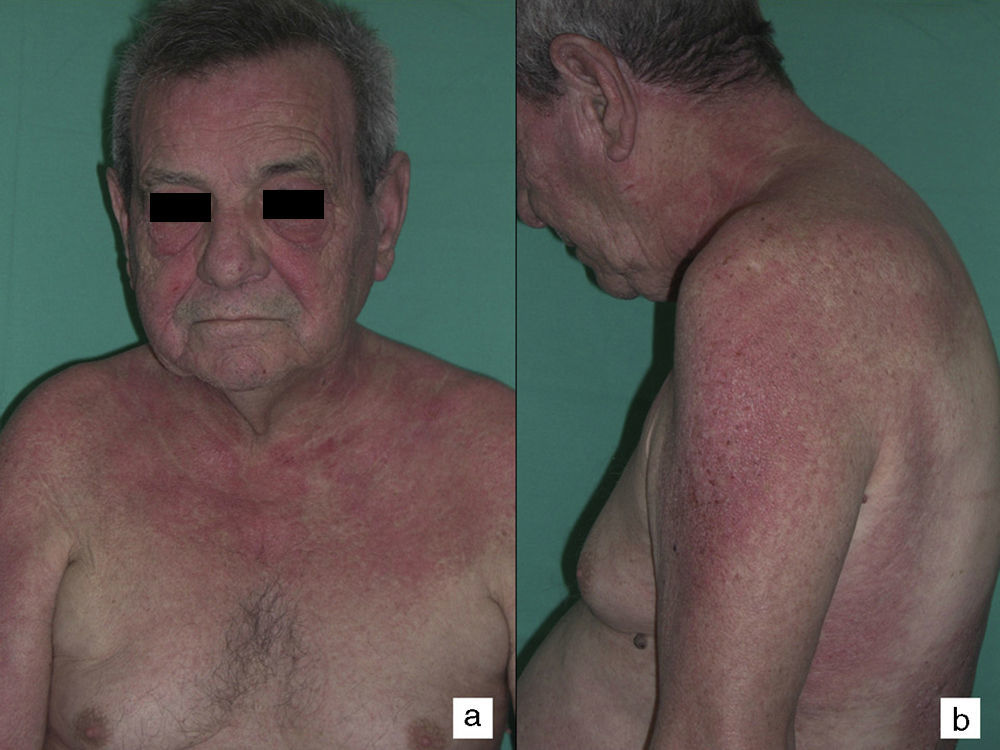
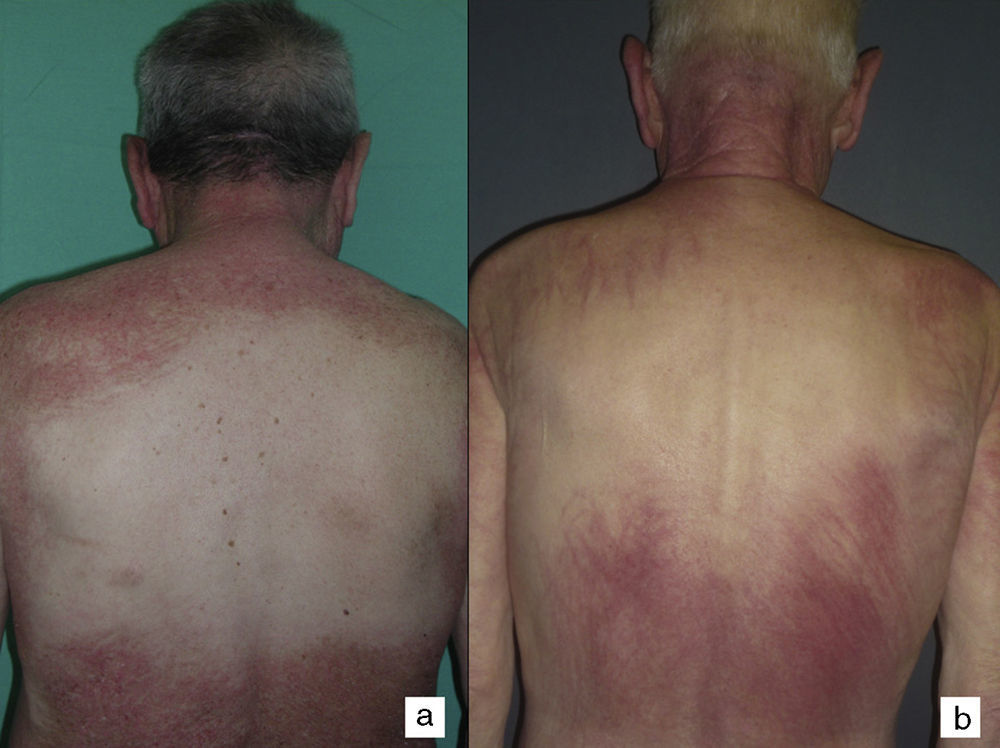
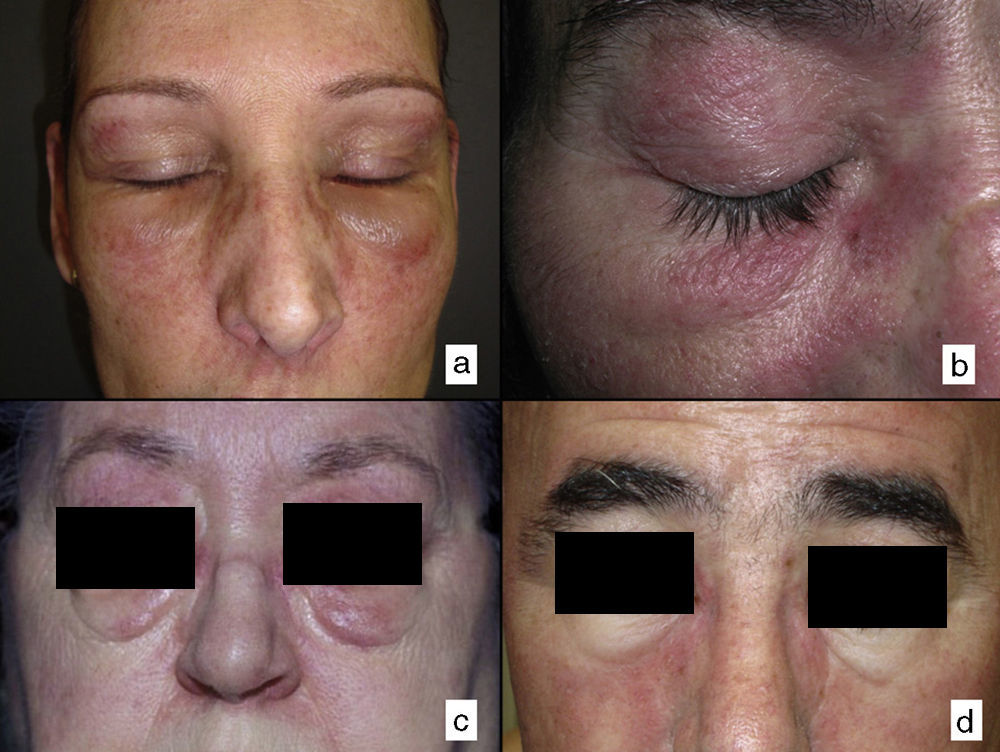
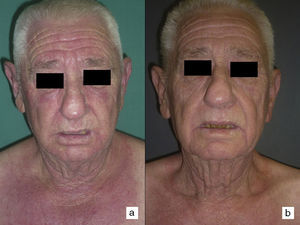
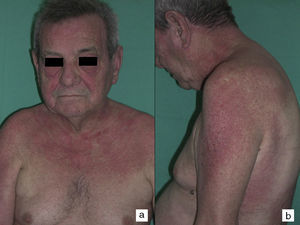
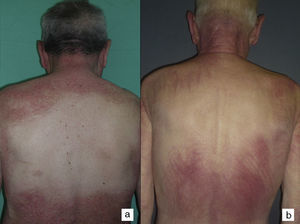
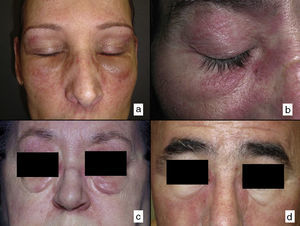
Según nuestra serie la forma más frecuente de presentación de la dermatomiositis paraneoplásica es la de una erupción eritematoviolácea fotodistribuida, a veces poiquilodérmica, que afecta preferentemente a la cara y muchas veces también a la porción superior del tronco y a la superficie de extensión de las extremidades superiores (fig. 3). En algunos pacientes esta erupción es aún más extensa, y alcanza una extensión próxima a la eritrodermia. Sin embargo, incluso en tales casos, hemos observado que la porción central media de la espalda está sistemáticamente preservada (fig. 4). También es muy común la presencia de un rash palpebral o periocular que se describe como rash heliotropo (fig. 5A, B, C y D). En algunos pacientes este rash heliotropo consiste básicamente en un eritema marcado (fig. 5B), pero en la mayoría de nuestros casos se acompañaba de algún grado de edema (fig. 5D). En algunos casos el edema fue muy llamativo y predominaba claramente sobre el componente de eritema (fig. 5A y C). Las pápulas de Gottron y la afectación de cutículas parecen ser rasgos también bastante habituales en la dermatomiositis paraneoplásica según nuestros resultados (fig. 6). Del resto de hallazgos cutáneos recogidos en nuestros pacientes (ver apartado de Resultados) solo cabría destacar la ausencia de calcinosis, que no se describió en ningún caso. Este hecho es lógico si tenemos en cuenta que la calcinosis es más propia de la dermatomiositis juvenil no asociada a neoplasia que de la dermatomiositis del adulto. Como conclusión de la afectación cutánea en la dermatomiositis paraneoplásica no hemos encontrado ningún hallazgo diferente de los descritos para la dermatomiositis en general. La ausencia en nuestro estudio de una población control de dermatomiositis del adulto no asociada a cáncer nos impide concluir si la frecuencia de necrosis cutánea (del 25% en nuestra serie) es superior o no a la de la misma población con dermatomiositis no paraneoplásica. En un estudio reciente con 39 dermatomiositis, 11 de ellas paraneoplásicas, encuentran la misma proporción de casos con necrosis cutánea en el grupo asociado a cáncer que en el conjunto de casos25. En otra serie publicada de dermatomiositis asociada a anticuerpos anti MDA523 no encontraron tampoco relación de la necrosis cutánea con paraneoplasia, aunque son datos no publicados (comunicación personal del Dr. David Fiorentino). Por desgracia, en los estudios más largos publicados de dermatomiositis paraneoplásica en el conjunto de dermatomiositis del adulto no se recogen datos comparativos de las frecuencias de necrosis cutánea en los 2 grupos de pacientes2–4.
Dejando aparte los síntomas cutáneos, hay otro rasgo clínico que se ha asociado al riesgo de cáncer en la dermatomiositis del adulto en distintos estudios, y es la presencia de enfermedad pulmonar intersticial. De hecho, se considera la afectación pulmonar como un marcador de bajo riesgo de paraneoplasia en la dermatomiositis3,23. De nuestros pacientes solo uno —caso 10— mostró enfermedad pulmonar intersticial. Este paciente tenía antecedentes de un cáncer de vejiga 4 años antes del inicio de la dermatomiositis, y desarrolló recaída tumoral a los 15 meses de presentar los síntomas cutáneos. La afectación pulmonar fue importante, y aunque se detectó en el estudio de extensión realizado con el diagnóstico de dermatomiositis, posteriormente originó un neumotórax con enfisema subcutáneo. No se sabe porqué las dermatomiositis con enfermedad pulmonar intersticial tienen menor probabilidad de cáncer. Se ha propuesto que el pronóstico de tal afectación pulmonar es tan malo que la esperanza de vida acortada del paciente impide que haya tiempo para detectar el cáncer. Sin embargo, esto es solo una teoría que no ha podido comprobarse.
Aparte de los rasgos clínicos también se han intentado encontrar marcadores analíticos predictivos de mayor riesgo de cáncer en la dermatomiositis paraneoplásica. En este sentido lo más prometedor es el papel de los anticuerpos anti-155/14026,27. La presencia de estos autoanticuerpos anti-155/140 en un paciente con dermatomiositis tiene alta especificidad y valor predictivo negativo en el diagnóstico de paraneoplasia. Por el contrario, la presencia de autoanticuerpos de los convencionalmente asociados a miositis, como los anti Jo-1, anti Mi-2, o los anti U1-RNP se ha asociado en diferentes trabajos a baja probabilidad de cáncer en dermatomiositis28. Parece que la combinación de ambas estrategias, con ausencia de anticuerpos de los convencionalmente asociados a miositis o presencia de anticuerpos anti-155/140, se alcanza una sensibilidad y un valor predictivo negativo de casi el 100% en dermatomiositis26. De los casos estudiados en este sentido en nuestro estudio, todos mostraron ausencia de autoanticuerpos específicos convencionalmente asociados a miositis, lo cual apoya lo previamente descrito en la literatura.
De forma anecdótica se ha comunicado también que niveles bajos de complemento 4(C4)4 y niveles más altos de CPK3 se asociarían a mayor riesgo de cáncer, mientras que la linfopenia4 sería más propia de menor riesgo de neoplasia. Sin embargo, estas asociaciones son mucho más controvertidas, y no se han encontrado en la mayoría de los trabajos publicados. De nuestros casos solo 4 pacientes mostraron CPK elevada.
Pese a todo lo referido, en la práctica diaria, cuando diagnosticamos una dermatomiositis del adulto, la mayoría de las veces no encontramos necrosis cutánea, e incluso si la encontramos no está demostrado que esta a nivel poblacional implique mayor riesgo de cáncer, como ya hemos comentado. Y, por supuesto, su ausencia no descarta en absoluto paraneoplasia. Por otro lado, los anticuerpos anti-155/140 aún no están disponibles comercialmente. Por todo ello, de momento, ante cualquier dermatomiositis del adulto debemos realizar un cribado tumoral.
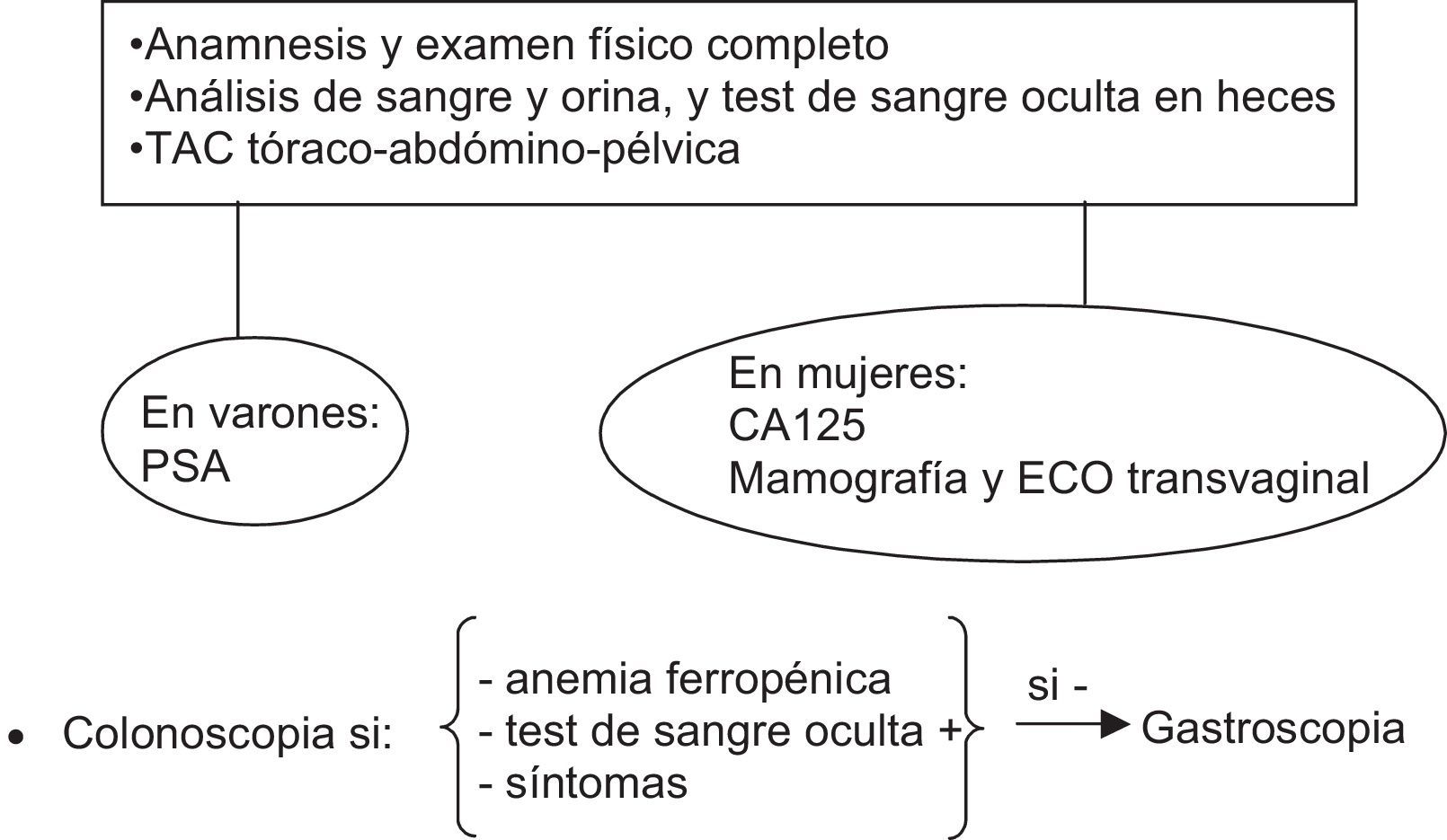
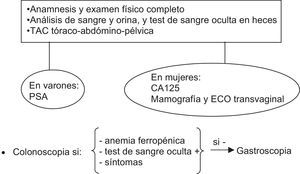
Los estudios de despistaje de cáncer en la dermatomiositis del adulto deben adecuarse al perfil tumoral descrito en la población en cuestión. En Europa los cánceres asociados a dermatomiositis del adulto son por orden de frecuencia: cáncer de ovario, pulmón, mama, colorrectal, estómago y páncreas (otros: próstata, linfomas no Hodgkin, etc.)2, y por sexos en las mujeres los más frecuentes son el de mama y ovario y en varones el de pulmón y el colorrectal. Sin embargo, si nos encontramos con un paciente que proceda del Sudeste asiático, el perfil de riesgo cambia, ya que allí el cáncer más frecuentemente asociado a la dermatomiositis paraneoplásica es el cáncer de cavum5. En todos los pacientes deberá realizarse una anamnesis dirigida y un examen físico completo. También debe hacerse un análisis de sangre (que incluya estudio del antígeno prostático específico [PSA] en hombres y de CA125 en las mujeres) y orina, y un test de sangre oculta en heces. En las mujeres además se recomienda una mamografía y una ecografía transvaginal. Además se completará con una TAC tóraco-abdminopélvica independientemente del sexo4. La realización de pruebas más invasivas, como la colonoscopia, se reservará para pacientes mayores de 50 años o con síntomas sospechosos, test de sangre oculta en heces o anemia ferropénica. En cualquiera de estos supuestos, si la colonoscopia es normal, deberá completarse el estudio con una gastroscopia (fig. 7). Solo en pacientes que procedan del sudeste asiático la primera valoración a pedir es la otorrinolaringológica para descartar el carcinoma de cavum. En un estudio con 55 pacientes con miositis (polimiositis y dermatomiositis) se comparó la realización del despistaje convencional con la de un PET/TAC y se encontró una eficacia similar29. Estos autores consideran más adecuado el PET/TAC en el cribado de cáncer de la dermatomiositis porque se evitaría la realización de un mayor número de pruebas.
Una vez decidido el despistaje tumoral a realizar en cada paciente, si este resulta negativo, también debemos plantearnos con qué frecuencia debemos repetir dicho estudio. Según la literatura el riesgo más alto de cáncer tiene lugar durante el primer año tras el diagnóstico de dermatomiositis, y este riesgo cae luego sucesivamente, aunque nunca se iguala al de la población normal. Esto es diferente al parecer en la polimiositis, en la que a partir del quinto año la incidencia de cáncer se iguala con la de la población normal2. En nuestra serie la mayor parte de los casos de cáncer o recaída tumoral tuvieron lugar durante el primer y segundo año tras el diagnóstico de dermatomiositis. Parece que lo más aceptado es repetir el despistaje de cáncer al menos una vez al año durante los 3 primeros años.
En cuanto al manejo de la dermatomiositis paraneoplásica siempre que sea posible debe intentar conseguirse el control de la neoplasia subyacente. En los casos de nuestra serie en los que se consiguió respuesta completa del tumor observamos mejorías espectaculares o remisión completa de la dermatomiositis. Asimismo, evidenciamos recaídas de la dermatomiositis precediendo a la recaída tumoral en varios casos. Cuando el tratamiento oncológico no sea posible o no consiga respuesta completa, o en los casos en los que el tratamiento del tumor sea demorado, lo más utilizado para el control de la dermatomiositis son los corticoides orales a dosis de entre 0,5 y 1mg/kg/d. Si no hay buena respuesta o el tratamiento debe ser prolongado es útil el empleo de metotrexato a dosis de entre 7,5 y 15mg semanales. De nuestra serie se obtuvo respuesta de los síntomas de dermatomiositis con corticoides orales y/o metotrexato en todos los casos salvo en uno (caso 8).
Las principales limitaciones de nuestro estudio son su carácter retrospectivo, el número de pacientes incluidos y la ausencia de un grupo control de dermatomiositis del adulto no paraneoplásica. La ausencia de una población de control nos impide extraer conclusiones relevantes en cuanto al valor potencial de determinados signos o síntomas cutáneos para la sospecha de paraneoplasia en la dermatomiositis. Sin embargo, en cuanto a la segunda limitación muchas de las series publicadas en busca de hallazgos específicos de malignidad en dermatomiositis no recogen cifras muy superiores de casos asociados a cáncer3,4,19,21,26. Por último, al tratarse de un estudio retrospectivo, no hay uniformidad en cuanto a la recogida de signos y síntomas, ni en cuanto a las pruebas complementarias realizadas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.