Las últimas evidencias científicas y la incorporación de nuevos fármacos al arsenal terapéutico de la rosácea hacen necesario revisar y actualizar los criterios y estrategias de tratamiento. Con este fin, un grupo de 15 dermatólogos expertos en esta enfermedad aportaron y discutieron acerca de las diferentes terapias y los criterios de respuesta y cambio de tratamiento. Partiendo de la revisión crítica de la bibliografía y de la exposición de los hábitos de los dermatólogos españoles en su práctica clínica, se formularon distintas propuestas que fueron debatidas teniendo en consideración tanto la experiencia profesional como las preferencias de los pacientes o los criterios de equidad. Una vez validadas las propuestas, se formularon las recomendaciones finales que, junto con la evidencia aportada por las principales guías y estudios internacionales, dieron lugar al presente documento. El objetivo de este consenso es ofrecer al dermatólogo un enfoque práctico para abordar la rosácea.
Recent scientific evidence and the incorporation of new drugs into the therapeutic arsenal against rosacea have made it necessary to review and update treatment criteria and strategies. To this end, a panel of 15 dermatologists, all experts in rosacea, was formed to share experiences and discuss treatment options, response criteria, and changes to treatment. Based on a critical review of the literature and a discussion of the routine practices of Spanish dermatologists, the panel proposed and debated different options, with consideration of the experience of professionals and the preferences of patients or equality criteria. Following validation of the proposals, the final recommendations were formulated and, together with the evidence from the main international guidelines and studies, used to produce this consensus document. The goal of this consensus document is to provide dermatologists with practical recommendations for the management of rosacea.
La rosácea es un trastorno crónico frecuente de la piel que afecta predominantemente al rostro, caracterizado por la aparición de rubor o enrojecimiento, pápulas y pústulas. A menudo, también compromete a los ojos y puede evolucionar a un engrosamiento de la piel con aumento de volumen, denominada fima1.
Aunque los datos epidemiológicos son dispares, estudios realizados en Europa y Estados Unidos estiman una incidencia entre menos del 1% y más del 20% de la población general2. No obstante, la comparativa es difícil, ya que difiere notablemente tanto la metodología empleada como la población estudiada en cada caso. Como ejemplo, algunos trabajos determinan una prevalencia global del 2,2% en Alemania3, de entre el 1,3 y el 2,1% en Estados Unidos4 o del 22% en Estonia5.
La aparición de la enfermedad suele producirse entre los 30 y los 50 años6, con mayor frecuencia en mujeres que en hombres4, aunque estos son más proclives al desarrollo de fimas7. Si bien la rosácea puede afectar a todos los grupos raciales y étnicos, parece que las personas de piel clara son más propensas6.
En cuanto a su patogenia, son pocos los estudios realizados; sin embargo, algunos datos apoyan la hipótesis de la predisposición genética como clave en la enfermedad8,9, con una alteración en la inmunidad innata. También se ha demostrado la existencia de factores predisponentes y desencadenantes, como ciertos factores ambientales2, alimentarios, emocionales o el uso de algunos productos tópicos10.
A pesar de la evidencia científica, el manejo de la rosácea adolece en ocasiones de desigualdad de criterio en lo referente a su diagnóstico y tratamiento, no siempre basados en los diferentes subtipos clínicos4. Por otra parte, en los últimos años se han producido muchos avances en el tratamiento del eritema facial y de las lesiones inflamatorias11,12, por lo que se ha hecho imperativo revisar y actualizar los principales criterios y estrategias terapéuticas.
Para elaborar este documento se han incluido guías y revisiones sobre rosácea, entre ellos la última actualización del consenso de la American Acne and Rosacea Society, así como la revisión Cochrare Interventions for rosacea y el consenso alemán Rosacea-S1 guideline13-18. Así, el presente documento de consenso recoge las últimas recomendaciones basadas en la mejor evidencia disponible19, incluyendo la evaluación de la enfermedad, los objetivos de tratamiento o el esquema terapéutico. Pretende servir de referencia a los dermatólogos implicados en el tratamiento de la rosácea y de guía práctica en su toma de decisiones. Quedan excluidos de la intención de este documento el abordaje de formas más infrecuentes y complejas de la enfermedad, como la demodicosis, la rosácea granulomatosa, la rosácea fulminans, etc. Tampoco se abordará ni revisará la idoneidad de los complementos cosméticos habitualmente empleados para dicha afección (limpiadores, emolientes, fotoprotectores…) que, si bien fueron reconocidos como indispensables por el panel de expertos, no fueron objeto de discusión.
MetodologíaComo grupo de expertos, se formó un panel de 15 dermatólogos seleccionados en función de su nivel de conocimientos, experiencia clínica e investigadora (ver currículum en material suplementario) De ellos, uno actuó como coordinador (MS), formulando y presentando las propuestas, y el resto las discutieron y validaron.
El coordinador enunció el índice temático de preguntas de relevancia clínica que fue la base para la elaboración de las recomendaciones. El coordinador recopiló e interpretó los datos disponibles tras la revisión bibliográfica y elaboró el listado de recomendaciones que sería sometido a consenso por el grupo de dermatólogos participantes.
Con el fin de conocer el abordaje de la rosácea por parte del panel de expertos en su práctica clínica habitual, se circuló un cuestionario con 23 preguntas articuladas en función de su interés con relación al diagnóstico y tratamiento de la enfermedad (tabla 1). Los resultados de las preguntas más relevantes del cuestionario completado por el panel de expertos se muestran en la tabla S1 como material suplementario. Con el resultado de la encuesta y de la revisión bibliográfica, el coordinador redactó las recomendaciones que serían tratadas mediante consenso, principalmente sobre aquellas cuestiones en las que se observó diversidad de opinión o falta de evidencia.
Cuestionario inicial para conocer el perfil de los expertos y su abordaje de la rosácea
| Para rellenar por los expertos |
|---|
| 1. Filiación del dermatólogo |
| Indique su edad: |
| <30 |
| 31-40 |
| 41-50 |
| Más de 50 |
| Provincia donde ejerce:__________________________ |
| Lugar donde ejerce su actividad profesional: |
| Ámbito privado |
| Seguridad social |
| Ambos |
| 2. ¿De cuál de los dos ámbitos proviene la mayoría de su consulta? |
| Ámbito privado |
| Seguridad social |
| 3. Aproximadamente, ¿cuántos pacientes acuden a su consulta de media a la semana? |
| Menos de 30 |
| Entre 30-50 |
| Más de 50 |
| 4. Aproximadamente, ¿cuántos pacientes acuden a su consulta por problemas de rosácea, en una semana normal? |
| 0-5 por semana |
| 5-10 por semana |
| 10-15 por semana |
| >15 por semana |
| 5. ¿Está de acuerdo con la clasificación de la rosácea en eritematotelangiectásica, papulopustulosa, fimatosa y ocular? |
| Sí (en este caso, ¿utiliza esta clasificación en su práctica clínica?) |
| No (en este caso, especifique la clasificación que utiliza en su práctica clínica) |
| 6. ¿Qué criterio sigue para determinar el grado de rosácea del paciente? |
| Subtipo clínico anterior |
| Número de lesiones (en la papulopustulosa) |
| Impacto sobre la calidad de vida (DLQI) |
| 7. En el caso de rosácea subtipo 1 o eritematotelangiectásica, ¿cuál es su modo de proceder? |
| Solo la trato a petición del paciente (DLQI) |
| Sugiero al paciente un tratamiento si la evidencio clínicamente |
| La trato siempre, pues la considero un factor de riesgo para evolucionar a rosácea papulopustulosa |
| No la trato |
| 8. En el caso de rosácea subtipo 2 o papulopustulosa: |
| ¿Hasta qué número de lesiones considera que está ante una rosácea leve? |
| 0-10 lesiones |
| 11-20 lesiones |
| >20 lesiones |
| ¿Hasta qué número de lesiones considera que está ante una rosácea moderada? |
| 0-10 lesiones |
| 11-20 lesiones |
| >20 lesiones |
| ¿A partir de qué número de lesiones considera que está ante una rosácea severa? |
| 0-10 lesiones |
| 11-20 lesiones |
| >20 lesiones |
| La aparición de nódulos/granulomas, ¿modifica su percepción de gravedad de la rosácea? |
| Sí, la considero directamente como severa |
| Sí, la considero severa a partir de 2 nódulos |
| Sí, la considero severa a partir de 3 nódulos |
| No, no modifica mi percepción de gravedad de la rosácea |
| 9. ¿Cómo se distribuyen los pacientes con rosácea que acuden a su consulta en función de su gravedad? |
| Rosácea leve |
| Rosácea moderada |
| Rosácea grave |
| 10. ¿Es importante para usted el problema de las resistencias antibióticas? |
| Sí |
| No |
| 11. En su opinión, ¿los tratamientos dermatológicos contribuyen a las resistencias antibióticas? |
| Sí |
| No |
| 12. ¿Considera usted el problema de las resistencias antibióticas al elegir su estrategia de tratamiento para la rosácea? |
| Sí |
| No |
| 13. ¿Qué tratamiento prescribe más frecuentemente para el tratamiento de la rosácea? (principio activo) |
| Tópicos: metronidazol |
| Ácido azelaico |
| Ivermectina |
| Clindamicina |
| Eritromicina |
| Sulfacetamida |
| Otros |
| Orales: minociclina |
| Doxiciclina a dosis subantimicrobiana: 40 mg |
| Doxiciclina a dosis ATB: 50/100/200 mg |
| Metronidazol |
| Macrólidos (eritromicina, claritromicina, azitromicina) |
| Otros |
| 14. De media, ¿por cuánto tiempo prescribe la terapia antibiótica tópica en pacientes con rosácea? |
| 0-1,5 meses |
| 1,5-3 meses |
| 3 meses-2 meses |
| Indefinidamente |
| 15. De media, ¿por cuánto tiempo prescribe un antibiótico oral (dosis antimicrobiana) en pacientes con rosácea? |
| 0-1,5 meses |
| 1,5-3 meses |
| 3 meses-12 meses |
| Indefinidamente |
| 16. ¿Qué efecto busca cuando prescribe un antibiótico (oral o tópico) para el tratamiento de la rosácea? |
| Antiinflamatorio |
| Antibacteriano |
| Ambos |
| 17. ¿Sobre cuál de las siguientes afirmaciones se basa para prescribir antibióticos tópicos en la rosácea? |
| Es indispensable para tratar una enfermedad donde un ácaro contribuye a la patología |
| Prescribo antibióticos tópicos solo por su efecto antiinflamatorio |
| No me siento cómodo no usándolos para tratar una enfermedad que es infecciosa |
| El paciente pide un tratamiento antibiótico |
| Por hábito |
| 18. ¿Sobre cuál de las siguientes afirmaciones se basa para prescribir antibióticos orales en la rosácea? |
| Es indispensable para tratar una enfermedad donde un ácaro contribuye a la patología |
| Prescribo antibióticos orales solo por su efecto antiinflamatorio |
| No me siento cómodo no usándolos para tratar una enfermedad que es infecciosa |
| El paciente pide un tratamiento antibiótico |
| Por hábito |
| La dosis subantimicrobiana de doxiciclina (40 mg) es efectiva para tratar las lesiones papulopustulosas de la rosácea, sin generar resistencia bacteriana |
| 19. ¿Cuál es la razón principal por la que prescribe una isotretinoína oral? |
| Ante el fracaso de los antibióticos orales |
| No quiero usar antibióticos orales porque no es una enfermedad infecciosa |
| Gravedad de la rosácea |
| A petición del paciente |
| 20. ¿Considera usted los siguientes factores cuando prescribe una isotretinoína oral? (marque todas las aplicables) |
| Efectos secundarios/intolerancia cutánea propia de la rosácea |
| Tratamientos previos fallidos |
| Disposición del paciente |
| Necesidad de incluir un tratamiento anticonceptivo femenino |
| Efectos suspensivos y no curativos de la isotretinoína |
| Otros (indique cuáles) |
| 21. ¿Cuál es su estrategia de tratamiento considerando el tipo de lesión?(en caso de poner 2 o más opciones se entenderá que las utiliza de forma combinada |
| Primera línea |
| Segunda línea |
| Mantenimiento |
| 22. ¿Utiliza cosméticos en asociación a los tratamientos convencionales (limpiadores/fotoprotectores/emolientes/maquillajes)? |
| Sí (siempre/en la mayoría de los casos/solo en mujeres) |
| No |
| Si la respuesta es sí, ¿cuál es su pauta de utilización? |
| Los utilizo previamente al tratamiento con un medicamento |
| Los utilizo al final del tratamiento |
| Los utilizo al inicio y al final del tratamiento |
| 23. ¿Cree que el tratamiento de la rosácea es completo en la actualidad? |
| Sí |
| No. ¿Qué lagunas terapéuticas quedan por cubrir? |
DLQI: Dermatology Quality of Life Index.
Para la selección de artículos, se realizó una búsqueda bibliográfica en las siguientes bases de datos: Medline/Pubmed, The Cochrane Library y Google Scholar. La búsqueda se centró en revisiones y artículos originales en inglés o español publicados entre los años 2002 y 2015. Los filtros metodológicos definidos para acotar la búsqueda fueron revisiones, series de casos, estudios de prevalencia, estudios de cohortes, casos y controles, estudios no aleatorizados, ensayos clínicos controlados aleatorizados y metaanálisis que incluían a pacientes con rosácea. Se realizó una selección de aquellos estudios que ofrecían datos más útiles para responder a las preguntas clínicas, asegurándose de que las recomendaciones estuvieran basadas en la mejor evidencia. Para evaluar la calidad y validez de los estudios se emplearon las plantillas del CASPe (Critical Appraisal Skills Programme Español)20, cuyos resultados definieron el nivel de evidencia en cada caso y determinaron su correspondiente impacto en la recomendación.
A continuación, se estimó la calidad de la evidencia de todos resultados y se calificó la fuerza de las recomendaciones mediante un enfoque sistemático y explícito utilizando el sistema de clasificación GRADE (Grading of Recommendations Assessment, Development and Evaluation)21. Al evaluar la calidad de la evidencia, se incluyó información sobre los defectos metodológicos de los estudios, la consistencia de los resultados, su probable generalización y la magnitud del efecto. Una vez revisada y evaluada la bibliografía, se elaboraron las correspondientes recomendaciones con base en la mejor evidencia posible, experiencia clínica y aplicabilidad. Tras su redacción, se clasificaron y priorizaron para su implementación en la ronda de preguntas, en la que serían tratadas mediante discusión por el panel de expertos.
Procedimiento de elaboración del ConsensoSe plantearon 20enunciados agrupados en 4áreas temáticas: a) definición de rosácea, b) repercusión en la calidad de vida, c) enfoque terapéutico, d) tratamiento. Para su validación, el grupo de trabajo celebró una reunión presencial en la que se discutieron de forma abierta todos los planteamientos. Los expertos debatieron individualmente las recomendaciones, propusieron mejoras y redactaron las recomendaciones finales.
Para la medición del consenso se utilizó la escala Likert22, por la que se consideró consenso cuando al menos el 75% de los expertos estuvo de acuerdo o totalmente de acuerdo con lo planteado. En una primera ronda de votaciones se consensuaron 17 recomendaciones, 8 de ellas con un alto grado de consenso. Las 2restantes fueron validadas en una segunda ronda. En total, fueron aprobadas 19 recomendaciones y 4 algoritmos de tratamiento, uno por cada subtipo de rosácea (fig. S1, material suplementario). La tabla 2 resume las recomendaciones emitidas, con base en el consenso de los expertos o en la evidencia disponible.
Lista de las recomendaciones emitidas por el panel de expertos
| Recomendación | Base de la recomendación | Calidad de la evidencia/fuerza de recomendación |
|---|---|---|
| La rosácea es una enfermedad cutánea crónica frecuente, de sintomatología variable, que afecta generalmente a la región centrofacial | Consenso de expertos | NA |
| La clasificación de la rosácea en 4 subtipos resulta práctica para tipificar los resultados de la investigación clínica | Consenso de expertos | NA |
| Los subtipos clínicos de la rosácea son útiles para la clasificación de signos y síntomas; sin embargo, no aclaran aspectos como la cronicidad o la evolución de las características individuales de la enfermedad | Consenso de expertos | NA |
| A nivel psicosocial, la rosácea puede afectar negativamente el bienestar del individuo. A la hora de plantear el abordaje terapéutico, los dermatólogos debemos tener en cuenta su impacto en la calidad de vida del paciente | Basada en la evidencia25 | Calidad moderadaRecomendación fuerte |
| Es conveniente respetar el tiempo de respuesta al tratamiento, siempre que haya tolerancia a este, antes de cambiar a otra opción alternativa | Consenso de expertos | NA |
| Ante la falta de respuesta a un tratamiento de primera línea, se puede emplear otro fármaco establecido de primera línea o añadir un segundo agente terapéutico | Consenso de expertos | NA |
| Cuando se elija una terapia de mantenimiento, debe individualizarse cada caso y se aconseja elegir la terapia mínima eficaz que logre el control de los síntomas | Consenso de expertos | NA |
| Ante la presencia de signos/síntomas severos de rosácea, puede optarse por emplear más de una terapia simultáneamente | Consenso de expertos | NA |
| Puede considerarse el uso de brimonidina tópica o betabloqueantes orales para el tratamiento del eritema transitorio o flushing | Basada en la evidencia11,26 +Consenso de expertos | Calidad altaRecomendación fuerteNA |
| Para el eritema no transitorio, el láser de colorante pulsado y la luz pulsada intensa son tratamientos de primera elección; brimonidina puede emplearse como tratamiento sintomático | Basada en la evidencia18 | Calidad altaRecomendación fuerte |
| IPL y láser vasculares son tratamientos de primera línea para las telangiectasias | Consenso de expertos | NA |
| Para la rosácea con lesiones inflamatorias (pápulas, pústulas) leves, los agentes tópicos como ivermectina y metronidazol se recomiendan como primera línea. Puede considerarse doxiciclina oral como una alternativa | Basada en la evidencia32,33 | Calidad moderadaRecomendación fuerte |
| Para la rosácea con lesiones inflamatorias (pápulas, pústulas) moderadas, los agentes tópicos como ivermectina o metronidazol o doxiciclina oral son tratamientos de primera línea | Basada en la evidencia15,18,34 | Calidad altaRecomendación fuerte |
| Para la rosácea con lesiones inflamatorias (pápulas, pústulas) graves, se recomienda tratamiento sistémico (doxiciclina o isotretinoína) asociado o no a terapia tópica (ivermectina o metronidazol) o física como primera línea de tratamiento | Basada en la evidencia16,19 | Calidad altaRecomendación fuerte |
| Cuando se decida el empleo de tetraciclinas para tratar las lesiones inflamatorias de la rosácea, se recomienda el uso de doxiciclina a la dosis mínima eficaz a fin de minimizar la aparición de resistencias bacterianas | Basada en la evidencia17,18,35 | Calidad altaRecomendación fuerte |
| Para lesiones fimatosas activas, se recomienda el uso de tratamiento sistémico como primera línea (doxiciclina o isotretinoína) | Consenso de expertos | NA |
| Para lesiones fimatosas sin inflamación clínica, se recomienda la realización de procedimientos quirúrgicos como la dermoabrasión, electrodesecación o láser. Por su capacidad de esculpir y hacer hemostasia simultáneamente y de forma controlada es preferible el láser CO2escaneado o pulsado, en modo continuo | Consenso de expertos | NA |
| Los dermatólogos deben reconocer las manifestaciones oculares de la rosácea. Se debe derivar al oftalmólogo a aquellos pacientes que presenten alteraciones visuales, afectación conjuntival o indicios de afectación corneal | Consenso de expertos | NA |
| El tratamiento de la rosácea ocular depende del grado de afectación. Comprende medidas generales como la limpieza adecuada, terapias tópicas (metronidazol, tetraciclinas o ciclosporina) y terapia sistémica (doxiciclina, pautas cortas de corticoides o isotretinoína) | Consenso de expertos | NA |
IPL: luz intensa pulsada.
La rosácea es una enfermedad cutánea crónica común que afecta principalmente a las convexidades centrofaciales (mejillas, mentón, nariz y centro de la frente). Se trata de una condición cutánea que incluye diferentes signos como flushing, eritema, telangiectasias, edema, pápulas, pústulas, lesiones oculares y fimas. En la mayoría de los casos aparecen solo algunos de estos signos, pero en otros los pacientes pueden presentar simultáneamente más de uno23.
A pesar de la vigente clasificación por subtipos (subtipo 1 o rosácea eritematotelangiectásica, subtipo 2 o rosácea papulopustulosa, subtipo 3 o rosácea ocular y subtipo 4 o rosácea fimatosa), todavía existe escasez de información sobre los signos y síntomas de la rosácea, la relación entre los subtipos y el potencial de progresión entre ellos24.
En opinión del grupo de expertos, la clasificación de la rosácea en 4 subtipos no convence clínicamente a los especialistas, pero es práctica desde el punto de vista de la investigación.
Recomendaciones emitidas:
La rosácea es una enfermedad cutánea crónica frecuente, de sintomatología variable, que afecta generalmente a la región centrofacial.
La clasificación de la rosácea en 4 subtipos resulta práctica para tipificar los resultados de la investigación clínica.
Los subtipos clínicos de la rosácea son útiles para la clasificación de signos y síntomas; sin embargo, no aclaran aspectos como la cronicidad o la evolución de las características individuales de la enfermedad.
Repercusión en la calidad de vidaLa rosácea afecta principalmente a la cara, y su repercusión en la calidad de vida del paciente es indiscutible. Todos los estudios de calidad de vida en rosácea han evidenciado que los pacientes pueden experimentar sentimientos de vergüenza y ansiedad25. Asimismo, pueden presentar falta de confianza, baja autoestima, una imagen corporal negativa y depresión. Comprender la experiencia del paciente con relación a la calidad de vida es importantísimo para el correcto manejo de la enfermedad o la elección del tratamiento adecuado. Igualmente, conocer las comorbilidades (migraña, trastornos gastrointestinales…) que puedan asociar condicionará la elección del agente terapéutico.
Al utilizar un tratamiento, es importante tener en cuenta cuál es el tiempo necesario para lograr una respuesta de cada principio activo, así como su duración. También es fundamental prestar atención a los efectos adversos que produce cada medicamento1.
El perfil psicológico del paciente con rosácea en algunos casos es el de un paciente ansioso debido a experiencias previas de fracasos terapéuticos o resultados insuficientes. Si la respuesta es lenta, se debe insistir el tiempo suficiente para que el medicamento pueda mostrar su eficacia, excepto en el caso de que el paciente no lo tolere bien. En práctica clínica habitual, los tratamientos del brote suelen alargarse 6-8 semanas.
Si bien, en general, se dice que cuando el tratamiento de primera línea no es suficiente se pasa al de segunda línea, para la rosácea, hay varios tratamientos de primera línea, y fue difícil encontrar una escala de preferencias en cuanto a los principios activos tópicos entre los participantes en el consenso.
Recomendaciones emitidas:
En el ámbito psicosocial, la rosácea puede afectar negativamente el bienestar del individuo. A la hora de plantear el abordaje terapéutico, los dermatólogos debemos tener en cuenta su impacto en la calidad de vida del paciente.
Es conveniente respetar el tiempo de respuesta al tratamiento, siempre que haya tolerancia, antes de cambiar a otra opción alternativa.
Ante la falta de respuesta a un tratamiento de primera línea, se puede emplear otro fármaco establecido de primera línea o añadir un segundo agente terapéutico.
Enfoque terapéutico:El tratamiento de la rosácea debe basarse en los subtipos y, según este diagnóstico, se escogerá el o los principios activos adecuados. Los consejos generales para los pacientes con rosácea incluyen medidas de higiene suaves, uso frecuente de emolientes y uso habitual de fotoprotectores con índices de protección altos (SPF 30-50). Estas medidas generales de tratamiento, así como la eliminación o atenuación de los factores agravantes de la rosácea (climáticos, dietéticos, etc.), son muy importantes para el manejo de la sintomatología habitualmente presente en esta condición cutánea, como la sequedad, el prurito y la sensación de quemazón, y fueron reconocidos por los expertos presentes en el consenso, si bien no fueron evaluados.
¿Qué ocurre con el tratamiento de mantenimiento? ¿Es necesario hacerlo siempre o no? ¿Solamente si el paciente lo quiere? La naturaleza crónica de la rosácea justifica el uso de un tratamiento de mantenimiento, que dependerá de la evolución clínica del paciente. Si bien algunos entran en remisión y permanecen así durante mucho tiempo, otros presentan frecuentes recaídas a muy corto plazo. Con un tratamiento de mantenimiento, el paciente puede permanecer entre 1 y 3 años sin presentar lesiones, dependiendo del grado de la enfermedad. Es necesario individualizar el tratamiento de mantenimiento. Deberían tenerse en cuenta el criterio y la recomendación del médico, aunque la decisión final de realizarlo recae sobre el paciente. El propósito de administrar un tratamiento de mantenimiento es disminuir la probabilidad de recidiva y, generalmente, consiste en un tratamiento tópico, aunque la decisión final habrá que acordarla con el paciente y tener en cuenta sus preferencias.
En el tratamiento de la rosácea moderada o grave, el uso combinado de terapia tópica y oral es el abordaje óptimo, aunque se basará en la gravedad según el dermatólogo y el paciente (grado de los síntomas y el deseo del paciente de obtener resultados más o menos rápidamente17).
Recomendaciones emitidas:
Cuando se elija una terapia de mantenimiento, se debe individualizar cada caso y se aconseja elegir la terapia mínima eficaz que logre el control de los síntomas.
Ante la presencia de signos o síntomas severos de rosácea, puede optarse por emplear más de una terapia simultáneamente.
TratamientoEritema/telangiectasias: subtipo I de rosáceaEl eritema facial, tanto el basal (eritema no transitorio o permanente) como el que aparece temporalmente sin aparente motivo o bien inducido por los factores desencadenantes (eritema transitorio o flushing), es probablemente el aspecto más común de la rosácea y una de las manifestaciones que más preocupa a los pacientes.
El tratamiento tópico puede ser suficiente para controlar el eritema (los agonistas alfa-2 adrenérgicos tópicos inducen la vasoconstricción de los vasos cutáneos superficiales, reduciendo el eritema de fondo durante varias horas después de la aplicación), pero no actúa en las telangiectasias17. Los láseres y fuentes de luz como la luz pulsada intensa pueden utilizarse también para tratar el eritema y son la opción principal para el tratamiento de las telangiectasias17,18.
Eritema transitorio (flushing)El tartrato de brimonidina tópico en gel al 0,5% administrado una vez al día, por la mañana, ha sido evaluado en 2estudios fase III aleatorizados, doble-ciego, controlados con vehículo en el tratamiento del eritema moderado-severo permanente y transitorio (flushing) de la rosácea11,26. Estos estudios demuestran su eficacia en alrededor de un 70% de casos. Su efecto se inicia a los 30 min de la aplicación, es máximo hacia las 3 h, se mantiene hasta las 9 h y posteriormente decrece hasta la desaparición total del efecto hacia las 12 h postaplicación. La brimonidina, por tanto, está indicada en el tratamiento del enrojecimiento facial causado por la rosácea27,28 y es un tratamiento de primera línea frente a este síntoma. Aunque constituye el avance más significativo en el tratamiento del eritema transitorio en la rosácea en algunos pacientes, sin embargo, es mal tolerado. Además, conviene puntualizar que es un tratamiento sintomático, no definitivo, tal y como viene especificado en su ficha técnica29.
El láser y las fuentes de luz, de forma aislada o en combinación con brimonidina, siguen constituyendo uno de los pilares fundamentales en el tratamiento del eritema27,30, aunque estos tratamientos físicos son más efectivos en las telangiectasias y mucho menos en el eritema, sobre todo el inducido por desencadenantes, en el que generalmente solo producen mejoría parcial.
El flushing se puede tratar también con oximetazolina tópica al 1%, y oralmente con clonidina, betabloqueantes (propranolol, carvedilol), naloxona y ondansetrón. No obstante, la evidencia que apoya algunas de estas terapias es limitada28. El grupo de expertos apoya la utilización de los betabloqueantes orales y otros antihipertensivos como segunda opción de tratamiento (off label) del eritema transitorio o flushing.
Eritema no transitorio o permanenteEl eritema facial no transitorio o permanente en la rosácea se puede tratar con láseres específicos como el láser de colorante pulsado (siglas en inglés, PDL) y fuentes de luz, como la luz intensa pulsada (siglas en inglés, IPL)16, que han demostrado una eficacia similar18. El uso de brimonidina en monoterapia como tratamiento sintomático del eritema permanente también puede ser una buena opción18. El panel de expertos recomienda la combinación PDL o IPL con brimonidina como primera opción de tratamiento.
Como se ha mencionado, para el eritema transitorio algunos fármacos antihipertensivos pueden ser utilizados para el tratamiento del eritema permanente. Los betabloqueantes, que causan vasoconstricción de los vasos sanguíneos arteriales cutáneos mediante el bloqueo del receptor β2-adrenérgico arterial, se utilizan off label para el tratamiento del eritema31. El panel de expertos refirió una experiencia discreta con el empleo de estos fármacos, y aconseja el uso de láser vascular y betabloqueantes orales (off label) como segunda opción de tratamiento del eritema permanente.
TelangiectasiasTanto el PDL como la IPL resultan beneficiosos para tratar las telangiectasias30. Los láseres y fuentes de luz son la primera opción de tratamiento de las telangiectasias y se pueden utilizar de forma combinada.
Existió controversia en el grupo de expertos acerca del uso de la electrodesecación como uno de los posibles tratamientos de las telangiectasias. Generalmente, se considera que el bisturí eléctrico no es tratamiento de primera elección para este tipo de lesiones, aunque a falta de otra tecnología y en manos expertas se podrían obtener buenos resultados. Por lo que el panel de expertos posiciona el uso de electrodesecación como segunda opción de tratamiento de las telangiectasias.
Recomendaciones emitidas:
Se puede considerar el uso de brimonidina tópica o betabloqueantes orales para el tratamiento del eritema transitorio o flushing.
Para el eritema no transitorio, el láser de colorante pulsado y la luz pulsada intensa son tratamientos de primera elección; brimonidina puede emplearse como tratamiento sintomático.
IPL y láser vasculares son tratamientos de primera línea para las telangiectasias.
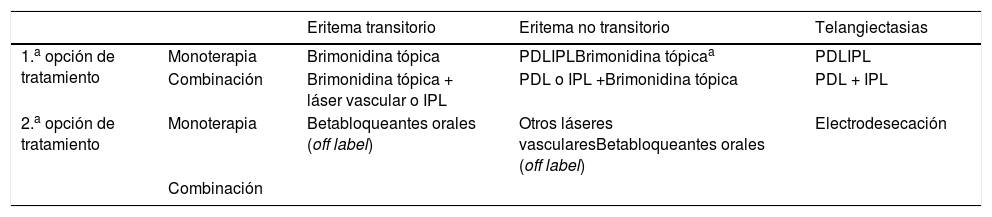
El algoritmo de tratamiento consensuado para la rosácea eritematotelangiectásica o subtipo I se presenta en la tabla 3.
Esquema de tratamiento en eritema/telangiectasias
| Eritema transitorio | Eritema no transitorio | Telangiectasias | ||
|---|---|---|---|---|
| 1.a opción de tratamiento | Monoterapia | Brimonidina tópica | PDLIPLBrimonidina tópicaa | PDLIPL |
| Combinación | Brimonidina tópica + láser vascular o IPL | PDL o IPL +Brimonidina tópica | PDL + IPL | |
| 2.a opción de tratamiento | Monoterapia | Betabloqueantes orales (off label) | Otros láseres vascularesBetabloqueantes orales (off label) | Electrodesecación |
| Combinación |
IPL: intense pulsed light; PDL: pulsed dye laser.
En general, en la primera línea de tratamiento para las lesiones inflamatorias leves se puede elegir entre utilizar ivermectina o metronidazol tópicos o doxiciclina oral, aunque su eficacia no es exactamente la misma en esta indicación1.
Si bien en consensos europeos e internacionales el ácido azelaico se recoge también como opción de primera línea de tratamiento17,18, de acuerdo con el panel de expertos, en España, las encuestas indican que su utilización es muy escasa como tratamiento de primera línea. Por el contrario, sí se emplea frecuentemente como tratamiento complementario, o de mantenimiento entre brotes. En consecuencia, la decisión de tratamiento está básicamente entre metronidazol e ivermectina14,32. En algunos países como Estados Unidos, también es habitual el empleo de la sulfacetamida asociada a bioazufre, no comercializados en nuestro país.
En la práctica clínica actual metronidazol e ivermectina se emplean según la experiencia del dermatólogo y las características del paciente (adherencia a la pauta posológica, nivel socioeconómico, cobertura sanitaria, etc.). Cabe destacar que un estudio fase III aleatorizado y ciego para el investigador, con 960 pacientes, demostró superioridad de la crema de ivermectina 1% una vez al día frente a metronidazol 0,75% 2veces al día en la semana 16 del tratamiento (83,0 vs. 73,3%; p < 0,001) con tendencia a mostrar un aumento de la eficacia incluso en pacientes con mayor gravedad. Ivermectina además mostró mejor perfil de seguridad y mejor tolerancia que metronidazol32.
Por otro lado, Stein Gold et al. llevaron a cabo un estudio en el que se evaluó la terapia tópica a largo plazo en la rosácea papulopustulosa, comparando ivermectina al 1% en crema con ácido azelaico al 15% en gel como «tratamientos de mantenimiento». Fueron 2estudios de extensión a partir de 2estudios iniciales de fase III de 40 semanas de duración (controlados y ciegos para el investigador). En ellos se demostró que el porcentaje de pacientes «limpios o casi limpios» utilizando la escala IGA fue más elevado al final que en la evaluación inicial del estudio en el grupo que siguió tratamiento con ivermectina, y que la tolerancia y seguridad a lo largo de todo el seguimiento fue también superior para ivermectina que para ácido azelaico33.
El tratamiento tópico suele ser suficiente en pacientes con rosácea papulopustulosa leve. Pero en enfermedad moderada-grave, se suele combinar con tratamiento sistémico17,19. Ivermectina, metronidazol y ácido azelaico son de nuevo las opciones de primera línea en el tratamiento tópico de las lesiones papulopustulosas y el eritema perilesional de intensidad moderada17. Y las tetraciclinas la primera opción de tratamiento oral.
Algunos estudios que han evaluado metronidazol o ácido azelaico en combinación con doxiciclina oral han demostrado que la combinación agente tópico más agente oral es más eficaz y más rápida que el uso de los tópicos en monoterapia, sin un incremento de efectos adversos14. Asimismo, estudios de fase III han demostrado que doxiciclina (40mg/día, dosis antiinflamatoria, no antibiótica) puede usarse como primera línea de tratamiento en monoterapia para rosácea papulopustulosa34 y, de hecho, las guías americana y alemana ya la recomiendan para el subtipo II de rosácea15,18.
Del Rosso et al. compararon la seguridad y la eficacia de la dosis antiinflamatoria de doxiciclina (40mg, de liberación retardada una vez al día) con la dosis antibiótica de 100mg/día durante 16 semanas en un estudio multicéntrico, prospectivo, aleatorizado, doble-ciego y controlado (N = 96). Los autores concluyeron que ambas dosis eran igualmente eficaces en el tratamiento de la rosácea grave, aunque la dosis de 40mg presentaba ventajas respecto a la dosis antibiótica, debido al menor riesgo de efectos adversos y al hecho de que no contribuye al desarrollo de resistencias bacterianas35. Asimismo, el consenso americano destaca que 40mg doxiciclina evitan la resistencia antibiótica17.
Controversia sobre el uso de antibióticos en rosáceaLa controversia sobre el uso de dosis antimicrobianas de tetraciclinas (50-200mg) frente al uso de dosis solo antiinflamatorias (40mg) fue ampliamente discutida en la reunión de consenso.
Las terapias antiinflamatorias se consideran las más apropiadas para el manejo de la rosácea, especialmente para la rosácea papulopustulosa, ya que la rosácea se considera una enfermedad inflamatoria y no infecciosa. Sin embargo, el grupo de expertos reconoció que en práctica clínica habitual se siguen usando antibióticos para controlar esta afección. El tratamiento antibiótico oral más utilizado es la dosis antibiótica de doxiciclina (50-200mg/día), que se indica en los casos que responden mal a una terapia tópica razonable. Solo a veces se indica una dosis subantimicrobiana de doxiciclina (40mg/día)17. Minociclina a dosis de 100mg/día es otra tetraciclina muy empleada que ha demostrado eficacia en el tratamiento de la rosácea papulopustulosa18, así como otras tetraciclinas en los países en las que están disponibles.
En pacientes con alergia, intolerancia o resistencia a tetraciclinas, o bien ante contraindicaciones como el embarazo o edad menor de 10 años, se recurre a los macrólidos como eritromicina, claritromicina y azitromicina. Eritromicina oral a una dosis de 250-1.000mg diarios se considera un tratamiento muy eficaz, aunque debido a sus efectos secundarios no se suele recomendar18 y se prefiere el uso de otros macrólidos.
Así, aunque los consensos internacionales recalcan que no es conveniente utilizar dosis antimicrobianas de antibióticos para el tratamiento de la rosácea17,18 ya que con la administración de estos fármacos, en realidad, se busca solo el efecto antiinflamatorio y este efecto se obtiene ya con dosis de tan solo 40mg de doxiciclina, el grupo de expertos insistió en que según su experiencia personal, tiene una mayor eficacia la dosis de 100mg y que probablemente, lo ideal sería indicar una dosis alta de tetraciclinas de inicio y una dosis baja de mantenimiento de 40mg/día. Con dicha dosis, se producirían menos efectos secundarios (como candidiasis, menos resistencias, etc.). Esta forma de actuar se reconoció como la más recomendable, aunque no siempre coincide con la realidad en la práctica clínica.
Las rosáceas graves o que no responden al tratamiento estándar se pueden tratar con isotretinoína oral. La efectividad de isotretinoína oral para el tratamiento de la rosácea grave está demostrada19. Cuando se trate de rosácea papulopustulosa refractaria al tratamiento en la que se excluya la baja adherencia, isotretinoína oral puede ser una opción en casos cuidadosamente seleccionados17 y a dosis más bajas que las empleadas en el acné (0,25mg/kg al día), aunque a diferencia de lo que ocurre con el acné, el tratamiento de la rosácea con isotretinoína supone un tratamiento suspensivo no «curativo».
Finalmente, los sistemas láser como PDL y láser de neodimio-YAG, así como las fuentes de luz tipo IPL se pueden utilizar también en estas rosáceas catalogadas como graves para tratar de forma efectiva los vasos cutáneos superficiales dilatados de manera persistente que no responden a las terapias médicas empleadas en el tratamiento de las papulopústulas, incluyendo las telangiectasias lineales y las redes telangiectásicas más confluentes16.
Recomendaciones emitidas:
Para la rosácea con lesiones inflamatorias (pápulas, pústulas) leves, los agentes tópicos como ivermectina y metronidazol se recomiendan como primera línea. Se puede considerar doxiciclina oral como una alternativa.
Para la rosácea con lesiones inflamatorias (pápulas, pústulas) moderadas, los agentes tópicos como ivermectina o metronidazol o doxiciclina oral son tratamientos de primera línea.
Para la rosácea con lesiones inflamatorias (pápulas, pústulas) graves, se recomienda tratamiento sistémico (doxiciclina o isotretinoína) asociado o no a terapia tópica (ivermectina o metronidazol) o física como primera línea de tratamiento.
Cuando se decida el empleo de tetraciclinas para tratar las lesiones inflamatorias de la rosácea, se recomienda el uso de doxiciclina a la dosis mínima eficaz a fin de minimizar la aparición de resistencias bacterianas.
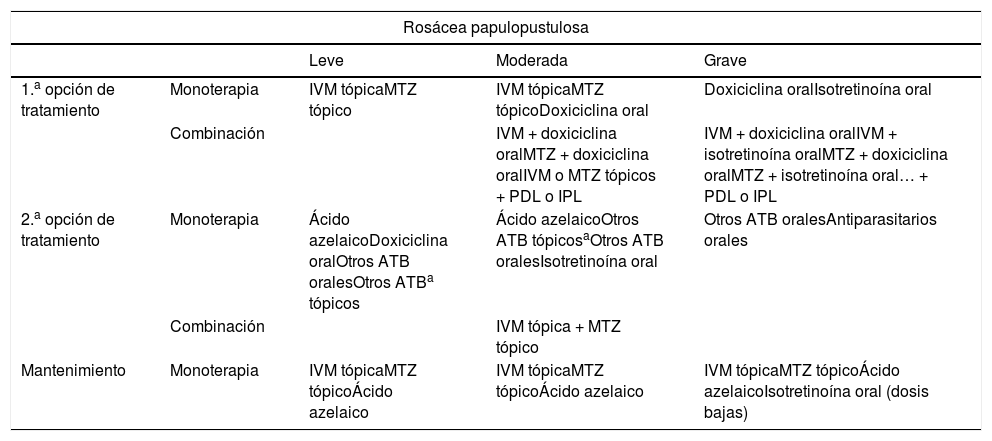
El algoritmo de tratamiento consensuado para la rosácea papulopustulosa o subtipo II se muestra en la tabla 4.
Esquema de tratamiento en rosácea papulopustulosa
| Rosácea papulopustulosa | ||||
|---|---|---|---|---|
| Leve | Moderada | Grave | ||
| 1.a opción de tratamiento | Monoterapia | IVM tópicaMTZ tópico | IVM tópicaMTZ tópicoDoxiciclina oral | Doxiciclina oralIsotretinoína oral |
| Combinación | IVM + doxiciclina oralMTZ + doxiciclina oralIVM o MTZ tópicos + PDL o IPL | IVM + doxiciclina oralIVM + isotretinoína oralMTZ + doxiciclina oralMTZ + isotretinoína oral… + PDL o IPL | ||
| 2.a opción de tratamiento | Monoterapia | Ácido azelaicoDoxiciclina oralOtros ATB oralesOtros ATBa tópicos | Ácido azelaicoOtros ATB tópicosaOtros ATB oralesIsotretinoína oral | Otros ATB oralesAntiparasitarios orales |
| Combinación | IVM tópica + MTZ tópico | |||
| Mantenimiento | Monoterapia | IVM tópicaMTZ tópicoÁcido azelaico | IVM tópicaMTZ tópicoÁcido azelaico | IVM tópicaMTZ tópicoÁcido azelaicoIsotretinoína oral (dosis bajas) |
ATB: antibiótico; IPL: intense pulsed light; IVM: ivermectina; MTZ: metronidazol; PDL: pulsed dye laser.
Tanto doxiciclina como isotretinoína oral han demostrado eficacia en el tratamiento de las lesiones fimatosas activas15,19. Isotretinoína se emplea a dosis bajas (0,1-0,5mg/kg al día) durante 6-8 meses19,36. Este fármaco ha demostrado tener el potencial de retrasar la progresión de las fimas37. Según algunos autores, cuando coexisten varios subtipos de rosácea, suele ser beneficioso combinar láser vascular y doxiciclina o isotretinoína oral. También IPL ha demostrado buenos resultados en varios escenarios clínicos30.
El panel de expertos recomienda la combinación de láser vascular o IPL con doxiciclina o isotretinoína oral (off label) en los pacientes con lesiones fimatosas activas. Como segunda opción de tratamiento, el panel de expertos recomienda la administración de otros antibióticos orales o antiparasitarios orales (metronidazol u otros).
Es conveniente administrar terapia de mantenimiento para evitar la reaparición de las lesiones. El grupo de especialistas aconseja utilizar fármacos tópicos como ivermectina, metronidazol o ácido azelaico.
Lesiones fimatosas estables o no activasDe acuerdo con la evidencia científica, en el tratamiento de las fimas se deben utilizar terapias físicas, bien sea láser o tratamiento quirúrgico16,18. Debido a que no existe ninguna terapia médica efectiva para el tratamiento definitivo de la rosácea con cambios fimatosos completamente desarrollados, las modalidades físicas o las intervenciones quirúrgicas se utilizan habitualmente con varios manejos posibles. Estos abordajes, que algunas veces consisten en una combinación de terapias, incluyen la escisión tangencial y dermoabrasión. Se ha eliminado el electrobisturí, la ablación por láser, las tijeras para esculpir y la electrocirugía16,18.
Recomendaciones emitidas:
Para lesiones fimatosas activas, se recomienda el uso de tratamiento sistémico como primera línea (doxiciclina o isotretinoína).
Para lesiones fimatosas sin inflamación clínica, se recomienda la realización de procedimientos quirúrgicos como la dermoabrasión, electrodesecación o láser. Por su capacidad de esculpir y hacer hemostasia simultáneamente y de forma controlada, se prefiere el láser CO2 escaneado o pulsado, en modo continuo.
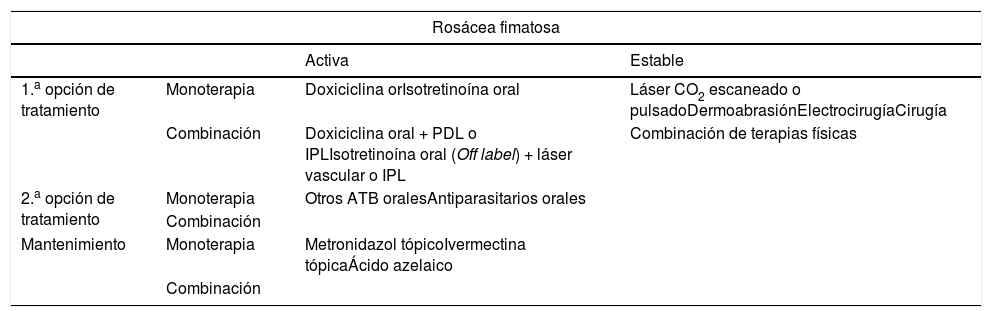
El algoritmo de tratamiento consensuado para la rosácea fimatosa o subtipo III se presenta en la tabla 5.
Esquema de tratamiento en rosácea fimatosa
| Rosácea fimatosa | |||
|---|---|---|---|
| Activa | Estable | ||
| 1.a opción de tratamiento | Monoterapia | Doxiciclina orIsotretinoína oral | Láser CO2 escaneado o pulsadoDermoabrasiónElectrocirugíaCirugía |
| Combinación | Doxiciclina oral + PDL o IPLIsotretinoína oral (Off label) + láser vascular o IPL | Combinación de terapias físicas | |
| 2.a opción de tratamiento | Monoterapia | Otros ATB oralesAntiparasitarios orales | |
| Combinación | |||
| Mantenimiento | Monoterapia | Metronidazol tópicoIvermectina tópicaÁcido azelaico | |
| Combinación | |||
ATB: antibiótico; IPL: intense pulsed light; PDL: pulsed dye laser.
Existe afectación ocular en el 30-50% de los pacientes con rosácea cutánea. Para el tratamiento de las formas leves puede ser suficiente el uso de tratamiento local oftalmológico. La higiene del borde del párpado es una opción, así como el uso de lágrimas artificiales con base lipídica18.
Algunos fármacos han demostrado eficacia en la reducción de la inflamación local en este tipo de rosácea, como corticoides tópicos, metronidazol al 0,75% y ciclosporina tópica al 0,05% 2veces al día18. En aquellos casos en que los síntomas oculares persisten, doxiciclina (50-100mg, 2veces al día) o bien doxiciclina a dosis antiinflamatoria (40mg al día) han mostrado buenos resultados15,18. Asimismo, el tratamiento con dosis bajas de isotretinoína, 10mg/día, produce mejoría en los síntomas oculares19.
En opinión del panel de expertos, en líneas generales, ni ciclosporina ni pautas cortas de corticoides se utilizan con frecuencia en el tratamiento de la rosácea en España. Los especialistas prefieren metronidazol y tetraciclinas tópicas y, en cuanto a los tratamientos orales, tetraciclinas.
La opinión de los dermatólogos con relación al tratamiento de la rosácea ocular puede entrar en conflicto con la de los oftalmólogos. Una buena opción sería realizar reuniones conjuntas dermatólogo-oftalmólogo para tratar dicha afección. Actualmente los pacientes con rosácea ocular leve son tratados por dermatólogos y los casos moderado-graves son derivados al oftalmólogo.
Recomendaciones emitidas:
Los dermatólogos deben reconocer las manifestaciones oculares de la rosácea. Se debe derivar al oftalmólogo a aquellos pacientes que presenten alteraciones visuales, afectación conjuntival o indicios de afectación corneal.
El tratamiento de la rosácea ocular depende del grado de afectación. Comprende medidas generales como la limpieza adecuada, terapias tópicas (metronidazol, tetraciclinas o ciclosporina) y terapia sistémica (doxiciclina, pautas cortas de corticoides o isotretinoína).
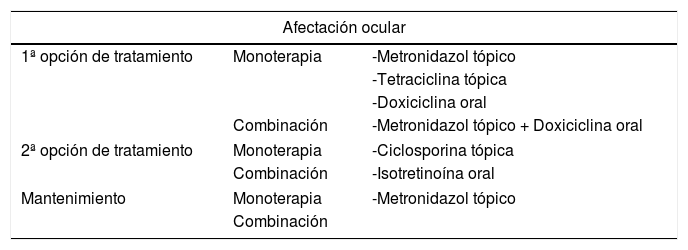
El algoritmo de tratamiento consensuado para la rosácea ocular o subtipo IV se describe en la tabla 6.
Esquema de tratamiento en afectación ocular
| Afectación ocular | ||
|---|---|---|
| 1ª opción de tratamiento | Monoterapia | -Metronidazol tópico |
| -Tetraciclina tópica | ||
| -Doxiciclina oral | ||
| Combinación | -Metronidazol tópico + Doxiciclina oral | |
| 2ª opción de tratamiento | Monoterapia | -Ciclosporina tópica |
| Combinación | -Isotretinoína oral | |
| Mantenimiento | Monoterapia | -Metronidazol tópico |
| Combinación | ||
Los pacientes con afectación ocular deben ser derivados al oftalmólogo para su valoración.
En general, en la aplicación de la metodología Delphi para generar consensos debe tenerse en cuenta el potencial sesgo de los participantes derivado de su experiencia y ámbito asistencial, que puede afectar a la hora de dar su opinión sobre diferentes situaciones clínicas. Sin embargo, la opinión subjetiva de un grupo de especialistas siempre será de mayor calidad que la opinión de un solo especialista, debido a la mayor cantidad de información de la que dispone un grupo. La búsqueda bibliográfica efectuada para recabar la evidencia disponible no fue sistemática, sino dirigida a las preguntas planteadas por el coordinador. Además, hay que tener en cuenta que los artículos publicados a partir del 2016 no se han incluido como parte de la bibliografía, por lo que no se descarta que nuevos estudios puedan modificar algunos puntos del algoritmo terapéutico de la rosácea.
ConclusionesEl tratamiento de la rosácea se basa tanto en la gravedad de sus signos y síntomas como en su presentación clínica que, en muchos casos, consiste en una combinación de varias características de los diferentes subtipos de esta entidad. Junto con las medidas generales de limpieza e hidratación de la piel, habitualmente es preciso ofrecer al paciente una combinación de terapias farmacológicas, tal como se describe en el presente documento. En la actualidad existe una mayor sensibilización en los especialistas en relación con el impacto de la rosácea en la calidad de vida, lo que conlleva que el dermatólogo implique al paciente en las decisiones acerca de su tratamiento.
FinanciaciónGalderma ha colaborado en la financiación de la reunión presencial de trabajo del grupo de expertos. El laboratorio financiador no ha participado en la redacción del artículo.
Conflicto de interesesMonserrat Salleras ha colaborado con Galderma como coordinadora y participante en la reunión para el consenso de tratamiento de la rosácea, como ponente en el lanzamiento de brimonidina, como ponente local en charlas de actualización de rosácea para el equipo de dermatólogos del Hospital Universitario Sagrat-Cor y ha recibido ayudas para desplazamiento/inscripción a congresos de dermatología. Para la elaboración de este artículo, declara no tener conflicto de intereses con relación a los tratamientos propuestos, los cuales ha defendido exclusivamente con relación a su experiencia clínica. Marta Alegre ha participado como ponente de Galderma en 2ocasiones y en 2advisory boards de Galderma. Los autores Vicent Alonso Usero, Pablo Boixeda y Jesús Domínguez Silva expresan que no existen conflictos de intereses con Galderma. Jesús Fernández Herrera ha participado como ponente de Galderma; declara no tener otros conflictos de interés. No ha participado en ensayos clínicos ni recibido ayudas para desplazamiento/inscripción a congresos ni becas para la realización de proyectos científicos. Xavier García Navarro declara no tener conflicto de interés con Galderma. Natalia Jiménez declara haber participado en 2advisory boards con Galderma. Mar Llamas ha participado como ponente de Galderma en una ocasión. Con relación a los tratamientos empleados en la rosácea discutidos en el consenso, no tiene otros conflictos de interés que declarar. No ha participado en ensayos clínicos con Galderma ni recibido ayudas para desplazamiento/inscripción a congresos ni becas para la realización de proyectos científicos. Cristina Nadal ha participado como ponente en una reunión de Galderma y en un advisory board (consenso de rosácea). Jesús del Pozo Losada declara no tener otros conflictos de interés. Ignacio Querol e Irene Salgüero expresan que no existen conflictos de interés con Galderma. Martin Schaller ha participado en advisory boards organizados por Bayer, Galderma y Marpinion en los 2últimos años y ha recibido honorarios como ponente de AbbVie, Bayer Healthcare, Galderma y La Roche-Posay. Jorge Soto de Delás ha participado como ponente con Galderma; declara no haber participado en ensayos clínicos con sus productos, ni haber recibido ayudas para desplazamiento/inscripción a congresos ni becas para la realización de proyectos científicos.