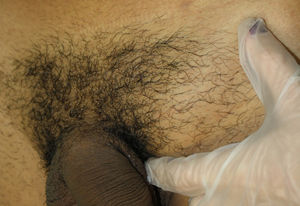
Presentamos el caso de un varón de 23 años que consultó por un abultamiento doloroso en el área inguinal izquierda de 2 semanas de evolución. No asociaba fiebre, sintomatología sistémica ni síndrome constitucional. Como antecedentes personales destacaban una infección gonocócica y múltiples relaciones homosexuales de riesgo. En la exploración física se palpaba un nódulo subcutáneo doloroso, elástico, no adherido a planos profundos, de 4cm, sin alteraciones en la piel suprayacente (fig. 1). No presentaba lesiones orales, genitales, anales ni secreción uretral. Tampoco presentaba adenopatías cervicales, axilares ni inguinales, ni lesiones cutáneas acompañantes.
Ante la sospecha de una infección de transmisión sexual, se solicitaron serologías, cultivo y PCR de una muestra anal y otra uretral para Chlamydia trachomatis y Neisseria gonorrhoeae. Las serologías y los estudios microbiológicos fueron negativos.
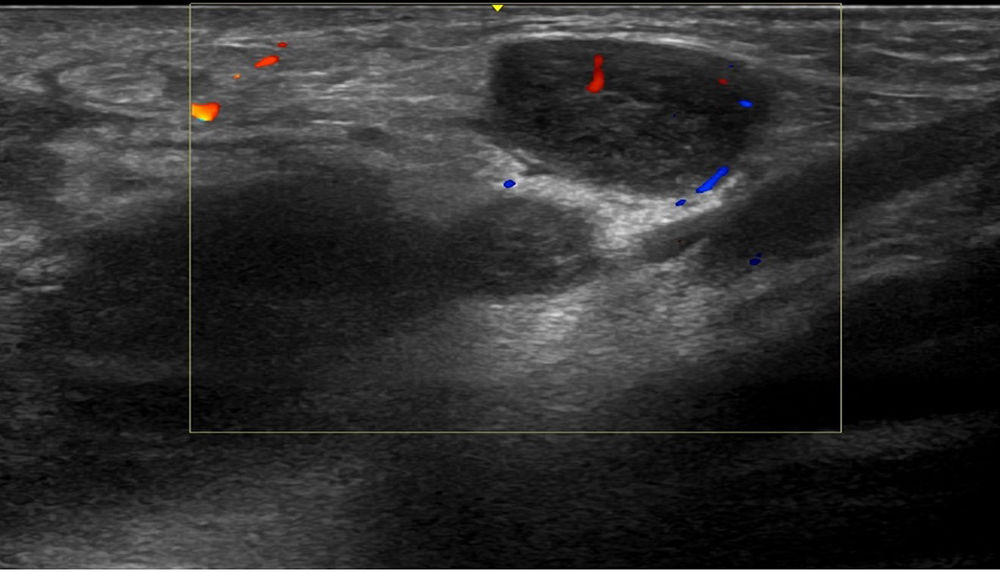
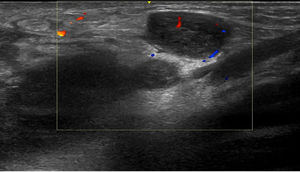
Tres semanas más tarde, el paciente presentó un aumento del nódulo inguinal izquierdo, que en ese momento era de 8cm, con una fluctuación discreta, por lo que se realizó una ecografía y un aspirado con aguja del contenido de la lesión para su estudio microbiológico. La ecografía inguinal izquierda mostró la presencia de múltiples imágenes nodulares con hipervascularización, compatibles con adenopatías de aspecto y tamaño significativos (fig. 2). La PCR del aspirado fue positiva para C. trachomatis, de serotipo L.
Dada la confirmación diagnóstica de linfogranuloma venéreo (LGV), el paciente fue tratado con doxiciclina a dosis de 100mg cada 12h durante 21 días, con una resolución completa del cuadro clínico.
El LGV es una infección de transmisión sexual causada por los serotipos L1, L2 y L3 de Chlamydia trachomatis, endémica en países tropicales de Asia y América1–4. Se transmite por contacto sexual vía vaginal, anal u oral. Esta infección era infrecuente en Europa hasta el año 2003, cuando comenzó a aumentar la incidencia de casos de la enfermedad, con una afectación predominante de hombres que tienen sexo con hombres VIH positivos1,3–6. La incidencia creciente de esta enfermedad en España provocó que se incluyese como una enfermedad de declaración obligatoria individualizada a partir de 20155.
La presentación clínica del LGV varía en función del área geográfica en la que se localicen los casos. La presentación clásica del LGV, típica de Asia y América, se divide en 3 fases: la primera fase se caracteriza por una úlcera indolora en el lugar de inoculación, que aparece de 3 a 30 días después del contacto; en la segunda fase aparecen adenopatías inguinales dolorosas; la fase final cursa con linfedema y elefantiasis por la destrucción irreversible del sistema linfático en ausencia de tratamiento1,2.
En Europa, esta infección de transmisión sexual se manifiesta como una proctitis con dolor rectal, tenesmo, sangrado anorrectal y estreñimiento, que puede evolucionar a abscesos, fístulas y estenosis rectal si no se trata en las primeras fases de la enfermedad. Estas manifestaciones clínicas requieren plantear el diagnóstico diferencial con otras causas de proctitis, como la enfermedad inflamatoria intestinal1,2,5,6.
El diagnóstico de LGV consiste en la detección de los ácidos nucleicos de C. trachomatis en el exudado de la úlcera anogenital, el exudado rectal o el aspirado de adenopatías fluctuantes. Es frecuente que la PCR de muestra anal y uretral sea negativa en la segunda fase del LGV, con resultados positivos en el 20% de las muestras rectales y en el 0,8% de las uretrales, por lo que es útil el estudio microbiológico del aspirado adenopático7. Si se confirma la infección por C. trachomatis se procede a la identificación del serotipo1,3. Es importante señalar que el cribado de esta infección debe realizarse en hombres que tienen sexo con hombres que han mantenido relaciones anales receptivas en los últimos 6 meses5,8.
El tratamiento de primera línea del LGV es doxiciclina 100mg vía oral cada 12h durante 21 días, con lo que se obtiene una resolución completa en la mayoría de los casos1,3,8.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.