El herpes genital es una enfermedad de transmisión sexual con una alta prevalencia a nivel mundial. Aunque su principal causa es el virus del herpes simple (VHS) tipo 2, en los últimos años se ha producido un aumento del número de casos producidos por el VHS-11–3. La coinfección por VHS es frecuente en pacientes con el virus de la inmunodeficiencia humana (VIH). Si bien las presentaciones clínicas atípicas de la infección por VHS son poco frecuentes, actualmente han aumentado en la práctica clínica debido al creciente número de pacientes inmunodeprimidos. La infección por VHS puede causar lesiones hipertróficas, verrugosas o nodulares, en ocasiones con superficie ulcerada3–5. En una serie de pacientes con herpes genital, la prevalencia estimada de presentaciones hipertróficas fue del 4,8%, siendo más frecuentes en pacientes VIH positivos5. La terapia en individuos con presentaciones atípicas es compleja, especialmente en casos seropositivos al VIH, requiriendo un mayor tiempo de tratamiento y asociándose a una resistencia significativa a los fármacos antivirales utilizados3–5.
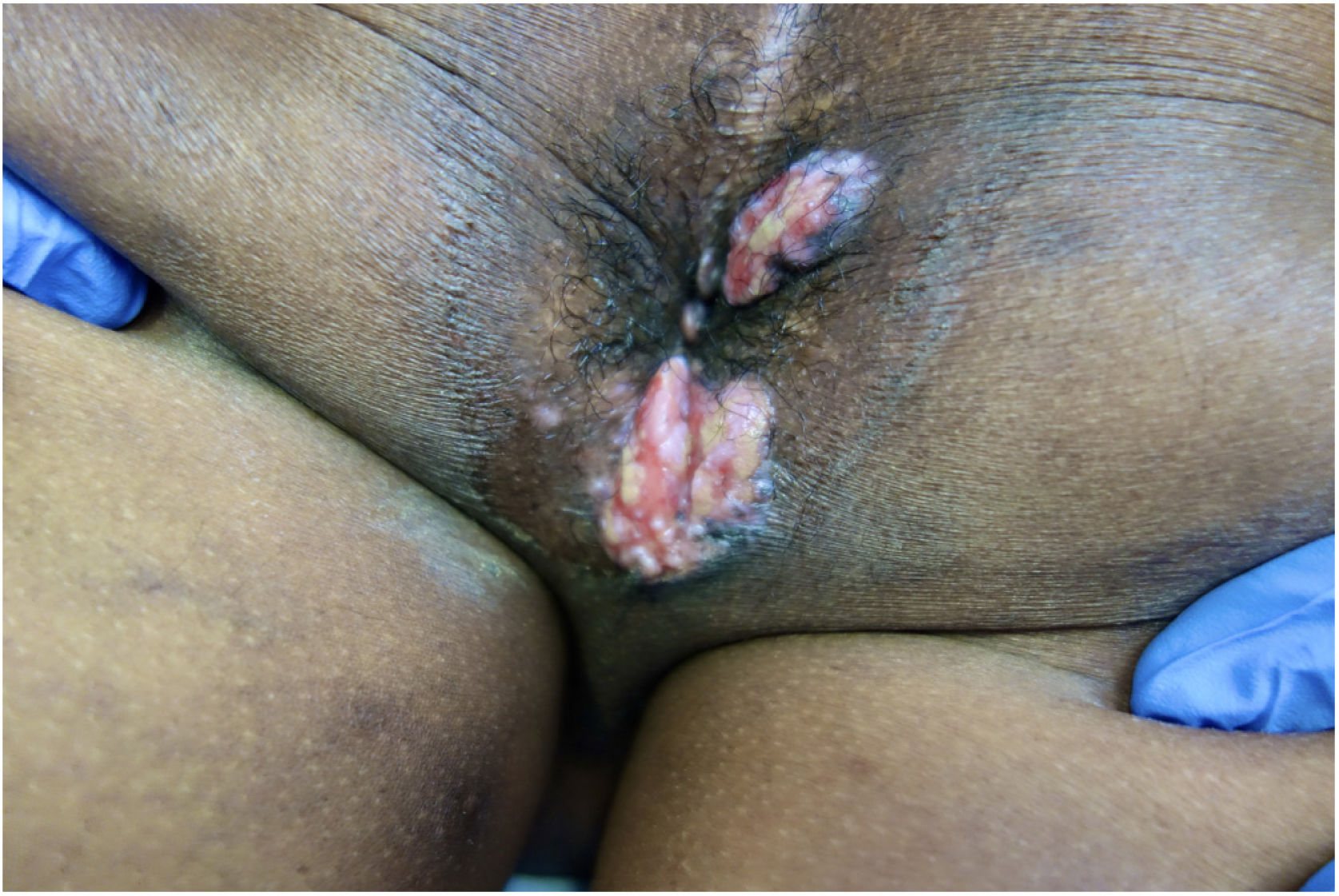
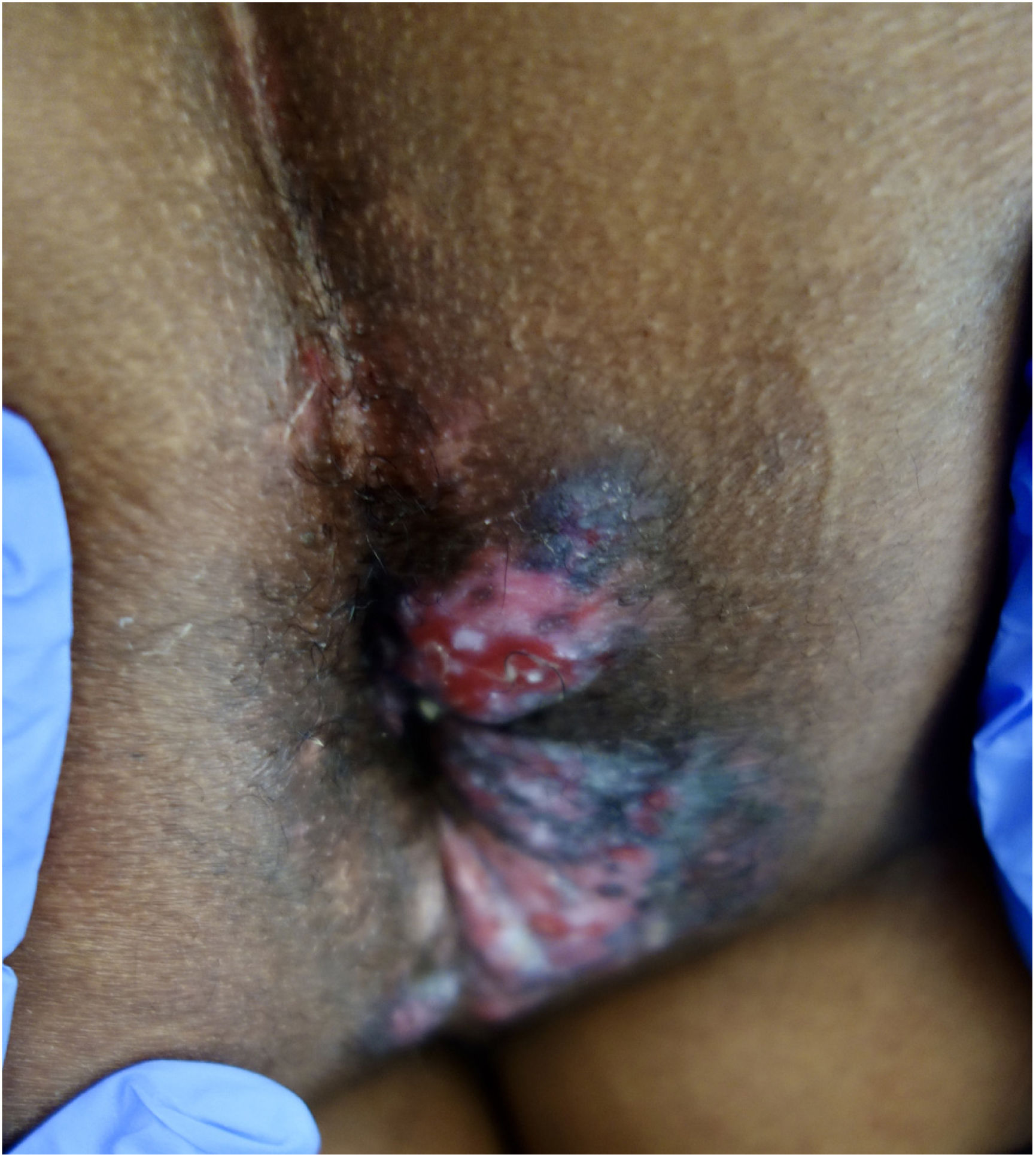
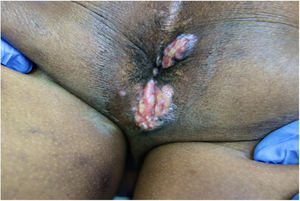
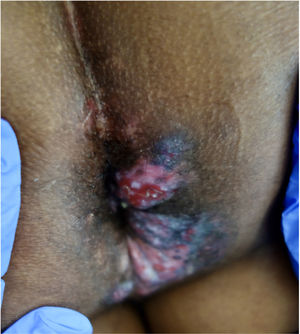
Presentamos el caso de un varón de 51 años de África occidental con síndrome de inmunodeficiencia adquirida (SIDA) remitido a nuestro servicio de Dermatología por presentar nódulos y placas verrugosas perianales dolorosas de dos meses de evolución (fig. 1). El paciente había sido diagnosticado de VIH cuatro años antes, y su cumplimiento del tratamiento antirretroviral con lopinavir, ritonavir, emtricitabina y tenofovir había sido errático. El recuento de linfocitos T CD4+y la carga viral eran de 72cel/mm3 y 436.000copias/mL, respectivamente. Se sospechó un carcinoma de células escamosas, pero la biopsia cutánea fue sugestiva de infección herpética (fig. 2), y la reacción en cadena de la polimerasa (PCR) del exudado dio positivo para VHS-2. Se retomó la terapia antirretroviral, iniciándose además aciclovir intravenoso (10mg/kg) simultáneamente durante una semana y luego valaciclovir 1g/8h. A pesar del aumento de los linfocitos T CD4+y de una mejoría clínica inicial, la respuesta al valaciclovir fue insatisfactoria al tercer mes, por lo que se inició también imiquimod tópico al 5% tres veces por semana. A las tres semanas se evidenció una respuesta clínica significativa con regresión de las lesiones (fig. 3) y resolución del dolor. La irritación local fue el único efecto secundario comunicado. El paciente permaneció en tratamiento antiviral profiláctico, pero tres meses después sufrió un accidente cerebrovascular y se interrumpió su seguimiento.
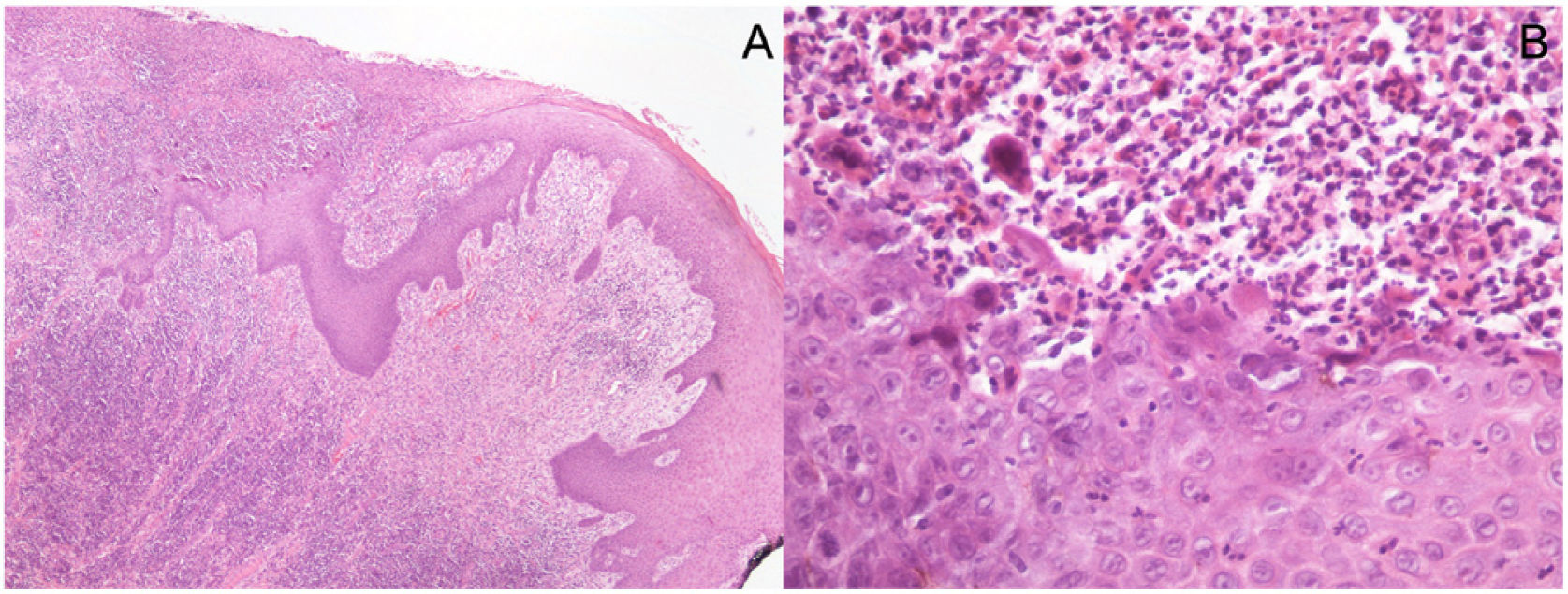
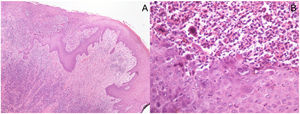
Imágenes histopatológicas: (A) Biopsia en sacabocados de una muestra de piel con ulceración superficial que muestra necrosis epidérmica subyacente a un denso infiltrado inflamatorio perivascular y perianexial superficial y profundo en la dermis. No se observan células malignas. (Hematoxilina/eosina ×40). (B) En mayor aumento se aprecian efectos citopáticos virales, como vacuolización de queratinocitos (ballooning), queratinocitos multinucleados con citoplasma eosinófilo, marginación de la cromatina nuclear e inclusiones intranuecleares eosinófilas (Cowdry tipo A). El infiltrado inflamatorio es predominantemente linfocítico, con células plasmáticas, neutrófilos y eosinófilos dispersos. (Hematoxilina/eosina ×400).
El origen de las lesiones hipertróficas en la infección por VHS parece ser un proceso de desregulación inmune mediado por citoquinas producidas por linfocitos T de tipo colaborador o helper 2, el cual promueve la hiperplasia epidérmica. Este fenómeno es independiente del estadio de la infección por VIH y puede observarse en individuos con recuentos normales de linfocitos CD4+o en presencia o ausencia de terapia antirretroviral. También se han descrito casos en el síndrome inflamatorio de reconstitución inmune, probablemente también asociado a una respuesta inmune inapropiada6.
El diagnóstico de infección por herpes hipertrófico requiere datos clínicos e histopatológicos de cultivo viral, PCR y/o inmunohistoquímica4. El examen histopatológico es importante para el diagnóstico diferencial entre estas lesiones hipertróficas y el carcinoma de células escamosas. La sospecha de un tumor maligno aumenta en presencia de una masa exofítica de crecimiento rápido, con ulceración o linfadenopatía asociada. En ocasiones, ambos diagnósticos coexisten, identificándose focos de tejido tumoral en un sustrato de lesión herpética hipertrófica7,8. Se deben considerar los diagnósticos diferenciales con el tumor de Buschke-Lowenstein, el condiloma lata, la coinfección con el virus del herpes zóster o el citomegalovirus y el molusco contagioso gigante3.
Las lesiones hipertróficas suelen ser refractarias a los antivirales sistémicos de primera línea como aciclovir, valaciclovir y famciclovir. La tasa de resistencia oscila entre el 5% y el 7% según las series y, en presencia de una lesión herpética recalcitrante, se debe sospechar la resistencia farmacológica y realizar un cultivo viral2 que, sin embargo, no estará disponible en muchos hospitales. Se han utilizado foscarnet y cidofovir, con resultados variables2,9,10. El tratamiento tópico con imiquimod es una opción segura para las lesiones herpéticas recurrentes y/o refractarias al tratamiento antiviral. Este fármaco es un agonista del receptor Toll-like, mecanismo a través del cual promueve la respuesta inmune de tipo celular10. Su efecto inmunomodulador lo convierte en una valiosa estrategia terapéutica para lesiones herpéticas atípicas en individuos con alto riesgo de desarrollar farmacorresistencia. En la mayoría de los casos descritos se administró una dosis de imiquimod al 5% tres veces por semana, reportándose una curación de las lesiones cutáneas entre una y 14 semanas9–11. La terapia combinada con imiquimod tópico y una dosis única de antivirales es otra alternativa que ha mostrado resultados prometedores en lesiones hipertróficas refractarias a los antivirales aislados5,9-11. Otras opciones terapéuticas que han demostrado ser eficaces en las lesiones herpéticas hipertróficas refractarias son la talidomida, el interferón gamma (IFN-γ) y la escisión quirúrgica9,10. No obstante, la tasa de recurrencia en estos pacientes es elevada y, tras la resolución de la lesión se recomienda administrar tratamiento antivírico profiláctico2.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.