INTRODUCCION
Desde su admisión como Grupo de Trabajo de la Academia Española de Dermatología y Venereología (AEDV) en 1990, el Grupo Español de Fotobiología (GEF) ha ido asumiendo de forma escalonada los fines y objetivos que se planteó al constituirse. En un primer momento se trataba de promover la investigación científica en fotobiología, facilitando la incorporación al grupo de profesionales con especialidades diferentes y complementarias a la dermatología. Esto ha posibilitado el intercambio de conocimientos entre diferentes especialistas (dermatólogos, biólogos, físicos, químicos, farmacéuticos, ópticos, etc.) en nuestras reuniones científicas, como se refleja en las comunicaciones publicadas en los boletines del GEF que nuestros académicos pueden encontrar en la página web de la AEDV. Más adelante, el GEF se planteó como objetivo la estandarización y divulgación de la exploración fotobiológica en dermatología (fototest y fotoparche) y la realización de estudios epidemiológicos sobre los fotosensibilizantes más frecuentes en nuestro medio. Desde 1998, el GEF se implica en aspectos de salud pública y de promoción de la salud relacionada con la exposición solar y el daño actínico, mediante la realización de campañas, dirigidas a escolares, de prevención primaria del cáncer del piel inducido, o favorecido, por la radiación ultravioleta, en particular en campañas de prevención primaria del melanoma maligno.
La fototerapia representa un importante campo terapéutico que, iniciado a partir de las propuestas clásicas de Goeckerman, alcanzó su mayoría de edad con la terapia con psoralenos y radiación ultravioleta de longitud de onda A (PUVA) oral y tópica y la terapia de radiación ultravioleta de longitud de onda B (UVB) y al que se han sumado, de forma más reciente, la terapia UVB de banda estrecha (UVB-BE), la terapia UVA-1, la fotoféresis, la terapia fotodinámica y el láser excímero.
En el año 2004 el GEF realizó una encuesta entre los principales servicios de Dermatología con unidades de Fototerapia con la intención de evaluar la práctica desarrollada en este campo terapéutico en distintos puntos de España. Esta encuesta debía ser la base para la elaboración de un documento de consenso con el objetivo de armonizar las pautas de fototerapia desarrolladas en nuestros hospitales.
La presente publicación, en la que se abordan dos de las variantes de fototerapia más empleadas actualmente en nuestro país, el PUVA y la terapia UVB-BE, es el fruto de dicho trabajo.
Las guías terapéuticas desarrolladas en esta publicación pretenden ser un texto dirigido a su empleo en la práctica diaria en las unidades de Fototerapia. En ellas se incluyen indicaciones y procedimientos, así como la descripción y recomendaciones referidas a los efectos adversos y a las asociaciones terapéuticas consideradas de interés. Las guías se han desarrollado, en lo posible, en coherencia con las conclusiones derivadas de estudios controlados. Sin embargo, también se pretende reflejar en ellas las peculiaridades de estos tratamientos en nuestro medio y la realidad de la práctica en las unidades de Fototerapia de nuestro país. La aceptación y puesta en marcha de dichos protocolos abre la puerta al establecimiento de una red temática entre los distintos centros y sienta las bases de futuros trabajos multicéntricos en esta disciplina.
ANOTACIONES SOBRE EL UTILLAJE, CALIBRACION Y REGLAMENTACION EN LAS CABINAS DE FOTOTERAPIA
Las cabinas de irradiación, tanto UVA como UVB, deben estar homologadas por el Ministerio de Sanidad y responder a las normas de seguridad 1. En el mercado se encuentran disponibles diversos modelos de cabinas, que incluyen bien un espectro de longitudes de onda en el rango UVA o bien una asociación de diferentes tipos de espectros, como UVA y UVB-BE. Aunque en cada caso y Servicio deberá evaluarse qué cabina es la más adecuada, aquellas que incluyen lámparas distintas ofrecen mayor versatilidad, en particular si sólo puede adquirirse un único aparato.
Las exposiciones a radiación ultravioleta se prescriben normalmente en unidades radiométricas. Como la eficacia biológica de la radiación UVB es alrededor de 1.000 veces mayor que la de la radiación UVA, estas unidades radiométricas se dan en julios por centímetro cuadrado (J/cm 2) para UVA y en milijulios por centímetro cuadrado (mJ/cm 2) en el caso de la radiación UVB.
Dos aspectos importantes en el mantenimiento de las cabinas para alcanzar un nivel de seguridad adecuado son la evaluación de la irradiancia y la calibración de los radiómetros.
La irradiancia es la magnitud utilizada para describir la potencia incidente por unidad de superficie, es decir, la cantidad de energía ultravioleta (medida en vatios) por unidad de superficie (m 2) que se recibe de una fuente (la lámpara de ultravioleta). La irradiancia de las lámparas de las cabinas de emisión ultravioleta debe controlarse periódicamente mediante un radiómetro o dosímetro específico. Los radiómetros se suelen adquirir en el mismo momento que se compra la cabina, y son específicos para cada longitud de onda: UVA, UVB-BE, UVB de banda ancha (UVB-BA), UVA-1, etc. Se aconseja realizar una determinación de la irradiancia, que el radiómetro medirá en milivatios por centímetro cuadrado (mW/cm 2), una vez por semana. Como la irradiancia depende de la distancia al objeto (a mayor distancia de la fuente de luz, menor irradiancia), es importante realizar las medidas siempre a la misma distancia de la lámpara. Algunas cabinas de fototerapia, en particular los modelos más recientes, incluyen un radiómetro incorporado que facilita notablemente el control.
La importancia de la calibración de los radiómetros viene condicionada por el hecho de que el espectro de emisión de las lámparas se puede ver modificado por diversos factores (envejecimiento de los tubos, diferencias según fabricante, envejecimiento de los filtros) y porque, además, la sensibilidad de los radiómetros también varía con el tiempo. De este modo, de forma ideal, el radiómetro debe ser calibrado al menos una vez al año por un laboratorio de metrología para garantizar que las dosimetrías sean correctas 2. También habría que considerar una calibración de los radiómetros si se sospecha que haya podido ocurrir un cambio importante en el espectro de emisión de la cabina (p. ej., cambio de todas las lámparas adquiridas a un proveedor distinto al habitual). Esta calibración se lleva a cabo mediante un espectro-radiómetro, que permite realizar la toma de medidas de irradiancia distinguiendo la que corresponde a cada longitud de onda.
En referencia al cambio de lámparas, deben seguirse las indicaciones del fabricante, aunque en general se recomienda sustituirlas cuando el número de horas de uso se encuentre entre 500 y 1.000 1.
TERAPIA PUVA ORAL
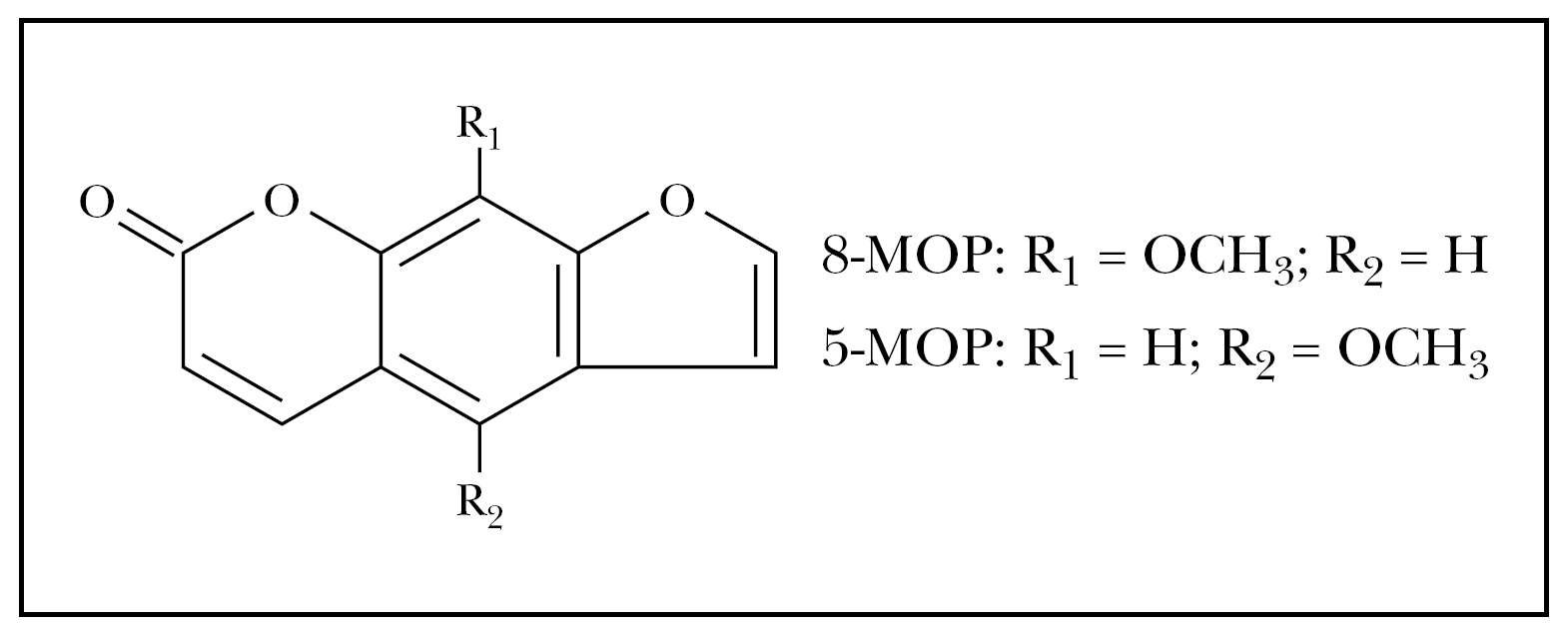
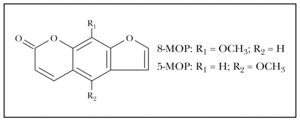
La terapia PUVA se fundamenta en la interacción entre la radiación ultravioleta A y un fármaco fotosensibilizante psoraleno, combinación que condiciona reacciones fototóxicas repetidas y controladas. Los psoralenos pertenecen a un grupo de compuestos denominados furocumarinas, cuya estructura consiste en un núcleo benzo-2-pirona (cumarina), unido a un anillo de furano en las posiciones 6, 7. El 8-metoxipsoraleno (8-MOP) es el más utilizado en nuestro medio por ser el único comercializado, aunque también puede recurrirse al 5-MOP en formulación magistral. En la figura 1 se muestran las estructuras químicas de ambos psoralenos.
Fig. 1.--Estructura química del 8-metoxipsoraleno (8-MOP) y 5-metoxipsoraleno (5-MOP).
Indicaciones de la terapia PUVA
Psoriasis
La terapia PUVA oral es una alternativa de primera elección en el tratamiento de la psoriasis en placas graves (Psoriasis Area Disability Index [PASI] > 20) y en aquellas formas de extensión moderada (PASI 10-20) que no responden al tratamiento tópico o a la terapia UVB. En la actualidad, la terapia PUVA representa la alternativa terapéutica incluyendo las nuevas terapias biológicas que proporciona mayor tasa de remisiones completas y prolongadas en la psoriasis moderada y grave, con una muy adecuada relación riesgo-beneficio con relación a otros tratamientos sistémicos cuando se emplea de forma prudente.
Las expectativas de respuesta satisfactoria alcanzan el 80-90 %, con periodos de remisión de al menos 3 o 4 meses en el 50 %.
Puede administrarse también en las formas eritrodérmicas o pustulosas, si bien en estos casos el procedimiento no está estandarizado y son inferiores las expectativas de buena respuesta 3,4.
Dermatitis atópica
La terapia PUVA es una alternativa de segunda línea en el tratamiento de los brotes de dermatitis atópica, y está indicada cuando el tratamiento tópico o la fototerapia UVB han fracasado o resultan insuficientes. Es también una opción adecuada en aquellos pacientes que requieren dosis elevadas y prolongadas de tratamientos sistémicos, de cara a reducir las dosis requeridas y disminuir, de esta manera, la morbilidad asociada a su empleo 5,6.
Las expectativas de respuesta satisfactoria son inferiores a las obtenidas en la psoriasis, se requiere mayor número de sesiones y las recurrencias son rápidas al suspender el tratamiento. Es frecuente la exacerbación inicial de la enfermedad, y se requiere la adición de corticoides tópicos y/u orales. Teniendo en cuenta además el mayor potencial carcinogénico atribuido a la terapia PUVA, en la actualidad sólo debería considerarse en esta dermatosis cuando no esté disponible o haya fracasado la terapia UVB.
Vitíligo
El vitíligo es una de las indicaciones clásicas de la terapia PUVA oral, a pesar de que las perspectivas de respuesta son moderadas. Cabe esperar algún tipo de repigmentación en el 70-80 % de los pacientes, aunque esta será completa en no más del 20 % 7. Se observará una recaída de magnitud variable en hasta el 75 % de los casos en un intervalo de 1 o 2 años desde la suspensión del tratamiento 8. Se consideran factores predictivos de una respuesta satisfactoria el inicio reciente de la dermatosis, la extensión limitada, los fototipos pigmentados, la edad infantil y la afectación de la cara, el tronco y la región proximal de las extremidades. Por el contrario, la respuesta es en general insatisfactoria en lesiones de localización acral o de largo tiempo de evolución 9,10. En la actualidad, y al igual que en la dermatitis atópica, debería considerarse una terapia de segunda elección frente a la terapia UVB-BE.
Parapsoriasis en placas y linfoma cutáneo de células T
La terapia PUVA es un tratamiento de primera elección en los estadios iniciales de linfoma cutáneo de células T-IA, IB y IIA 11. En lesiones poco infiltradas puede intentarse de forma previa la terapia UVB-BE y optar por la terapia PUVA cuando la primera resulte insuficiente. La terapia PUVA es sólo una alternativa complementaria a la radioterapia o la quimioterapia sistémica en estadios avanzados.
Fotodermatosis
La terapia PUVA es un tratamiento eficaz en el manejo de la erupción polimorfa lumínica que no responde al empleo de protectores solares 12,13. En esta enfermedad se considera más eficaz que la terapia UVB de banda ancha 14,15 y de eficacia similar a la terapia UVB-BE 16.
Otras indicaciones
La terapia PUVA se ha empleado con éxito variable en dermatosis caracterizadas por grados variables de inflamación cutánea y difícil manejo con otros tratamientos (tabla 1) 17-34. Sin embargo, en todos estos casos deberá recordarse la ausencia de indicación clara y la incertidumbre en cuanto a las expectativas de éxito, que deberá transmitirse al paciente.
Procedimiento terapéutico en la terapia PUVA
Evaluación previa al tratamiento
Antes de iniciar el tratamiento deberá evaluarse de forma crítica su indicación e idoneidad, así como las alternativas disponibles.
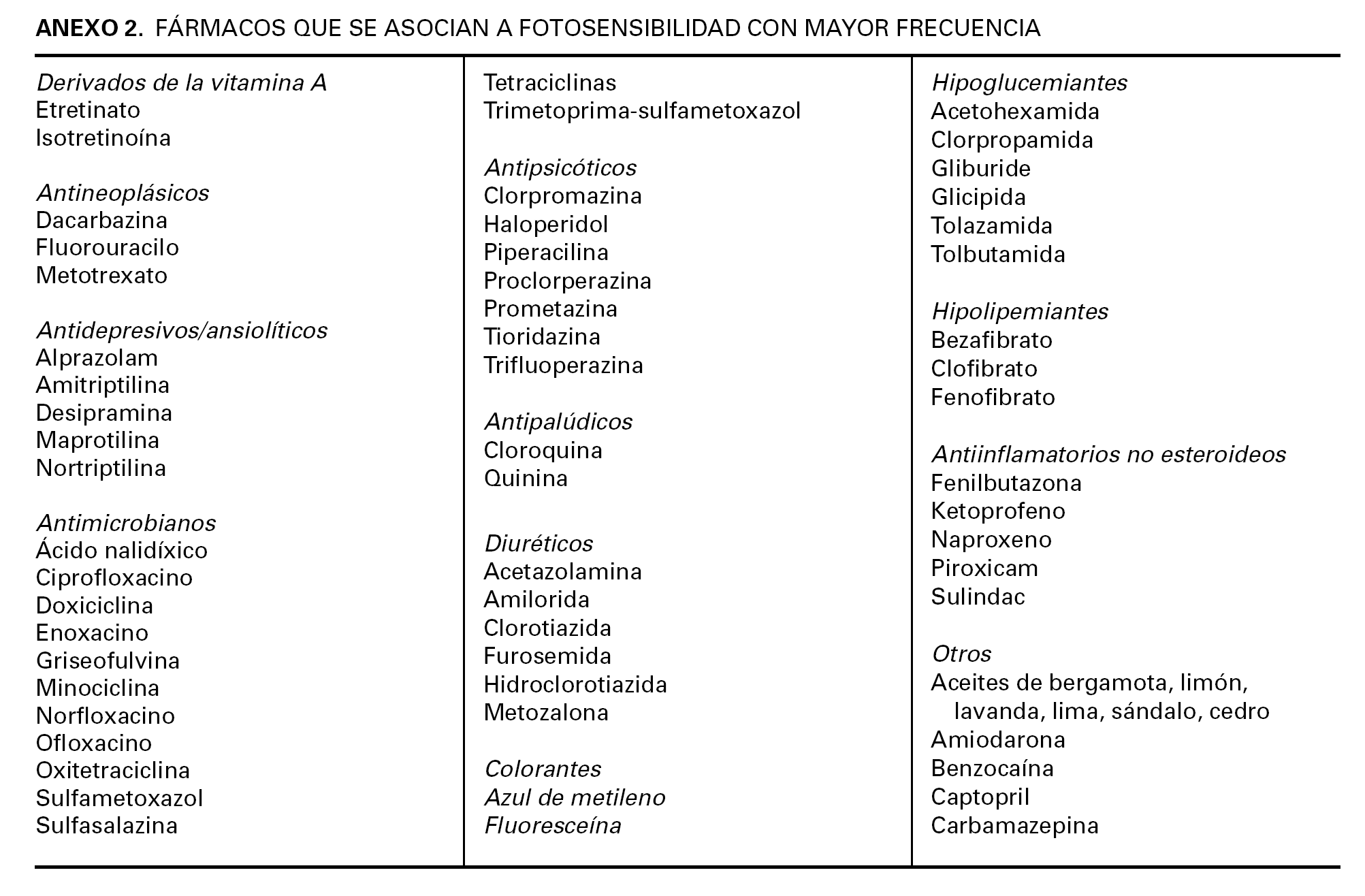
Deben detallarse al paciente las peculiaridades y procedimiento de la terapia PUVA, los pros y contras, las expectativas de éxito en su caso y las recomendaciones que permitan minimizar los efectos adversos 2,35 (anexo 1). Se recomienda llevar a cabo una historia clínica adicional a la cursada en consultas externas en la que se recojan aquellos datos considerados relevantes para la fototerapia: fototipo cutáneo, antecedentes de lesiones cutáneas malignas o premalignas o factores de riesgo para padecerlas, tratamientos inmunosupresores, pautas previas de fototerapia y resultado, historia de la dermatosis en tratamiento y tratamientos prescritos en la actualidad con particular interés por aquellos con potencial fototóxico o fotoalérgico (anexo 2) 36.
En la inspección clínica deberán determinarse la extensión y magnitud de la dermatosis que va a ser tratada incluyendo, cuando sea posible, índices estandarizados tales como PASI o Eczema Area and Severity Index (EASI) así como descartarse la presencia de lesiones cutáneas malignas o premalignas. Se recomienda la práctica de una analítica previa que incluya función hepática, así como una revisión oftalmológica en pacientes con riesgo de cataratas (apartado de efectos secundarios). Como en cualquier procedimiento médico que pueda asociarse al desarrollo de efectos secundarios significativos, debe obtenerse el consentimiento informado. No se ha comprobado una mayor incidencia de anticuerpos antinucleares (ANA) en pacientes psoriásicos y la eficiencia de la monitorización de sus valores no ha sido demostrada 37.
La terapia PUVA deberá evitarse en aquellos pacientes con trastornos graves en los mecanismos de reparación del ADN (xeroderma pigmentoso, síndrome de Bloom), cuando exista riesgo elevado de desarrollar neoplasias cutáneas malignas agresivas (p. ej., síndrome del nevo displásico familiar) o cuando la exposición a la radiación ultravioleta sea un conocido agravante de una enfermedad subyacente del individuo (lupus eritematoso). Se ha propuesto de forma arbitraria la edad de 10-12 años como límite inferior para la indicación de la terapia PUVA, con el objetivo de minimizar la posibilidad de carcinogénesis y el desarrollo de cataratas durante la edad adulta. Sin embargo, resulta aceptable escoger esta alternativa cuando el riesgo asociado a otras posibilidades terapéuticas sea mayor. No existe evidencia de que la terapia PUVA tenga riesgo teratógeno, aunque en el embarazo se escogerá de ser posible el tratamiento con UVB 38. La terapia PUVA se ha demostrado segura en los pacientes infectados por el virus de la inmunodeficiencia humana 39. En la tabla 2 se listan aquellas circunstancias en las que la terapia PUVA se escogerá sólo cuando, una vez evaluadas las diferentes alternativas terapéuticas disponibles, sea aquélla la que ofrece un mejor equilibrio entre riesgo y beneficio y debe administrarse, en cualquier caso, con especial cautela. En la tabla 3 se resumen los puntos que deberán tenerse en cuenta de forma previa al inicio de la terapia PUVA.
Psoraleno
El 8-MOP es el único psoraleno comercializado en nuestro medio. La dosis recomendada es de 0,6 mg/kg (con un máximo de 60-70 mg por toma) unas 2 h antes de la sesión. En el caso de emplear 5-MOP en fórmula magistral las dosis recomendadas son de 1,2 mg/kg 2 h antes de la exposición.
Dosis inicial e incrementos por sesión
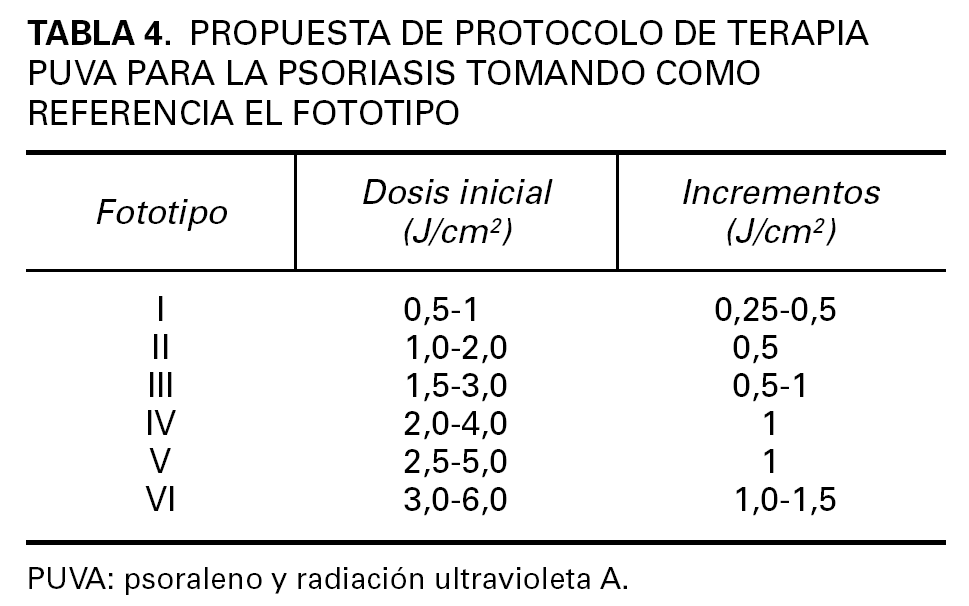
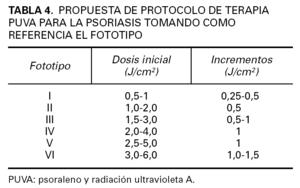
Protocolo basado en el fototipo. Según una encuesta realizada entre los miembros del GEF responsables de una unidad de fototerapia (Reunión del GEF Málaga; febrero 2004), este era el protocolo empleado de forma mayoritaria en los centros de fototerapia en nuestro país. La dosis inicial se escogerá tomando como referencia los fototipos de Fitzpatrick, con incrementos de entre 0,25 y 1,5 J/cm 2 por sesión, también en función del fototipo (tabla 4). Los incrementos más habituales se encuentran entre 0,5-1 J/cm 2 por sesión. Se corresponde con el llamado protocolo americano.
Protocolo basado en la dosis fototóxica mínima (DFM). Poco empleado en nuestro ámbito. Se corresponde con el protocolo Europeo. Como dosis inicial se considera el 75 % de la DFM, administrándose cuatro sesiones semanales (todos los días descansando el miércoles [1-1-0-1-1]) con incrementos de dosis en fracciones de 0,5-1 J/cm 2 cada tercer tratamiento.
Protocolo basado en la DFM frente a protocolo basado en el fototipo. El protocolo basado en el fototipo presenta como ventajas que puede iniciarse de forma inmediata con un cálculo fácil de dosis y con unas perspectivas de respuesta, remisión y efectos secundarios a corto plazo similares al fundamentado en la DFM 40. Por el contrario, la segunda alternativa podría permitir resultados satisfactorios con un menor número de sesiones permitiendo también identificar aquellos casos de psoriasis fotosensible 41.
Frecuencia de las sesiones
Se recomienda comenzar por un periodo de inducción de tres sesiones por semana. Aunque mediante pautas de dos sesiones por semana pueden alcanzarse resultados similares en cuanto al número de sesiones y dosis acumulada, el tiempo de tratamiento será más prolongado 42,43.
Dosis máximas por sesión
En la elección de las dosis máximas de UVA por sesión deberá tenerse en cuenta el fototipo, la dermatosis objeto del tratamiento y el tiempo necesario para administrarlas. En la psoriasis, se recomiendan dosis máximas por sesión de 8-10 J/cm 2 para individuos de fototipo II y 12 J/cm 2 en fototipos III, IV o V.
Actitud en el caso de pérdida de sesiones
En la práctica diaria esta es una situación habitual que puede condicionar una disminución de la eficacia y una mayor incidencia de efectos secundarios. Se proponen las siguientes pautas:
Pérdida de una sesión: mantener dosis previa.
Pérdida de una semana de tratamiento: disminución de dosis en el 25 %.
Pérdida de 2-3 semanas de tratamiento: disminución de dosis en el 50 %.
Pérdida de más de 3 semanas de tratamiento: reinicio del tratamiento 44.
Número máximo de sesiones por ciclo terapéutico
En el tratamiento de la psoriasis se ha calculado que para la mayoría de pacientes pueden obtenerse resultados óptimos dentro de las primeras 30 sesiones, lo que supone unas 6-8 semanas de tratamiento y una dosis acumulada de 60 a 150 J/cm 2. Sin embargo, en la práctica deberá evaluarse para cada paciente la posibilidad de sobrepasar este límite en función de la idoneidad y seguridad de las alternativas terapéuticas disponibles. Teniendo en cuenta que en estos casos se asumirá un incremento en el riesgo de carcinogénesis a largo plazo, debería solicitarse la aprobación del paciente.
Pautas de mantenimiento
Una vez alcanzado el objetivo del tratamiento éste deberá suspenderse de forma completa. No está bien establecido que la reducción progresiva de la frecuencia de sesiones prolongue el periodo de remisión, actitud que supone además asumir mayor número de sesiones y, por tanto, mayor probabilidad de padecer efectos secundarios a largo plazo 32,45,46. Por este motivo el empleo de pautas de mantenimiento debe restringirse a aquellos pacientes con un curso de la enfermedad más mórbido y rápidas recurrencias al suspender el tratamiento o limitaciones y/o contraindicaciones para otras posibilidades terapéuticas. En cada caso la pauta de mantenimiento será la mínima que permita estar al paciente lo mejor posible, lo que no siempre significa remisión completa.
Propuesta de pauta de mantenimiento:
Dos sesiones por semana de 2 a 4 semanas.
Una sesión por semana de 2 a 4 semanas.
Si la respuesta persiste, se debe intentar hacer una sesión cada 2 semanas.
Modificaciones del protocolo en dermatosis distintas a la psoriasis
Debe recordarse que la psoriasis es la principal indicación de la terapia PUVA y en la que mejor establecida está la actitud óptima. Las propuestas terapéuticas para otras dermatosis son las que siguen:
Dosis inicial e incrementos por sesión:
Dermatitis atópica. Puede aplicarse un protocolo similar al establecido en la psoriasis. Teniendo en cuenta que es frecuente una exacerbación al inicio del tratamiento, se recomienda prudencia en el incremento de las dosis.
Vitíligo. Dosis inicial de 0,5 J/cm 2 con incrementos por sesión de 0,5 J/cm 2.
Micosis fungoide. Protocolo similar al descrito en la psoriasis.
Erupción polimorfa lumínica. En esta dermatosis se recomienda determinar la DFM de forma previa al tratamiento. La dosis inicial será el 70 % de la DFM, con aumentos progresivos del 20 % en función de la respuesta y la tolerancia. Si no es posible determinar la DFM, se recomienda iniciar el tratamiento con una dosis de 0,5 J/cm 2 e incrementos de 0,5 J/cm 2 cada 1 o 2 sesiones, limitados por el curso del proceso 44. El tratamiento debe ofrecerse a los pacientes durante la primavera y continuarse con exposiciones progresivas al sol para mantener su eficacia. Durante el invierno se pierde la protección y hay que repetir los ciclos cada primavera.
Urticaria solar. El proceso debe ser evaluado previamente en una unidad de fotobiología, con el fin de realizar un fototest y elegir la terapia más adecuada en cada caso. El protocolo se iniciará con dosis suberitemáticas en áreas corporales limitadas, por ejemplo en cuadrantes 47,48.
Otras dermatosis. No existen protocolos establecidos. Por defecto se aplicará el protocolo propuesto en el tratamiento de la psoriasis.
Dosis máximas por sesión en dermatosis distintas a la psoriasis:
Parapsoriasis en placas y micosis fungoide: 10 J/cm 2.
Dermatitis atópica. Mantener como dosis máxima aquella que permita la evolución adecuada del paciente. No más de 12 J/cm 2 por sesión.
Vitíligo. Mantener como dosis máxima aquella que permita una repigmentación adecuada. No más de 10 J/cm 2 por sesión.
Erupción polimorfa lumínica: La dosis diaria no debe sobrepasar los 5 J/cm 2.
En otras indicaciones no existen recomendaciones claras. No deben superarse las dosis propuestas en la psoriasis.
Número máximo de sesiones por ciclo terapéutico:
Profilaxis de la erupción polimorfa lumínica. Se recomiendan tandas de 4 a 5 semanas durante la primavera.
Vitíligo. En esta enfermedad los ciclos terapéuticos pueden ser muy prolongados, aunque no deberían superar los 18 meses.
Dermatitis atópica. No están establecidos los periodos óptimos de tratamiento, aunque deben prolongarse sólo lo necesario para controlar de forma adecuada la dermatosis.
Efectos secundarios de la terapia PUVA
Los efectos secundarios a corto y en particular a largo plazo representan la principal limitación de la terapia PUVA. De la capacidad de prevenir y tratar de forma adecuada estos efectos adversos depende en gran medida el mantenimiento de una adecuada relación riesgo-beneficio en esta alternativa terapéutica.
Efectos secundarios agudos
Reacciones fototóxicas. Cabe esperar la aparición de reacciones fototóxicas evidentes y molestas para el paciente en el 10-15 % de los ciclos terapéuticos, cuya intensidad será máxima a las 48-72 h y en la que la clínica variará desde un eritema de intensidad variable hasta la formación de ampollas o incluso de necrosis cutánea superficial 49,50. La probabilidad de fototoxia es mayor en las formas eruptivas de psoriasis, la eritrodermia psoriásica o las formas pustulosas.
Algunos pacientes de fototipos I y II presentarán, en el curso de pautas de mantenimiento prolongado, una variante insidiosa de fototoxia manifestada en forma de placas eritematosas, dolorosas y pruriginosas que puede confundirse con una psoriasis parcialmente tratada.
Estrategias de prevención:
Registro de fármacos con potencial sensibilizante. En estos casos sería recomendable determinar la DFM de forma previa al inicio del tratamiento. Si esto no es posible, se recomienda iniciar la pauta terapéutica con dosis de 0,5 J/cm 2 e incrementos cada dos sesiones.
Control clínico semanal en individuos de fototipos claros.
Teniendo en cuenta la elevada exposición solar en nuestro medio en la época estival debe insistirse en la necesidad de fotoprotección después de finalizada la sesión y durante el resto del día.
Priorizar la indicación de terapia UVB-BE durante los meses de elevada exposición solar ambiental.
La administración de Polypodium leucotomos en dosis de 7,5 mg/kg se ha mostrado eficaz en la reducción de la fototoxicidad y la hiperpigmentación asociadas a la terapia PUVA en estudios experimentales. No existen datos acerca de su aplicación en la clínica diaria 51.
Modificación del protocolo ante la aparición de eritema 7,51:
Eritema discreto asintomático o sólo levemente molesto: mantener la dosis previa.
Eritema moderado con sintomatología asociada (dolor, prurito): suspensión de 1 o 2 sesiones y nueva evaluación previa al reinicio del tratamiento.
Prurito. Se han descrito dos formas de prurito. La primera es secundaria a la xerosis cutánea y, por tanto, responde bien al empleo de emolientes. Una segunda forma es de causa incierta y ocurre con mayor frecuencia en individuos sometidos a pautas terapéuticas prolongadas. Esta segunda variante, mucho más infrecuente que la primera, sólo responde a la suspensión del tratamiento.
Pigmentación. La hiperpigmentación es una consecuencia casi constante de la terapia PUVA, y es más intensa en individuos predispuestos genéticamente y superior a la que cabe esperar tras exposición solar.
Estrategias de prevención: Fotoprotección de aquellas áreas sometidas a exposición ultravioleta ambiental (cara, manos, escote) siempre y cuando no presenten lesiones cutáneas que deban ser tratadas.
Intolerancia oral al 8-MOP. Cabe esperar el desarrollo de sintomatología digestiva asociada a la ingesta de 8-MOP en forma de náuseas y epigastralgia en alrededor del 20 % de los pacientes.
Estrategias de prevención:
Acompañar la toma de 8-MOP con alimentos.
Dividir la dosis en 2 tomas separadas en 15 minutos.
Los tratamientos administrados durante la tarde presentan menor probabilidad de intolerancia que aquellos realizados a primera hora de la mañana.
Reducir la dosis de 8-MOP a 0,4 mg/kg que, en opinión de algunos autores, permite una eficacia similar y reduce la intolerancia digestiva al 10 % 52.
Administrar el 8-MOP en supositorio (fórmula magistral).
Escoger el 5-MOP como psoraleno.
Hepatotoxicidad. La posibilidad de hepatotoxicidad secundaria al 8-MOP debe considerarse infrecuente, aunque está bien documentada y podría incrementarse en el caso de hepatopatía subyacente 53-55. Por este motivo se recomienda disponer de un estudio analítico que incluya función hepática antes o coincidiendo con el inicio del tratamiento. No se ha establecido la conveniencia ni los intervalos de monitorización, aunque se recomienda repetir el perfil hepático en tratamientos prolongados. Otros efectos secundarios agudos infrecuentes aparecen descritos aparecen en la tabla 5 56-72. La mayoría de ellos han sido descritos sólo de forma aislada en la literatura médica, y aún está lejos de ser demostrada la relación causa-efecto.
Efectos secundarios crónicos
Carcinogénesis. A partir de la información acumulada en estudios de cohortes se considera que la terapia PUVA es un tratamiento seguro por debajo de los 150-200 tratamientos y de una dosis total de 1.000-1.500 J/cm 2, mientras que la incidencia de carcinoma epidermoide cutáneo puede incrementarse rápidamente por encima de estas cifras 73-76. No está bien establecido, sin embargo, que las pautas y el perfil de los pacientes que sirvieron de base para alcanzar estas conclusiones sean superponibles a los habituales en nuestro medio 77.
A diferencia de lo descrito con relación al carcinoma epidermoide, el incremento en la incidencia de carcinomas basocelulares no ha sido demostrado de forma firme 78, aunque podría ocurrir por encima de los 260 tratamientos 42. La incidencia de melanoma también podría estar incrementada de forma discreta en aquellos pacientes que recibieron más de 250 sesiones y que fueron seguidos durante más de 15 años 79.
Aunque la capacidad carcinogénica del 5-MOP asociado al UVA es menos conocida, algunos estudios sobre ratones permiten suponer efectos similares a los del 8-MOP 80.
Estrategias de prevención:
En la medida de lo posible, se debe limitar a 30 el número de sesiones anuales por paciente.
Restringir las pautas de mantenimiento a aquellos individuos en los que no existan alternativas más seguras.
Llevar a cabo un control clínico anual en aquellos pacientes que hayan sobrepasado el número total de sesiones recomendadas.
Protección de los genitales en los adultos 81.
Empleo de cremas fotoprotectoras labiales y de gafas con filtro para la radiación UVA.
Empleo de cremas fotoprotectoras de aquellas áreas no afectadas por la dermatosis objeto de tratamiento, en especial aquellas sometidas a exposición solar ambiental (p. ej., la cara, el dorso de las manos y el escote).
Recomendar fotoprotección frente a la exposición solar ambiental.
Signos de daño actínico. Cabe esperar la aparición de signos de daño actínico (p. ej., lentigos, arrugas, queratosis actínicas) en aquellos individuos sometidos a un número significativo de sesiones de terapia PUVA. La magnitud y expresión de estos signos será, sin embargo, variable en función del fototipo y de la exposición solar ambiental previa del individuo 82. Las recomendaciones destinadas a prevenir o minimizar sus efectos serán similares a las citadas en el capítulo de carcinogénesis.
Fototoxidad ocular. Aunque la terapia PUVA ha sido reconocida como responsable del desarrollo de cataratas en modelos animales, la experiencia adquirida en estudios tanto prospectivos como retrospectivos no permite confirmar en la práctica su incremento en pacientes tratados con terapia PUVA 83-85. Sin embargo, no puede descartarse que, debido a un periodo de latencia muy prolongado, los efectos a largo plazo oculares todavía estén por manifestarse.
Estrategias de prevención:
Recomendar el empleo de gafas con filtro para UVA en el caso de exposición a sol natural durante todo el día de tratamiento, teniendo en cuenta que pueden detectarse concentraciones de psoraleno en el cristalino al menos durante 12 h después de su ingesta.
Evaluación previa y control evolutivo en pacientes de riesgo para el desarrollo de cataratas: diabéticos, atópicos, pacientes ancianos o sometidos a corticoterapia 38. En éstos se tiene que evaluar la posibilidad de terapias alternativas (p. ej., terapia UVB-BE).
Efectos sobre el sistema inmunológico cutáneo. La terapia PUVA podría acelerar el desarrollo de tumores actuando como cocarcinógeno o distorsionando la respuesta inmunológica cutánea 86. Sin embargo, todos estos efectos potenciales no se traducen en la práctica en otros signos de debilidad inmunológica como, por ejemplo, un mayor número de infecciones cutáneas.
Asociaciones terapéuticas
Emolientes
El empleo de emolientes y queratolíticos permite eliminar la hiperqueratosis en las placas de psoriasis e incrementar la penetración de la radiación ultravioleta en la piel 87. Sin embargo, aquéllos deben aplicarse después de las sesiones para evitar el riesgo de episodios de fototoxicidad o la acción fotoprotectora de algunos de ellos 88.
Corticoides
La adición de corticoides tópicos potentes a las pautas de PUVA puede acelerar la respuesta, si bien no modifica el número total de sesiones ni la dosis necesaria para alcanzar la remisión e incluso podría reducir su duración 89-92. Aun así, su empleo parece adecuado en aquellas zonas poco accesibles a la radiación ultravioleta tales como los pliegues o el cuero cabelludo 93. Los corticoides por vía tópica y/o sistémica se consideran adyuvantes habituales en el tratamiento de la dermatitis atópica.
Derivados de la vitamina D
Se ha observado que la adición de calcipotriol a la terapia PUVA permite acelerar el aclaramiento y reducir la dosis total acumulada en el tratamiento de la psoriasis 94-96. Cuando decida combinarse la terapia PUVA con los derivados de la vitamina D, éstos deberían aplicarse después de la sesión o al menos espaciar la sesión con respecto a la administración del fármaco en 2 h para evitar interferencias entre ambos tratamientos 97,98. No existen datos concluyentes acerca de la utilidad de esta combinación en el tratamiento del vitíligo 99.
Tazaroteno
El pretratamiento de la lesiones de psoriasis con gel de tazaroteno podría optimizar la respuesta terapéutica. Cuando el retinoide se introduzca ya iniciada la pauta de fototerapia, las dosis de UVA deberían ser reducidas en alrededor del 30 %, ya que el adelgazamiento del estrato córneo secundario a tazaroteno incrementa los efectos fototóxicos de la terapia PUVA 100. Al igual que en el caso del calcipotriol, la aplicación del fármaco debe hacerse de forma posterior y no previa a la sesión. La irritación asociada al fármaco puede ser un inconveniente en su empleo en la práctica diaria.
Metotrexato
La asociación de PUVA y metotrexato se ha empleado con éxito permitiendo acelerar la respuesta y disminuir la dosis acumulada 101. Sin embargo, esta combinación puede incrementar el riesgo de fototoxicidad aguda y podría favorecer el desarrollo de carcinomas cutáneos, por lo que no debe considerarse una estrategia de primera elección 102.
Ciclosporina
Aunque se ha probado con éxito en un estudio comparativo abierto, la combinación de la terapia PUVA y ciclosporina en el tratamiento de la psoriasis debe desaconsejarse si se tiene en cuenta que ciclosporina puede potenciar el riesgo de carcinogénesis a largo plazo inherente a la terapia PUVA 103,104.
Retinoides orales
Acitretino es el principio activo que mayor sinergismo proporciona en combinación con la terapia PUVA en el tratamiento de la psoriasis. Debe considerarse el empleo de esta combinación en pacientes con psoriasis en placas moderada o extensa que responden de forma insatisfactoria frente a la fotoquimioterapia o al acitretino en monoterapia. La combinación de PUVA con acitretino permite no sólo incrementar y acelerar de forma significativa la respuesta terapéutica, sino también reducir la dosis acumulada de UVA en hasta el 40 % 105-107. La combinación de retinoides y PUVA permite también reducir la dosis acumulada de UVA en el tratamiento del linfoma cutáneo de células T, aunque la experiencia acumulada es muy inferior a la disponible en el caso de la psoriasis 108.
Los retinoides podrían ejercer además efectos preventivos sobre la carcinogénesis y contrarrestar el fotoenvejecimiento 109,110.
El acitretino puede tanto añadirse a una pauta de terapia PUVA en curso como administrarse de forma previa al inicio de la fototerapia (tabla 6).
Otros tratamientos
Se ha propuesto que la adición de fenilalanina por vía tópica y/u oral a la terapia PUVA permitiría incrementar las expectativas de respuesta en el tratamiento del vitíligo, aunque en un reciente metaanálisis se concluyó que no había datos para considerar como eficaz esta combinación 111. De forma reciente se ha propuesto la asociación de bexaroteno y PUVA en el tratamiento del linfoma cutáneo de células T sin que existan estudios controlados al respecto 112. La adición de interferón alfa a la terapia PUVA se considera un tratamiento seguro y eficaz en el linfoma cutáneo de células T, aunque no está claramente demostrada su ventaja con respecto a la terapia PUVA en monoterapia 113.
TERAPIA UVB DE BANDA ESTRECHA
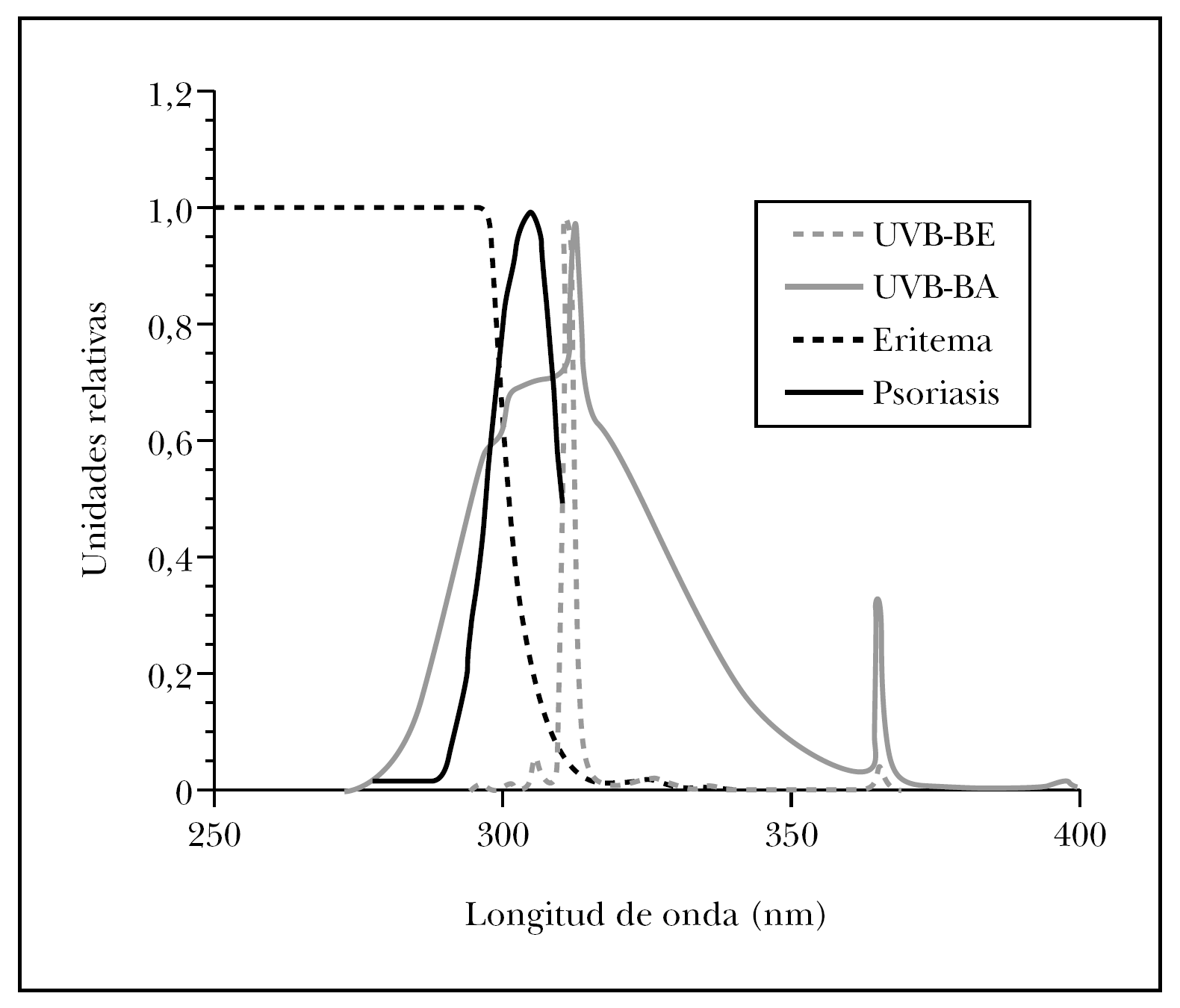
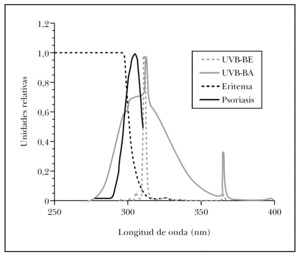
La terapia UVB-BE se fundamenta en el empleo de la radiación UVB restringida a una pequeña banda espectral de emisión en torno a los 311 nm, la cual ha sido determinada en estudios experimentales como la óptima en el tratamiento de la psoriasis 114-117. Además, y a diferencia de las lámparas UVB-BA, su espectro de emisión excluye la radiación situada por debajo de 300 nm, de gran potencial eritematógeno pero no terapéutico (fig. 2).
Fig. 2.--Espectros de emisión, en unidades relativas, de las lámparas utilizadas en fototerapia de UVB de banda ancha (UVB-BA) y UVB de banda estrecha (UVB-BE) con respecto a las longitudes de onda efectivas para la generación de eritema y fototerapia de psoriasis en piel humana.
Indicaciones de la terapia UVB-BE
Aunque la terapia UVB-BE ha sido diseñada de forma específica para la psoriasis y es ésta su principal indicación, la práctica clínica ha permitido poner de manifiesto su gran versatilidad y extender así su empleo a otras dermatosis 118.
Psoriasis
La terapia UVB-BE es una alternativa terapéutica de eficacia contrastada en la psoriasis en placas moderada y extensa 119-122, habiendo sido considerada como una opción de primera línea en esta enfermedad por eficacia, seguridad y coste 123. No existe experiencia contrastada acerca de su utilidad en la psoriasis eritrodérmica o pustulosa.
La terapia UVB-BE es más eficaz y menos eritematógena que la radiación UVB-BA 124. Por otro lado, permite perspectivas de respuesta similares a las de la terapia PUVA en la mayoría de pacientes, aunque aquéllas podrían ser inferiores en los individuos de PASI más elevado o en determinadas zonas como las piernas, proporcionando también periodos de remisión menores con respecto a este último tratamiento 125-129.
Cabe esperar una respuesta satisfactoria (aclaramiento superior al 50 %) en el 80-90 % de los casos, con remisiones completas o casi completas en el 50-80 % 130. Tras el tratamiento, la recaída ocurre en el 30-60 % de los pacientes en un intervalo de 12 semanas, y sólo el 10-25 % mantendrán los beneficios del tratamiento pasados 6 meses.
Dermatitis atópica
La terapia UVB-BE se considera indicada en el control de los brotes moderados de dermatitis atópica o en el mantenimiento de la respuesta obtenida mediante otras alternativas terapéuticas 131-136. En distintos trabajos comparativos se encontró que la terapia UVB-BE era más eficaz que las terapias UVA, UVB de banda ancha y UVA-1 a dosis medias y al menos igual que la terapia PUVA tópica 137.
Cabe esperar una mejoría moderada en el 80 % de los pacientes tratados, de los que, sin embargo, sólo alrededor del 30 % presentarán una remisión completa o casi completa. La terapia UVB-BE es con frecuencia insuficiente en el control de las exacerbaciones graves. La clínica y la sintomatología cutáneas recurrirán en la mayoría de los casos en los 3-6 meses que siguen al fin del tratamiento.
Vitíligo
La terapia UVB-BE proporciona una repigmentación cosméticamente adecuada (> 75 %) en el 40-60 % de los pacientes después de un periodo de tratamiento de 6 a 24 meses, y se ha demostrado más eficaz que la terapia UVB-BA, los corticoides tópicos y la terapia PUVA tópica 138,139. Cuando ocurre, la repigmentación con terapia UVB-BE empieza a manifestarse de forma precoz, entre las 6 y las 12 semanas, circunstancia que permite seleccionar aquellos pacientes en los que debe considerarse adecuado continuar el tratamiento 140. Las perspectivas de respuesta son mejores en la cara, moderadas en el tronco y en general insatisfactorias en las extremidades 141-144.
Parapsoriasis en placas y linfoma cutáneo de células T
La terapia UVB-BE permite conseguir una remisión completa en el 50-80 % de pacientes con parapsoriasis en placas y estadios iniciales (IA, IB) de linfoma cutáneo de células T. Sin embargo, el grado de evidencia científica de su utilidad en este proceso es de moderado a bajo, y debe tenerse en cuenta además que cabe esperar una recurrencia en la mayoría de casos en los 3-6 meses que siguen al fin del tratamiento, circunstancia que haría necesaria una pauta de mantenimiento prolongada 145-148.
Por otro lado, la terapia UVB-BE tiene a su favor un buen perfil de seguridad, de forma que se aconseja administrar esta fuente de radiación como primera opción en las fases iniciales de la enfermedad, en particular cuando las lesiones muestren escasa infiltración y un curso poco agresivo, y debe recurrirse a la terapia PUVA en el caso de comprobarse progresión del proceso 149.
Fotodermatosis
La terapia UVB-BE puede emplearse en la inducción de tolerancia (hardening) en diversas fotodermatosis. En el caso de la erupción polimorfa lumínica se han demostrado resultados similares a los obtenidos con terapia PUVA 150,151.
Otras indicaciones
La terapia UVB-BE se ha empleado con éxito en un número variable de dermatosis inflamatorias de difícil tratamiento con otras alternativas. Sin embargo, en todos estos casos deberá recordarse la ausencia de indicación clara y la incertidumbre en cuanto a las expectativas de éxito, que deberá transmitirse al paciente (tabla 7) 152-160.
Procedimiento terapéutico en la terapia UVB-BE
Evaluación previa al tratamiento
De forma previa al inicio del tratamiento deberá evaluarse la indicación e idoneidad de la terapia UVB-BE, así como las alternativas disponibles.
También deberán detallarse al paciente las características del tratamiento, los pros y contras, las expectativas de éxito en su caso y las recomendaciones que permitan minimizar los efectos adversos (anexo 3).
Se recomienda llevar a cabo una historia clínica adicional a la cursada en consultas externas recogiendo aquellos datos considerados relevantes para la fototerapia: fototipo cutáneo, antecedentes de lesiones cutáneas malignas o premalignas o factores de riesgo para padecerlas, tratamientos inmunosupresores, pautas previas de fototerapia y resultado, historia de la dermatosis en tratamiento y tratamientos prescritos en la actualidad con particular interés por aquéllos con potencial fototóxico o fotoalérgico.
En la inspección clínica deberá determinarse la extensión y magnitud de la dermatosis que va a ser tratada (incluyendo, cuando sea posible, índices estandarizados tales como el PASI o el EASI) y descartarse la presencia de lesiones cutáneas malignas o premalignas. La terapia UVB-BE deberá evitarse en pacientes con procesos que cursen con trastornos graves en los mecanismos de reparación del ADN (p. ej., xeroderma pigmentosum, síndrome de Bloom), en aquéllos con elevado riesgo para desarrollar neoplasias cutáneas malignas agresivas (p. ej., síndrome del nevo displásico familiar) o cuando la exposición a radiación ultravioleta sea un conocido agravante de la enfermedad de base (lupus eritematoso). En la tabla 8 aparecen algunos procesos en los que la terapia UVB-BE se escogerá sólo cuando, después de evaluar las diferentes alternativas terapéuticas disponibles, sea ésta la que ofrece un mejor equilibrio riesgo/beneficio debiendo administrarse, en cualquier caso, con especial cautela.
No se requiere analítica previa salvo que se sospeche alguna entidad subyacente susceptible de exacerbarse durante el tratamiento (p. ej., lupus eritematoso subagudo) ni monitorización analítica, y puede emplearse durante la gestación. No hay datos disponibles acerca de los efectos de la terapia UVB-BE sobre la replicación del virus de la inmunodeficiencia humana. Sin embargo, se han publicado buenos resultados terapéuticos en pacientes con esta infección sin repercusión sobre el curso de la enfermedad 161.
Como en cualquier procedimiento médico que pueda asociarse al desarrollo de efectos secundarios significativos, debe obtenerse el consentimiento informado.
En la tabla 9 se resumen los puntos que deben tenerse en cuenta de forma previa al inicio del tratamiento con terapia UVB-BE.
Dosis inicial e incrementos por sesión
Protocolo basado en el fototipo. Es el más empleado en nuestro medio. En la tabla 10 se exponen propuestas basadas en el fototipo para el tratamiento de la psoriasis 135,162. En la mayoría de trabajos se recomiendan incrementos por sesión del 10-20 %, aunque algunos autores han propuesto incrementos de hasta el 40 %. Otra posibilidad es la de realizar incrementos fijos por sesión 160,163. Un seguimiento cercano de los pacientes puede permitir optimizar las pautas terapéuticas estandarizadas. De este modo una evaluación después de las primeras 3-4 sesiones puede permitir la administración de mayores incrementos por sesión (20 %) en aquellos pacientes con buena tolerancia, que en general se corresponden con individuos de fototipo IV, y un tratamiento más cuidadoso y conservador (10 % o incremento cada segunda sesión) en los que, por el contrario, presentan frecuentes episodios de eritema 148.
Protocolo basado en la dosis eritematógena mínima (DEM)
Dosis iniciales del 50-70 % de la DEM 164.
Incrementos por sesión: en la mayoría de trabajos se recomiendan incrementos por sesión del 10-20 %, aunque pueden ser de hasta el 40 % 165-168.
Protocolo basado en la DEM frente a protocolo basado en el fototipo. El protocolo basado en el fototipo presenta como principal ventaja que puede iniciarse de forma inmediata con un cálculo fácil de dosis y unas perspectivas de respuesta, tiempo de remisión y de efectos secundarios a corto plazo similares a los esperados en los protocolos calculados en función de la DEM. Por el contrario, estos últimos podrían permitir resultados más rápidos, limitando la dosis acumulada y el tiempo de tratamiento.
Protocolos eritematógenos frente a suberitematógenos. Mientras que empleando protocolos suberitematógenos (incrementos por sesión de 10-20 %) pueden necesitarse de 30 a 40 sesiones para alcanzar el aclaramiento, este número puede reducirse a 15-20 cuando el objetivo sea el alcanzar un eritema de leve a moderado (protocolos eritematógenos) 169. Sin embargo, los protocolos suberitematógenos son mejor tolerados por el paciente; además, se debe recordar la probable relación entre el grado de eritema y el potencial carcinogénico de la terapia UVB-BE.
Frecuencia de las sesiones
La frecuencia considerada óptima en el tratamiento de la psoriasis es de tres sesiones por semana separadas 48 h entre sí, aunque pueden administrarse de 2 a 5 170. En otras dermatosis los regímenes más habituales emplean de 2 a 3 sesiones por semana 171.
Dosis máxima por sesión
Las dosis máximas por sesión varían de forma muy considerable en función de los pacientes y de los protocolos empleados, y pueden ir de 400 a más de 5.000 mJ/cm 2. Se aconseja adoptar como dosis máxima aquella que permita una evolución clínica satisfactoria de la dermatosis.
Actitud ante la pérdida de sesiones
En la práctica diaria esta es una situación habitual que puede condicionar una disminución de la eficacia y una mayor incidencia de efectos secundarios. Se proponen las siguientes pautas:
Pérdida de una sesión: mantener la dosis previa.
Pérdida de una semana de tratamiento: disminución de la dosis en el 25 %.
Pérdida de 2 semanas de tratamiento: disminución de la dosis en el 50 %.
Pérdida de más de 2 semanas de tratamiento: reinicio del tratamiento.
Número máximo de sesiones
Se ha calculado que un número de entre 400 y 1.200 sesiones administradas durante toda la vida podría incrementar el riesgo relativo de padecer cáncer cutáneo no melanoma entre 1,2 y 2 veces 172. La protección de las áreas expuestas de forma habitual a la radiación ultravioleta ambiental podría limitar de forma notable el riesgo de carcinogénesis futura.
Pautas de mantenimiento
Las pautas de mantenimiento deben restringirse a aquellos pacientes en los que la dermatosis cursa con mayor morbilidad o con historia de rápidas recurrencias durante ciclos previos de fototerapia. En estos casos se aconseja reducir la frecuencia de las sesiones a dos por semana durante 2 a 4 semanas para continuar con una sesión por semana durante un periodo similar. En casos excepcionales puede llevarse a cabo una pauta de mantenimiento a largo plazo, con una frecuencia de una sesión por semana, sin olvidar la posibilidad de efectos secundarios a largo plazo.
Modificaciones del protocolo en dermatosis distintas a la psoriasis
En otras dermatosis acostumbran a adoptarse los protocolos establecidos para la psoriasis. Sin embargo, pueden hacerse anotaciones en algunos procesos en los que existe ya notable experiencia acumulada.
Vitíligo. Tras una dosis inicial de 200 mJ/cm 2 se añadirán incrementos porcentuales según el protocolo suberitematógeno propuesto para la psoriasis o fijos de 50 mJ/cm 2 por sesión. Se recomienda mantener como dosis óptima en cada momento del tratamiento aquella que permita proporcionar cierto grado de eritema no sintomático. Con frecuencia son suficientes dosis de 600-700 mJ/cm 2 por sesión, si bien cada caso debe evaluarse de forma individualizada. Es poco probable que la respuesta sea satisfactoria si no se observa algún tipo de repigmentación después de unas 30 sesiones 27.
Dermatitis atópica. Debido a la mayor incidencia de eritema se recomienda llevar a cabo un incremento de dosis más escalonado que en la psoriasis (p. ej., repetir dos veces cada dosis antes de llevar a cabo un incremento), escogiendo en cada paciente como dosis máxima la que permita una adecuada evolución clínica y control sintomático del prurito (en general, por debajo de los 1.000 mJ/cm 2 por sesión). La instalación de aire acondicionado en las cabinas puede favorecer la tolerancia al tratamiento 148,149.
Erupción polimorfa lumínica. Las pautas de tratamiento son parecidas a las empleadas en el vitíligo. Puede comenzarse con una dosis de 200 mJ/cm 2, aumentando el 10 % o 50 mJ/cm 2 en cada tratamiento hasta una dosis máxima por sesión de 500-700 mJ/cm 2. Debe vigilarse la posibilidad de provocar una exacerbación de la dermatosis 160,173.
Efectos secundarios de la terapia UVB-BE
Efectos secundario agudos
Eritema. Ocurre en alrededor del 50 % de los ciclos terapéuticos 174, aunque resulta significativo y molesto para el paciente sólo en el 16 % de los casos siguiendo pautas conservadoras; es la causa de la suspensión definitiva en el 2 % de los tratamientos 147.
Estrategias de prevención:
Registro y sustitución de fármacos con potencial fototóxico.
La aplicación de pautas suberitematógenas puede permitir resultados satisfactorios con respecto a las pautas eritematógenas aun a costa de un mayor número de sesiones.
Debe evitarse la exposición solar ambiental intensa el día de la sesión. Puede permitirse la exposición solar prudente durante los fines de semana.
Se ha observado mayor incidencia de eritema en los individuos mayores de 70 años, y se recomienda un incremento cuidadoso de dosis en este grupo 174.
Modificación del protocolo ante el desarrollo de eritema:
Eritema discreto asintomático o sólo levemente molesto: mantener la dosis previa.
Eritema moderado con sintomatología asociada (dolor, prurito): suspensión de 1 o 2 sesiones y evaluación clínica previa al reinicio del tratamiento.
Prurito. Es un efecto secundario frecuente durante las primeras sesiones, a menudo asociado a cierto grado de eritema. Responde en la mayoría de casos al empleo de emolientes o de antihistamínicos orales con efectos sedantes.
Estrategias de prevención: en la mayoría de casos, el prurito se asocia a eritema. Las medidas preventivas son las mismas que las descritas en el apartado referido a este efecto adverso.
Ampollas asintomáticas. Se ha descrito el desarrollo de ampollas sobre las áreas tratadas que se autolimitan después de entre 96 y 120 h, no acompañadas de hallazgos significativos en los estudios de inmunofluorescencia directa ni de alteraciones en el metabolismo de las porfirinas, que podrían estar relacionadas con la rápida disminución de la acantosis epidérmica durante el tratamiento 175. Se trata, en cualquier caso, de un efecto adverso muy poco frecuente.
Efectos adversos oculares. La radiación UVB-BE puede asociarse a efectos lesivos en el territorio ocular, en particular en forma de queratitis o conjuntivitis, circunstancia que justifica el empleo de gafas protectoras durante las sesiones. Sin embargo, de forma individualizada, la sesión puede realizarse sin gafas, pero con los ojos cerrados en pacientes con lesiones palpebrales (eczema, vitíligo) 176,177.
Efectos secundarios crónicos
Fotoenvejecimiento. Aunque se carece de estudios en los que se hayan evaluado de forma específica los efectos de la terapia UVB-BE en este punto, se sabe que la exposición crónica a la radiación UVB y UVA conduce al fotoenvejecimiento, circunstancia que puede comprobarse en la práctica en aquellos pacientes tratados de forma prolongada 178.
Carcinogénesis. No existen datos que permitan demostrar una mayor incidencia de cáncer cutáneo en pacientes tratados con terapia UVB-BE, aunque es probable que se deba a la ausencia de seguimiento prolongado hasta la fecha 179. A partir de estudios teóricos o de laboratorio se ha considerado que el potencial carcinogénico de la radiación UVB-BE resulta al menos superponible al atribuido a la radiación UVB convencional 180,181. Por el contrario, se considera menor que el asumido en el caso de la terapia PUVA 182.
Estrategias de prevención:
Restringir las pautas de mantenimiento a aquellos individuos en los que no existan alternativas más seguras y eficaces.
Empleo de cremas fotoprotectoras labiales y de gafas con filtro para la radiación ultravioleta durante las sesiones.
Empleo de cremas fotoprotectoras durante las sesiones sobre aquellas áreas no afectadas por la dermatosis, en particular en las sometidas a exposición solar ambiental (p. ej., la cara, dorso de manos y escote).
Recomendar fotoprotección frente a la exposición solar ambiental a fin de evitar un acumulación de daño actínico.
Asociaciones terapéuticas
Corticoides
Aunque no existen estudios controlados al respecto, el empleo de corticoides tópicos parece adecuado como complemento a la fototerapia en aquellas zonas poco accesibles a la radiación ultravioleta, como los pliegues o el cuero cabelludo 183. El empleo de corticoides tópicos y/o sistémicos es habitual como coadyuvante en el tratamiento de la dermatitis atópica.
Antralinas
Se han descrito buenos resultados tanto en pauta de contacto corto como empleando modificaciones de la pauta clásica de Ingram en el tratamiento de la psoriasis, con resultados comparables a los obtenidos con estas pautas en el caso de la terapia UVB-BA 184,185. No se ha investigado, sin embargo, si los resultados son mejores a los que cabe esperar con UVB-BE en monoterapia.
Derivados de la vitamina D y tazaroteno
La adición de calcipotriol y tazaroteno a las pautas de UVB-BE puede permitir una reducción de la dosis acumulada y del número de tratamientos en la psoriasis, aunque no incrementa de forma clara la eficacia con respecto a la fototerapia por sí sola 186-189. Con frecuencia los pacientes prefieren el primero de los fármacos por su mejor tolerancia y cualidades cosméticas 190,191.
Cuando decida combinarse la fototerapia con derivados de la vitamina D (y, en general, con cualquier sustancia aplicada de forma tópica), éstos deberían aplicarse después de la sesión o al menos espaciar la administración del fármaco en 2 h para evitar interferencias entre ambos tratamientos 102,192.
En el vitíligo se han descrito resultados contradictorios con respecto a la acción coadyuvante de los derivados de la vitamina D en la respuesta terapéutica 193,194.
Emolientes
La aplicación de aceite mineral o de ácido oleico al 5 % de forma previa a la terapia UVB-BE incrementa la eficacia de esta fuente de radiación en la psoriasis 195,196. Por el contrario, la vaselina en capa gruesa o los excipientes oleosos que contienen ácido salicílico resultan contraproducentes al actuar como protectores solares 197,198.
Seudocatalasa
Se ha propuesto el efecto sinérgico de la pseudocatalasa junto a la radiación UVB en el tratamiento del vitíligo, aunque las evidencias en la práctica son débiles y rebatidas en otros trabajos 199,200.
Ciclosporina
La combinación de terapia UVB-BE y ciclosporina se ha empleado con éxito en un número limitado de pacientes con dermatitis atópica 201. Se desconoce el efecto que podría tener este fármaco sobre el potencial carcinogénico de la terapia UVB-BE.
Retinoides orales
La combinación de UVB-BE y acitretino resulta útil en aquellos casos de psoriasis en placas moderadas o extensas que responden de forma insatisfactoria frente a la fototerapia (fotoquimioterapia) o al acitretino en monoterapia, si bien no está establecido que permita periodos de remisión más prolongados 202-205. Ante la ausencia de protocolos diseñados de forma específica para la terapia UVB-BE, pueden emplearse pautas de consenso propuestas de forma genérica para otras variantes de fototerapia (tabla 6) 206.
La administración concomitante de acitretino podría además ejercer efectos preventivos sobre la carcinogénesis y contrarrestar el fotoenvejecimiento 109.
GRUPO ESPAÑOL DE FOTOBIOLOGIA
Agustín Alomar Muntañola (Barcelona), José Aguilera Arjona (Málaga), Amalia Aranzana Gómez (Málaga), David Baeza Moyano (Madrid), Francisco Balaguer Sancho (Barcelona), María A. Barnadas (Barcelona), José Manuel Carrascosa Carrillo (Barcelona), Ana Mª Carrizosa Esquivel (Sevilla), Xavier de Cabo (Barcelona), Jesús de la Cuadra Oyanguren (Valencia), Rubén del Río Gil (Barcelona), Rosa de la Torre Noetzel (Madrid), Pablo Fernández Peñas (Madrid), Virginia Fernández Redondo (La Coruña), María Victoria de Gálvez Aranda (Málaga), Miguel Ángel García García-Tuñón (Madrid), Jesús Gardeazábal García (Bilbao), Ana María Giménez Arnau (Barcelona), Dolores Guimaraens Juantorena (Madrid), Antonio Harto Castaño (Madrid), Carles Janés Sariola (Vic), María Jones Caballero (Madrid), Mario Lecha Carrelero (Barcelona), Félix López Figueroa (Málaga), Jerónimo Lorente Castelló (Barcelona), Pilar Manrique Martínez (Vizcaya), José A. Martínez Lozano (Valencia), Miguel Ángel Miranda (Valencia), Alberto Miranda Romero (Valladolid), Josep Montero Querol (Barcelona), Ignacio Mora Morilla (Madrid), Santiago Nonell (Barcelona), Francisco Javier Ortiz de Frutos (Madrid), Amparo Pérez Ferriols (Valencia), Josep A. Pujol Montcusí (Tarragona), Mª Teresa Rodríguez Granados (Pontevedra), Paloma Sánchez-Pedreño Guillén (Murcia), Carles Trullàs (Barcelona), Santiago Vidal Asensi (Madrid).