Presentamos el caso de una mujer de 64 años de edad, con una lesión en el ala nasal izquierda, indolora, de tres años de evolución, sin curación espontánea. La paciente no reconocía haber padecido un antecedente traumático ni alteraciones de la sensibilidad a ese nivel; asimismo, negaba manipulación de la lesión. Entre sus antecedentes refería un carcinoma ductal de mama tratado con cirugía, quimioterapia y radioterapia, sin recidiva hasta el momento. Destacaba además una hidrocefalia tetraventricular y una malformación de Arnold Chiari asociada a hidrosiringomielia C2-D4, con paresia del miembro superior izquierdo como única sintomatología secundaria. Había sido atendida también en el Servicio de Psiquiatría por un trastorno depresivo.
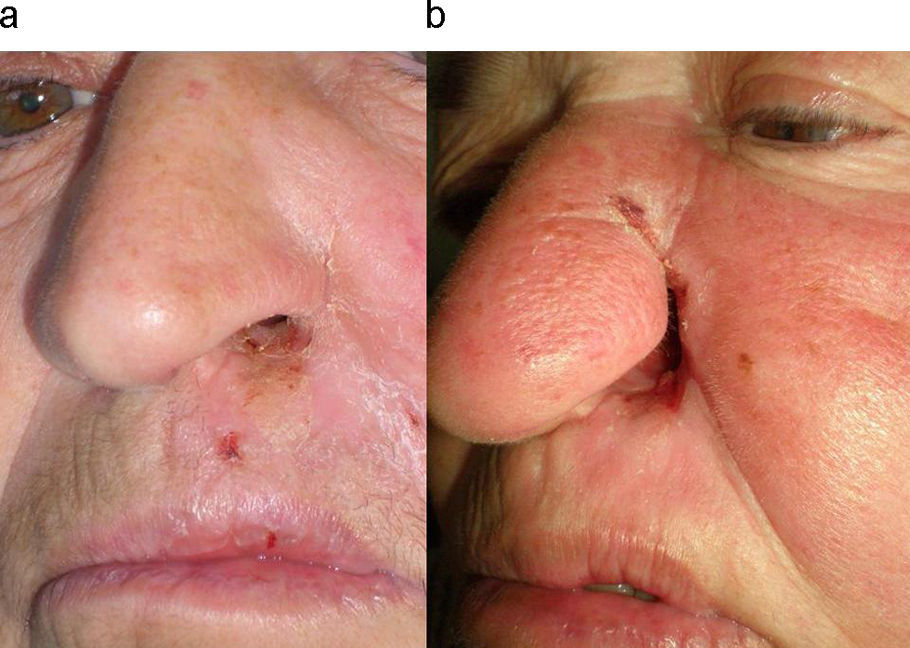
Exploración físicaEn el surco nasogeniano izquierdo se apreciaba inicialmente eritema y descamación gruesa, no infiltrada, con posterior ulceración y crecimiento centrífugo hasta amputar parte del ala nasal izquierda. La superficie era sanguinolenta con escamocostra adherida (fig. 1).
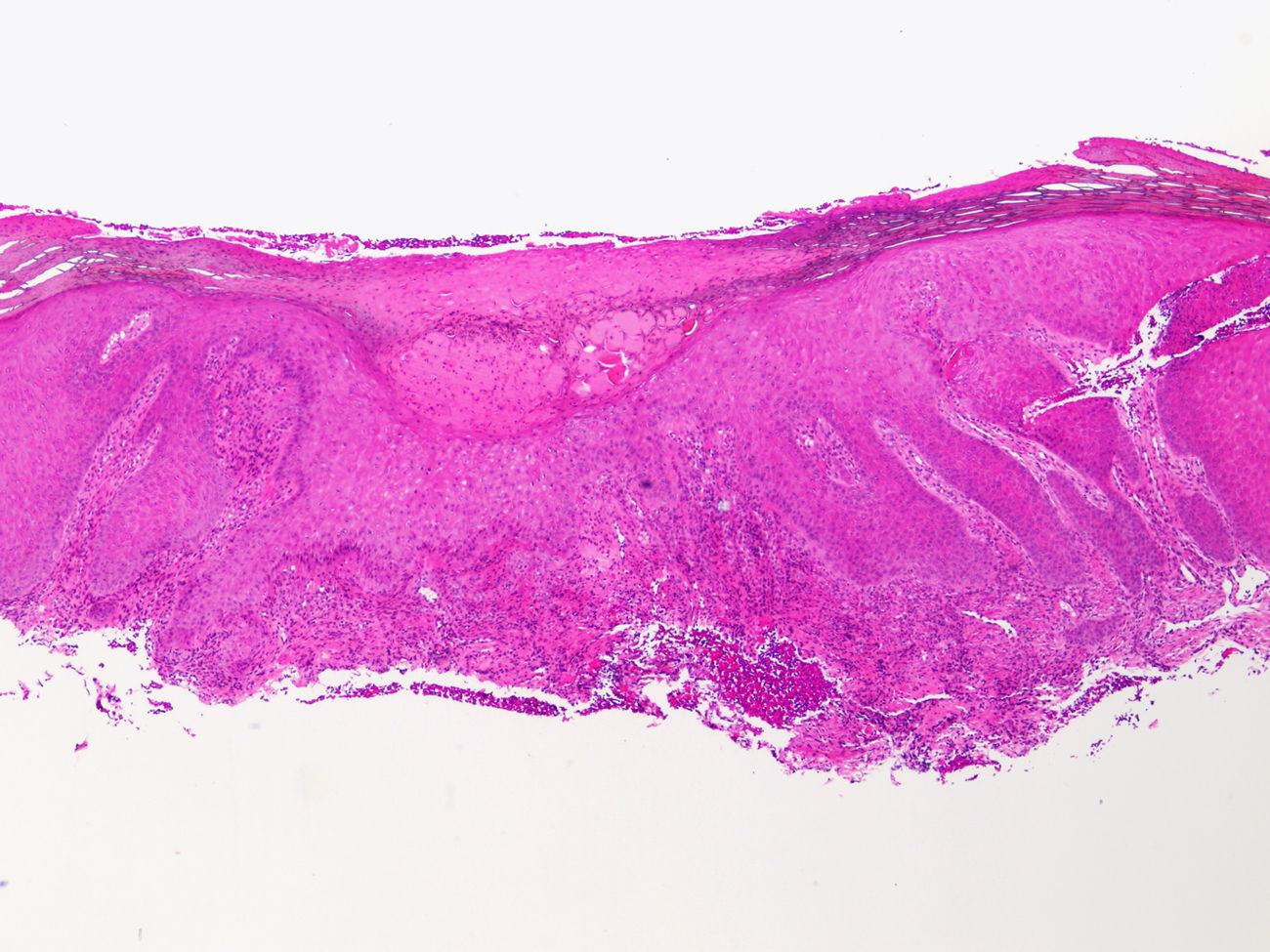
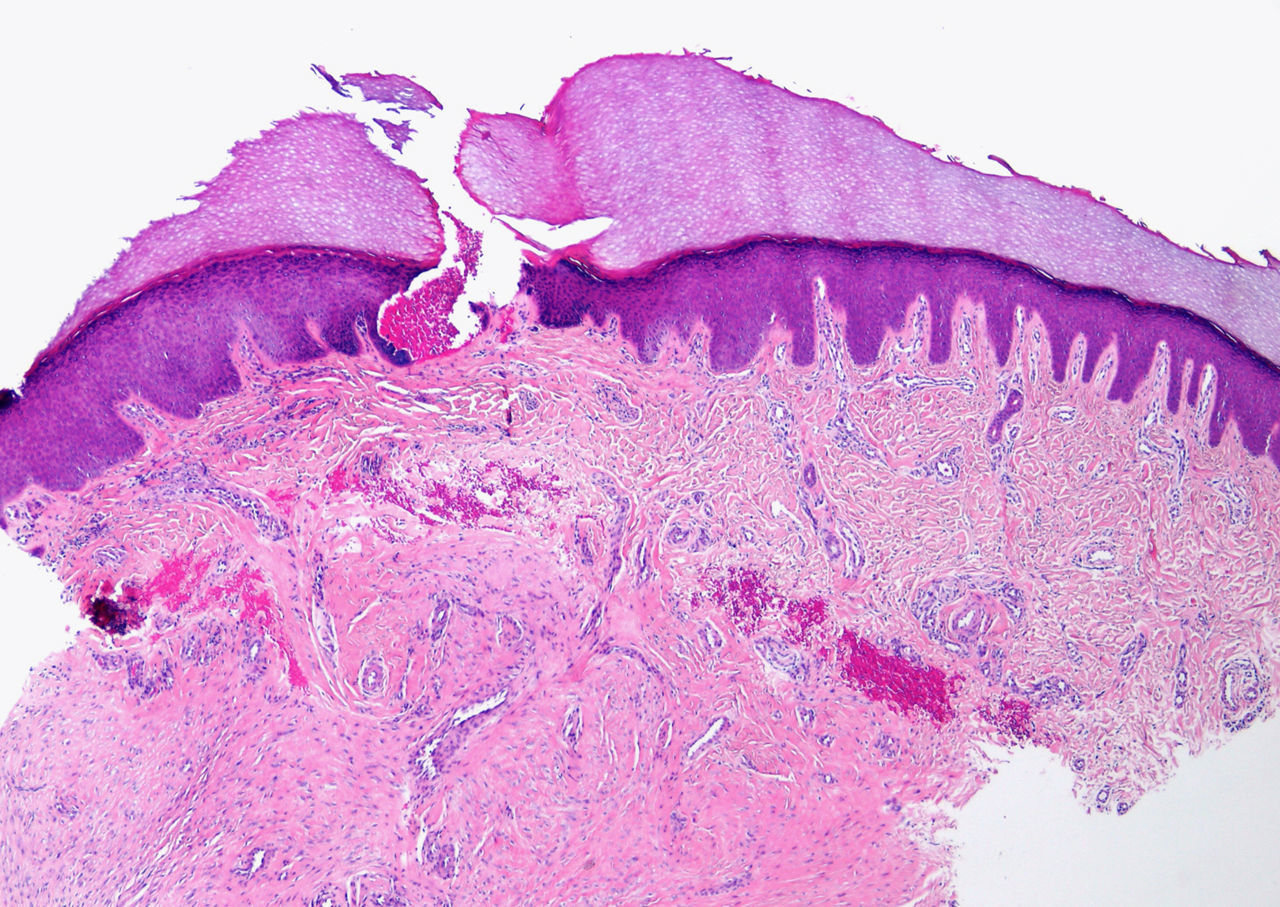
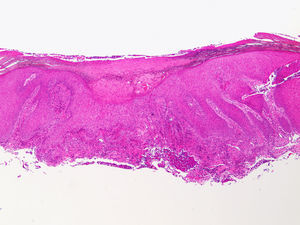
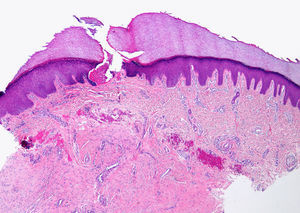
HistopatologíaSe realizaron dos biopsias cutáneas que descartaron malignidad u otros posibles procesos. En la primera se observaron hallazgos compatibles con liquen simple; la segunda biopsia mostró ulceración superficial con acantosis e infiltrado inflamatorio perivascular (figs. 2 y 3).
Exploraciones complementariasEl Servicio de Neurología no evidenció afectación del trigémino en la exploración física ni otros signos sugestivos de síndrome trófico del trigémino.
DiagnósticoDermatitis facticia.
Evolución y tratamientoSe decidió tratamiento conservador con prótesis. Se perdió a la paciente durante su seguimiento.
ComentarioEl síndrome trófico del trigémino (STT) y la dermatitis facticia (DF) son dos causas poco frecuentes de úlceras nasales autoinducidas1. Ambas deben diferenciarse de otras etiologías más frecuentes de úlceras nasales, fundamentalmente procesos infecciosos, tumorales y granulomatosos2. La biopsia cutánea, las pruebas de laboratorio y los cultivos permiten realizar un diagnóstico adecuado.
El STT se caracteriza por la tríada de anestesia del V par, parestesias y ulceración del ala nasal. La úlcera es indolora, con una morfología típica in crescendo, costrosa y respeta la punta nasal. La naturaleza de las lesiones es autoinducida y los pacientes así lo reconocen. Las parestesias y la anestesia, que genera sensación de congestión nasal, llevan a una manipulación continuada1–3. En los dos tercios de los casos el daño del nervio es iatrogénico, por ablación del mismo como tratamiento de la neuralgia (33%), o secundario a un accidente cerebrovascular (33%). Otras causas incluyen la siringobulbia3. Afecta más a mujeres de edad avanzada y el diagnóstico es clínico. Este trastorno tiende a la cronicidad y el tratamiento suele ser insatisfactorio. La educación del paciente y las medidas de protección de la herida son lo más importante1–3.
La DF se incluye dentro del espectro de los trastornos facticios, definidos como enfermedades simuladas o autoprovocadas, en las que la producción de síntomas se halla bajo el control voluntario del paciente y su objetivo es asumir el papel de enfermo. Afecta generalmente a mujeres jóvenes que típicamente no reconocen la automanipulación. La mayoría de los pacientes presenta un trastorno de personalidad límite, aunque también se ha asociado a muchas otras psicopatologías, entre ellas la depresión4,5. Las lesiones cutáneas son muy variadas e inespecíficas. La afectación facial ronda el 50% de los casos6. El diagnóstico suele ser de exclusión. El pronóstico es variable y el cuadro suele prolongarse durante años. El tratamiento debe ser psicoterápico y estar basado en una buena relación médico-paciente. Pueden utilizarse fármacos psicotropos5,6.
La paciente que presentamos mostraba una lesión clínica muy sugestiva de STT. Sin embargo, no refería clínica neurológica típica y la exploración física del V par fue normal. No presentaba tampoco antecedentes de daño del nervio. La siringobulbia está descrita como una posible causa. Sin embargo, nuestra paciente presentaba afectación más baja, en forma de siringomielia C2-D4, que no justifica el daño al nivel del V par. Por otra parte, la paciente tenía antecedentes de depresión y negaba la manipulación de la lesión. Con estos datos y la inespecificidad de las biopsias realizadas, postulamos el diagnóstico de exclusión de DF y optamos por el tratamiento conservador.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.