El arsenal terapéutico para el tratamiento de los carcinomas basocelulares hoy en día es muy amplio. No obstante, existen pocos estudios controlados, aleatorizados con seguimiento a 5 años que comparen la eficacia de los diferentes tratamientos. Esto es difícil, debido probablemente a que la eficacia de los mismos depende de varios factores: los derivados del propio tumor, del paciente, de la técnica y del manejo de ella hecha por el dermatólogo. Describiremos en primer lugar las opciones terapéuticas con las que contamos, incluyendo además algunos tratamientos innovadores, dividiéndolas en dos grupos principales: quirúrgicos y no quirúrgicos, enfatizando en las indicaciones, ventajas y desventajas de cada tipo, así como las tasas de curación y recurrencia de los mismos. Posteriormente con las evidencias presentadas intentaremos, de manera esquemática, exponer las estrategias terapéuticas recomendadas en cada caso, las actitudes a adoptar en determinadas situaciones así como nuestra propia experiencia.
Numerous therapeutic options are now available for the treatment of basal cell carcinoma. However, few randomized controlled trials with 5-year follow-up have compared the effectiveness of the different treatments. Such a comparison is difficult, probably because efficacy depends on several factors: those related to the tumor, the patient, the technique, and the dermatologist's experience. We first describe the available therapeutic options, including certain innovative treatments. We have divided them into 2 main groups—surgical and nonsurgical—and focus on the indications, advantages, and disadvantages of each one, as well as on the cure and recurrence rates. Then, based on the evidence reviewed, we attempt to provide an outline of the therapeutic strategies recommended in basal cell carcinoma, and the approach to be used in specific situations. We also describe our own experience.
El carcinoma basocelular (CBC) es el tumor cutáneo maligno más frecuente en la raza blanca. El principal factor etiológico conocido es la exposición solar. Es considerado un tumor maligno con poder destructor local y metastatiza excepcionalmente. La tasa de incidencia de esta enfermedad ha aumentado a nivel mundial durante las últimas décadas. Según las estadísticas del 2008 de la Sociedad Americana de Cáncer, la incidencia anual de cáncer de piel no melanoma (CPNM) se estima en 1,3 millones de casos, de los cuales el 75% corresponde a CBC1. En España la tasa media es de 80–90 casos/100.000 habitantes/año2. Bielsa et al informan una tasa de incidencia de 253/100.000 personas/año en una población mediterránea de España, cifras superiores a los datos reportados previamente3.
El arsenal terapéutico para el tratamiento de los CBC hoy en día es muy amplio utilizándose diferentes métodos. Aunque apenas existen estudios que comparan la eficacia de los diferentes tratamientos, la cirugía y la radioterapia parecen ser los métodos más efectivos, siendo el tratamiento quirúrgico el procedimiento con la tasa más baja de recurrencias4.
Factores condicionantes de la modalidad terapéutica a elegirAnte un enfermo con CBC la finalidad terapéutica es eliminar el tumor respetando al máximo la piel sana y conservando la funcionalidad y la estética. El tratamiento debe ser individualizado, de acuerdo con factores derivados del tipo de tumor, del paciente y las habilidades del dermatólogo5.
- 1.
Factores derivados del propio tumor. La localización anatómica, el tamaño, la definición de los márgenes, si es primario o recurrente, la aparición o no sobre lesión previa (radioterapia o inflamación crónica), el tipo histológico, y la existencia o no de afectación perineural.
- 2.
Factores derivados del enfermo. Expectativa de vida del enfermo, enfermedades-condicionantes de vida e inmunosupresión.
- 3.
Factores derivados del tratamiento. Porcentaje de curaciones con cada tratamiento, habilidad y entrenamiento del cirujano en esa técnica, preservación de la funcionalidad, morbilidad de la técnica, coste y consideraciones estéticas.
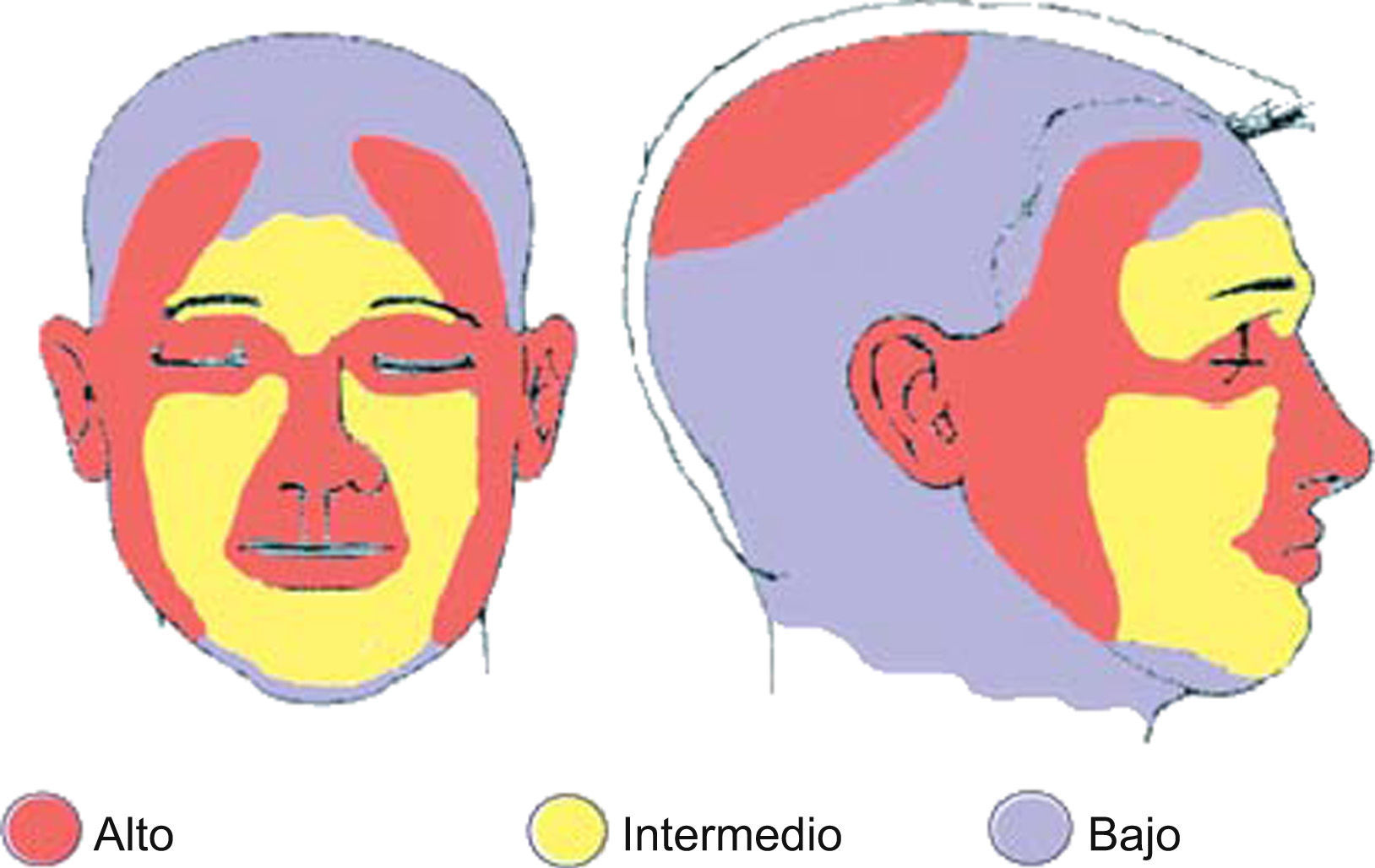
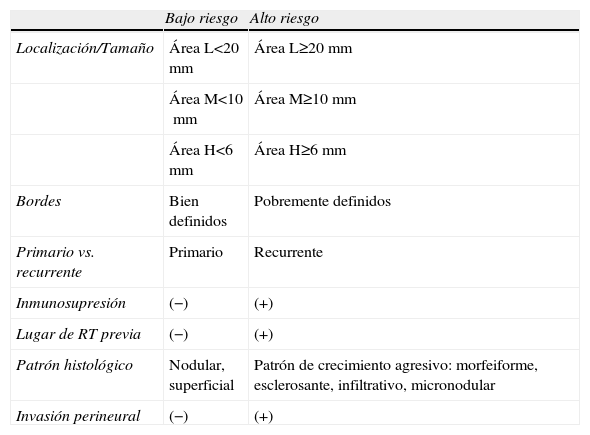
Teniendo en cuenta los dos primeros puntos podemos definir dos grupos con características bien definidas, como son alto y bajo riesgo para la recurrencia (tabla 1, fig. 1). Los tumores de alto riesgo tendrán más probabilidades de recidivas que los de bajo riesgo y requerirán por tanto tratamientos más agresivos. Sin embargo, en esta clasificación en alto y bajo riesgo pueden no tenerse en cuenta todas las variables posibles.
Factores de riesgo para recurrencia de carcinomas basocelulares
| Bajo riesgo | Alto riesgo | |
| Localización/Tamaño | Área L<20mm | Área L≥20mm |
| Área M<10mm | Área M≥10mm | |
| Área H<6mm | Área H≥6mm | |
| Bordes | Bien definidos | Pobremente definidos |
| Primario vs. recurrente | Primario | Recurrente |
| Inmunosupresión | (−) | (+) |
| Lugar de RT previa | (−) | (+) |
| Patrón histológico | Nodular, superficial | Patrón de crecimiento agresivo: morfeiforme, esclerosante, infiltrativo, micronodular |
| Invasión perineural | (−) | (+) |
Área H: «área de la máscara» (zona central del rostro, párpados, cejas, región periorbitaria, nariz, labios [cutánea y bermellón], barbilla, mandíbula, áreas pre y retroauricular), genitales, manos y pies. Área L: mejillas, frente, cuero cabelludo y cuello. Área M: Tronco y extremidades. Fuente: Modificado de NCCN Clinical Practice Guidelines in Oncology 20096.
Además de las previas existen en la actualidad terapias no quirúrgicas para el tratamiento del CBC, las cuales presentan un buen perfil de seguridad y han alcanzado un tiempo de seguimiento que nos permite realizar comparaciones con los tratamientos estándares.
De manera esquemática podemos dividir las diferentes modalidades terapéuticas en dos grandes categorías, que son los tratamientos quirúrgicos vs. no quirúrgicos del CBC. Trataremos de definir cuáles son las indicaciones de cada tratamiento en base a los datos de la literatura.
Tratamiento quirúrgico1. Cirugía escisional: consiste en la extirpación con márgenes del tumor. Según la National Comprehensive Cancer Network (NCCN)6, estos márgenes deberían ser de 4mm en el caso de CBC de bajo riesgo, y de 10mm de margen cuando se trate de un CBC de alto riesgo.
La cirugía es considerada el tratamiento de elección de los CBC por dos motivos principales; permite obtener los mayores porcentajes de curaciones comparados con otros tratamientos y facilita el control histológico de los márgenes del tumor. Sin embargo, la sensibilidad del estudio histológico convencional en la detección de tumor residual en CBC pequeños y bien delimitados que se extirpan con 2mm de margen lateral es solo del 44%7. A pesar de esta baja sensibilidad, el estudio histológico nos va a permitir conocer en muchos casos, la existencia de tumor en los bordes del área resecada. Las tasas de resección incompleta de CBC reportadas en estudios retrospectivos varían en rangos de 6,3–25% y en estudios prospectivos del 2 al 18%8. Liu et al señalan una tasa de recurrencia a los 5 años de 17% cuando el borde periférico está afectado y del 33% cuando el margen profundo es positivo9,10.
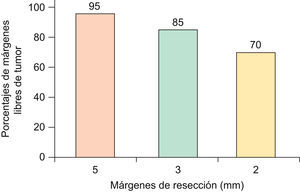
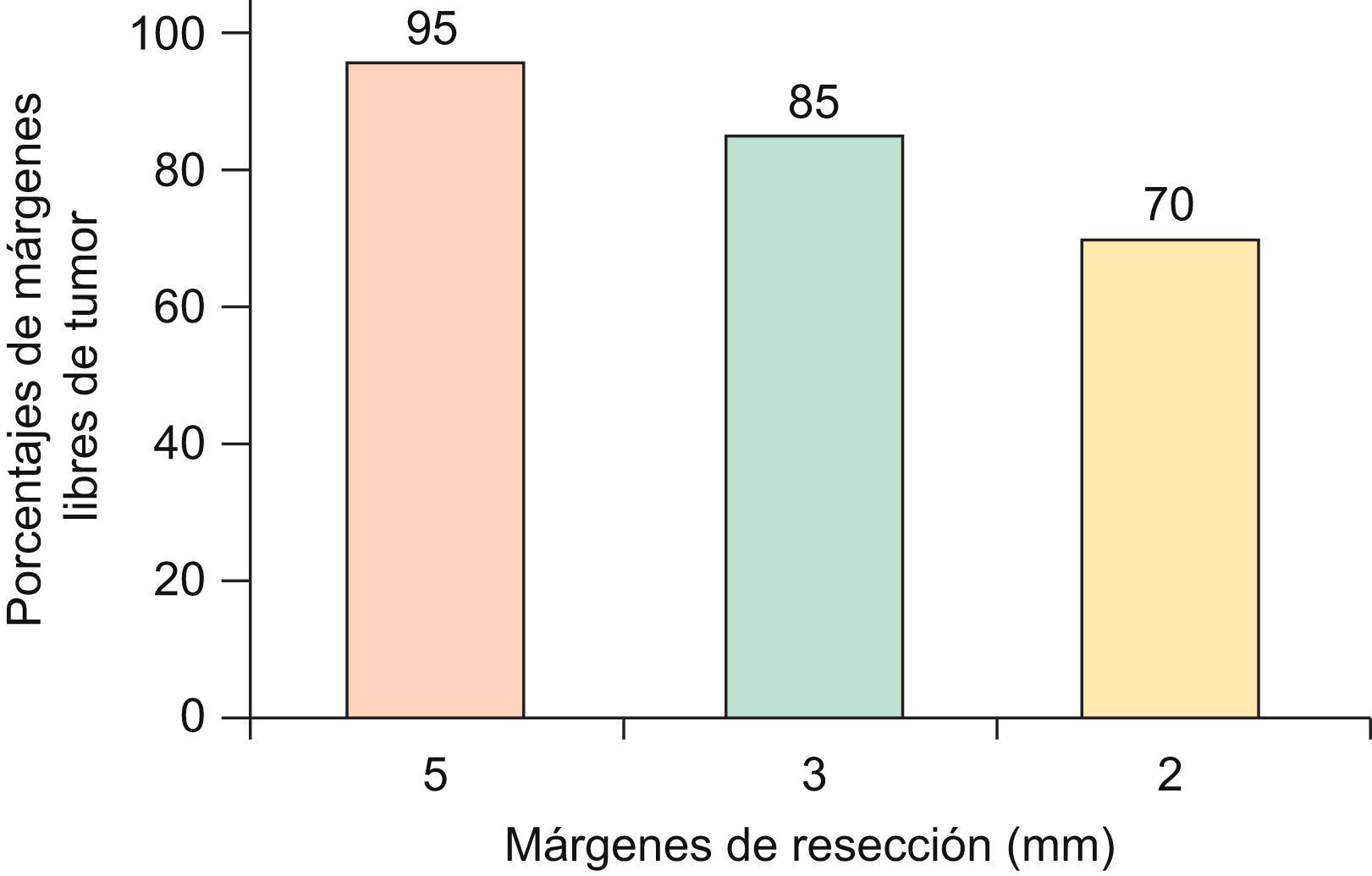
Respecto a los márgenes de resección, se han propuesto diversas medidas con sustentación científica, donde los CBC primarios, de bordes bien definidos, menores de 2cm, con patrón histopatológico no agresivo (nodular, superficial), presentan márgenes negativos en el 95% de los casos si se resecan con 5mm de margen de seguridad. Sin embargo, este porcentaje baja a 85% si se resecan con 3mm de margen y a 70% si se resecan con márgenes de 2mm11–13 (fig. 2). Griffiths et al realizan un análisis de 1.539 CBC primarios (sin especificar el subtipo histológico), concluyendo que más del 70% de los CBC localizados en áreas de importancia estética (peri-orbitaria, nariz, mejillas, labios, mentón y cuello) fueron completamente extirpados con márgenes menores de 5mm12.
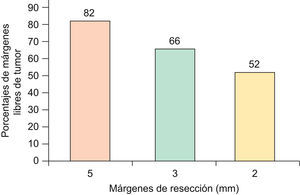
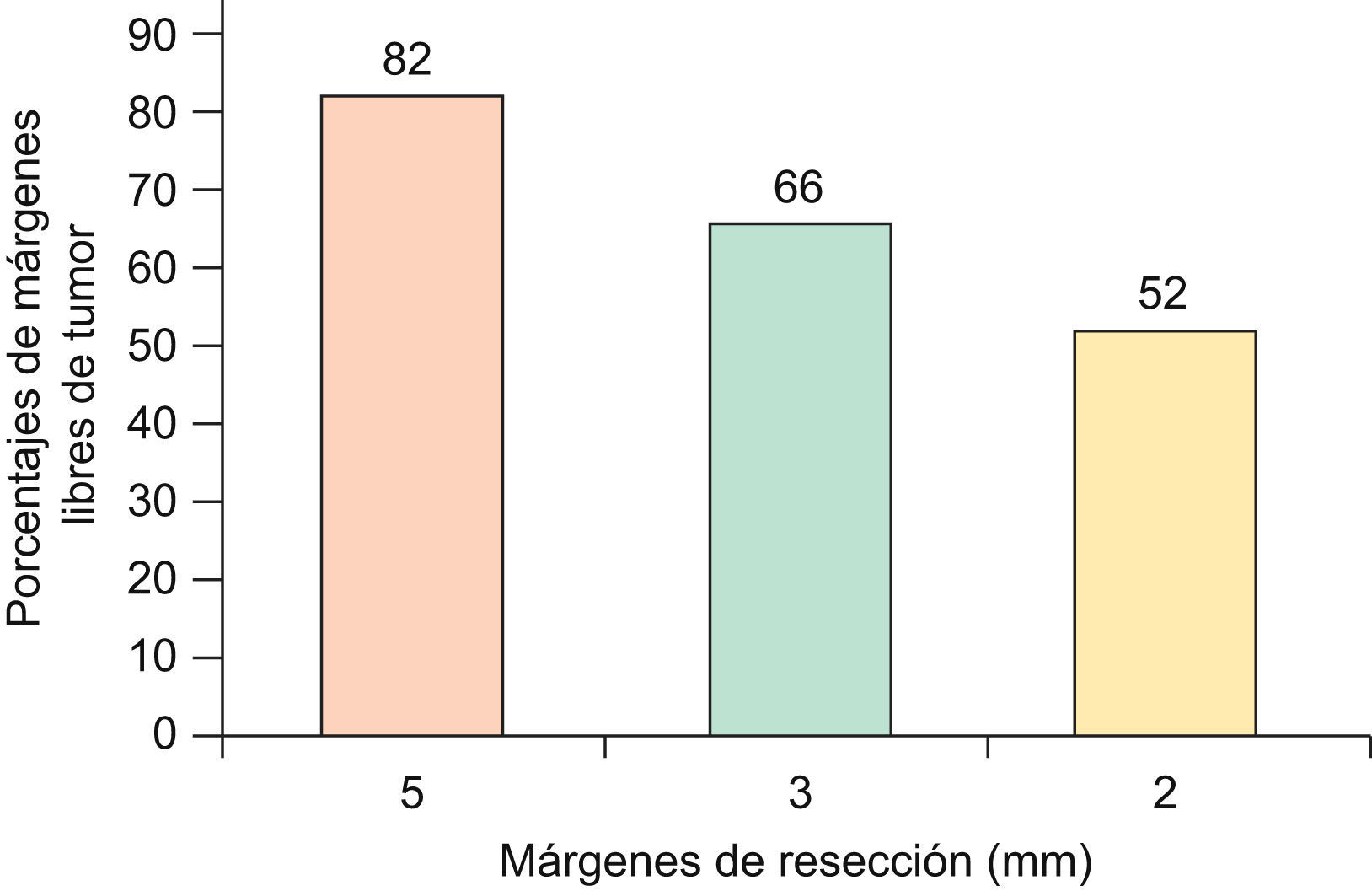
En el caso que sean CBC de 1 a 2cm de diámetro, con patrón histológico infiltrativo, se obtienen márgenes negativos en el 82% si se resecan con de 5mm de margen, 66% con 3mm de margen y solo 52% si se extirpan con 2mm de margen11 (fig. 3). Por tanto algunos autores sugieren que CBC de patrón histológico agresivo (esclerodermiformes, infiltrativo mixto o micronodular), mayores de 2cm, o recurrentes, requerirían márgenes mínimos de 5–10mm para obtener márgenes libres de tumor en un 95%14,15.
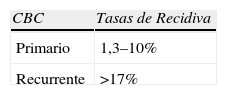
Las tasas de recurrencia de la cirugía en la extirpación de CBC se sitúan en rangos de 1,3–10% en CBC primarios y >17% en CBC recurrentes16,17 (tabla 2). Al analizar estas tasas de recurrencia deben ser considerados varios aspectos relativos al tumor:
- a)
El subtipo histológico Su et al comparan las tasas de resección incompleta según el subtipo histológico, encontrando las mayores tasas para el subtipo infiltrativo (62,8%), superficial (16%) y nodular (7,3%)8. Staub et al publican un estudio que incluye 674CBC primarios tratados con extirpación quirúrgica y seguimiento a 5 años, encontrando una tasa de recidiva de 3,8%, de los cuales el 33% eran de tipo histológico infiltrativo, 25% nodulares, 25% superficiales y otros tipos histológicos en el 17% de los casos18.
- b)
Tamaño de la lesión; Silverman et al19 en el año 1993, tratan 588CBC con extirpación quirúrgica, sin especificar márgenes de resección, con seguimiento a 5 años, encontrando que los CBC localizados en la cabeza menores de 6mm presentan una tasa de recurrencia de 3,2%, aquellos de 6–9mm de diámetro una tasa de 8% y los tumores de 10mm de diámetro o más, tuvieron tasas de recurrencia de 9%.
- c)
Sitio anatómico: la localización es un factor de riesgo bien conocido para la recurrencia desde hace varios años. El concepto de la llamada «área de la máscara de la cara» data del año 1983 en un revisión de Swanson, en donde se obtenían las tasas más altas de recurrencia en zona central del rostro, párpados, cejas, región periorbitaria, nariz, labios, barbilla, mandíbula, áreas pre y retroauricular20. En el estudio de Silverman et al, encuentran tasas de recurrencia a 5 años del 6,6% para tumores localizados en la cabeza y del 0,7% para tumores de otras localizaciones, con diferencias estadísticamente significativas19. Otro estudio publicado en el 2005, de 1635CBC primarios, localizados en cabeza, con datos de extirpación quirúrgica completa y 5 años de seguimiento, realizado por cirujanos plásticos, informa una tasa de recurrencia de 1,3%; 2/3 de los cuales estaban localizados en la sien y la frente17.
- d)
Primarios o recurrentes: Silverman et al, incluyen una amplia serie de pacientes con 5.755CBC, dos tercios de los cuales eran primarios con 5 años de seguimiento, tratados con diferentes técnicas (cirugía convencional, curetaje y electrocoagulación o radioterapia) y encuentran unas tasas de recidiva de 10,6% para CBC primarios vs. 15,4% para CBC recurrentes21. Otro estudio que compara las tasas de recurrencia en CBC tratados con Cirugía convencional, encuentra una tasa media de recurrencia de 4,8% para CBC primarios y 11,6% para CBC recurrentes19.
Tasas de recidiva de CBC tratados mediante cirugía escisional según sea primario o recurrente16,17
| CBC | Tasas de Recidiva |
| Primario | 1,3–10% |
| Recurrente | >17% |
2. Cirugía de Mohs: la cirugía de Mohs, descrita por Frederic Mohs en 1941, es una técnica quirúrgica con control histológico de los bordes, utilizada para eliminar tumores cutáneos de alto riesgo. A diferencia de otras técnicas empleadas para el tratamiento del cáncer cutáneo, la cirugía de Mohs nos permite analizar el 100% de los bordes y respetar el máximo tejido sano, presentando los mejores porcentajes de curación. (99% para tumores primarios y 95% en tumores recidivantes)5. Las principales indicaciones de la cirugía de Mohs se recogen en la tabla 3.
Indicaciones para tratamiento con cirugía de Mohs
| Localización: en o alrededor de párpados, orejas, nariz, labios, pliegue nasolabial, frente, cuero cabelludo y zonas de fusión de pliegues embrionario |
| Subtipos histológicos: esclerosante, infiltrativo, micronodular |
| Recurrencias |
| Tamaño: >2cm |
| Afectación perineural |
| Márgenes mal definidos en zona de riesgo |
La mayoría de las series publicadas coinciden en afirmar que los tumores de gran tamaño, con un subtipo histológico agresivo, recidivantes o localizados en áreas de fusión embrionaria precisan más estadíos de cirugía de Mohs, mayor es su extensión subclínica y mayor es la probabilidad de recidiva22,23. En base a una revisión sistemática de la literatura se estimó una tasa de recurrencia a los 5 años de aproximadamente 1–3% para los CBC primarios tratados con cirugía de Mohs, situándose entre 5–7% para CBC recurrentes8. Un estudio prospectivo, aleatorizado, controlado con 5 años de seguimiento que compara la extirpación quirúrgica con la cirugía de Mohs para el tratamiento de CBC de alto riesgo, encuentra que no hay diferencia estadísticamente significativa para la recurrencia en los casos de CBC primarios, pero si las había cuando se trataban CBC recurrentes, a favor de la cirugía de Mohs16. Sin embargo cabe destacar en este estudio, que algunos pacientes incluidos inicialmente en el grupo tratado con extirpación quirúrgica y que no fueron completamente extirpados, eran re-tratados con cirugía de Mohs, pero fueron incluidos en el primer grupo al momento del análisis estadístico.
Algunas limitaciones de esta técnica incluyen: la formación especializada necesaria para su realización, el mayor tiempo quirúrgico necesario y los costes más elevados asociados con este procedimiento, aunque el ahorro de piel y su mínimo porcentaje de recidivas, la hacen coste-efectiva23,24.
Tratamiento no quirúrgico1. Criocirugía: Consiste en la congelación y descongelación de la piel, causando alteraciones biológicas por la reducción de la temperatura, siendo el objetivo la necrosis tisular. Las formas más habituales de aplicación de la criocirugía son en forma de aerosol y de criosonda. Se recomienda en el CBC nodular o ulcerado, palpable, con bordes claramente visibles y menor de 2cm de diámetro. Es especialmente útil en aquellos tumores que asientan sobre áreas de contornos complicados, sobre el hueso y/o el cartílago y en los pacientes seniles o con enfermedades concomitantes25. Tiene como ventajas la seguridad, rapidez, efectividad, bajo coste y resultados cosméticos satisfactorios. La principal desventaja de la criocirugía es no poder evaluar histopatológicamente los márgenes del tumor. Si se lleva a cabo un curetaje cuidadoso seguido por dos ciclos de congelamiento profundo, el riesgo de recurrencia es mínimo26. Los porcentajes de curación de CBC de bajo riesgo con esta técnica se sitúan entre 95 y 97%27. Un estudio publicado recientemente utilizó tratamiento combinado de 2–5 semanas de aplicación de imiquimod tópico, seguido de criocirugía (spray, 2 ciclos, 10–20sg) y nuevamente Imiquimod durante 2–12 semanas para el tratamiento de CBC de alto riesgo, con resultados prometedores y eficacia de 95% a los 18 meses de seguimiento28.
2. Curetaje y electrocoagulación: la técnica consiste en primer lugar en el curetaje seguido por electrocoagulación del lecho quirúrgico, repitiendo el procedimiento cuantas veces se estime necesario. Únicamente se recomienda en CBC de bajo riesgo, como el superficial o el nodular, bien delimitado y menor de un centímetro, confinado a la dermis superior y localizado en zona de bajo riesgo y sin pelos (debido a que si el tumor se extiende a estructuras foliculares podría no ser eliminado correctamente). Si durante el curso del procedimiento se constata afectación de tejido subcutáneo, se debe realizar posteriormente extirpación quirúrgica6. Es una técnica cómoda, barata y permite obtener buenos resultados funcionales y estéticos. Sus inconvenientes son que no puede realizarse estudio histopatológico de los bordes y los propios del cierre por segunda intención. Con una buena indicación y en manos expertas consigue un porcentaje de curaciones de hasta el 97% en CBC primarios de bajo riesgo. Este porcentaje disminuye mucho si el tumor es recurrente o de alto riesgo5,29. Un reciente estudio que intenta comparar la técnica de curetaje entre curetas descartables y no descartables en 405CBC primarios (la mayoría menores de 1cm de diámetro, superficiales y nodulares, localizados en cabeza y cuello) y seguimiento a 5 años, encuentran tasas de curación de 80%, sin encontrar diferencias estadísticamente significativas entre ambos tipos de curetas30.
3. Terapia fotodinámica: la terapia fotodinámica (TFD) es una modalidad de tratamiento relativamente reciente que se basa en la aplicación de una sustancia fotosensibilizante y la iluminación posterior de la lesión con luz visible para producir moléculas de oxígeno activado que destruyan las células diana. El metilaminolevulinato (MAL), ofrece la ventaja de ser un agente más lipofílico que consigue una mayor penetración que el 5-α-aminolevulinico (ALA)31. Según las guías clínicas americanas del 2007, la TFD con MAL es una buena opción en el CBC superficial por su efectividad, con 5 años de seguimiento, y su excelente resultado cosmético (evidencia IA). Además es especialmente ventajosa para lesiones extensas, múltiples y localizadas en áreas con algún problema de la cicatrización. El protocolo más comúnmente recomendado es de 2 sesiones en los CBC32. Basset-Seguin et al comparan la TFD frente a crioterapia en CBC superficiales, con porcentajes de curación de 78% y 80% respectivamente, con mejores resultados cosméticos en el grupo de TFD33. En el caso del CBC nodular la principal dificultad es que tanto el fotosensibilizante como la luz alcancen la profundidad suficiente para tratar el extremo más profundo del tumor. El MAL tópico ha demostrado que es capaz de penetrar en los CBC nodulares de hasta 2mm. Las guías clínicas americanas del año 2007 por lo tanto la recomiendan como opción terapéutica efectiva y segura en CBC nodular, preferiblemente para lesiones delgadas, con la ventaja de un resultado cosmético bueno (evidencia IA)32. Comparándola con la cirugía, la tasa de respuesta completa de CBC nodulares a la TFD con MAL y luz roja fue del 91% a los 3 meses, frente al 98% del grupo tratado con cirugía, con tasas de recurrencia a los 5 años del 14%, frente al 2% tras cirugía. En cuanto al resultado cosmético fue excelente en el 85% de los pacientes tratados con TFD frente al 19% de los tratados con cirugía34.
La falta de confirmación histológica es nuevamente una desventaja frente a la cirugía, por tanto es preciso un seguimiento mantenido para descartar la recidiva. Además su uso está contraindicado en los CBC de tipo infiltrativo, los pigmentados y los recidivantes32.
4. Radioterapia: la radioterapia es una técnica clásica, que se utilizó como primera línea de tratamiento del CBC hace unos años, pero que por varias razones ha ido perdiendo terreno en el manejo de este tumor. En las últimas guías de la NCCN6 su uso fue un tema de controversia. Esta técnica está en particular indicada en tumores en zona de alto riesgo, mayores de 15mm de diámetro y en zona de mediano riesgo, mayores de 20mm. No está indicado para tumores de bajo riesgo localizados en tronco, extremidades y genitales6. Su principal inconveniente es la falta de control de los márgenes. Las revisiones clásicas ofrecen unos porcentajes de curación a los 5 años del 91,3% en los CBC primarios y del 90,2% en los recurrentes5. Un estudio que compara escisión quirúrgica de 174CBC (primarios, localizados en la cara, menores de 4cm de diámetro, tipos histológicos no agresivos), con radioterapia de 173CBC de similares características, encuentra que la tasa de recurrencia a los 4 años fue de 0,7% en el grupo tratado con cirugía y 7,5% en el grupo tratado con radioterapia. Los resultados cosméticos a los 4 años fueron significativamente superiores en los pacientes tratados con cirugía35. Por tanto, es una opción de tratamiento efectiva para pacientes no candidatos a tratamiento quirúrgico, mayores de 60 años (debido a probables secuelas a largo plazo) en tumores primarios o recurrentes, después de un tratamiento quirúrgico, como terapia adyuvante o cuando se informa de invasión perineural. Está contraindicado en pacientes que posean condiciones genéticas que predispongan a tumores cútaneos (xeroderma pigmentoso, síndrome del nevo basocelular) o enfermedades del tejido conectivo (esclerodermia)6.
5. Imiquimod: es un modulador de la respuesta inmune, agonista del toll-like receptor 7 (TLR-7), con actividad antivírica y antitumoral, que actúa induciendo la liberación local de interferón-α, factor de necrosis tumoral-α y de otras citocinas, además de inducir la apoptosis de células tumorales. El imiquimod tópico está aprobado para el tratamiento de CBC superficiales, utilizando el régimen de 5 veces a la semana, durante 6 semanas. Este régimen representa un balance terapéutico entre la eficacia y tolerabilidad del paciente de las reacciones inflamatorias locales. Los datos a largo plazo sobre las tasas de recurrencia clínica son limitados. Un estudio multicéntrico abierto de 182 pacientes con CBC superficiales, utilizando el régimen de 5 veces a la semana durante 6 semanas, resultó en 89,6% de pacientes que respondieron inicialmente al tratamiento, los cuales se incluyeron luego en una fase de seguimiento de 5 años siendo evaluados anualmente. La estimación del éxito del tratamiento en general para todos los pacientes utilizando tablas de Kaplan Meier y ajuste de resultados finales con intención de tratar fue del 77,9% (sin datos clínicos de recidiva) y 80,9% teniendo en cuenta la histología, debido a que se biopsiaban las lesiones sospechosas, siendo negativas en 4 casos clínicamente sugerentes de tumor. La mayoría de las recurrencias se produjeron durante el primer año36.
En casos de CBC nodulares, un estudio incluyó 102 pacientes tratados con imiquimod tres veces por semana durante 8 a 12 semanas (CBC nodulares menores de 1,5cm de diámetro). A las 8 semanas se realizaba una biopsia escisional del tumor primario, con un margen de 3mm (previamente documentado y fotografiado). Solo 90 pacientes completaron el tratamiento. Se obtuvo curación clínica de las lesiones en 78% de los casos, e histológica en 64%. La mejor respuesta se obtuvo en lesiones menores a 1cm de diámetro37.
Recientes estudios plantean la combinación de curetaje seguido de la aplicación tópica de Imiquimod. Tillman et al publican un estudio que incluye 90 pacientes con 101CBC, de un tamaño promedio de 1cm, la mayoría localizados en sitios anatómicos de alto riesgo (66%) principalmente en la nariz y subtipo histológico nodular en el 61% de los casos, siendo tratados con curetaje seguido de Imiquimod crema al 5%, 5 veces a la semana durante 6 semanas, con un seguimiento de 36 meses, encontrando una tasa de curación clínica de 96% y un excelente resultado cosmético38.
6. Láser: consiste en la aplicación de una fuente de luz coherente o no coherente, para la destrucción de tumores. Se emplean varios tipos de láseres para la destrucción de tumores tanto ablativos como selectivos. Estarían indicadas en tumores de bajo riesgo. Presenta la desventaja de no contar con estudio histológico del tumor, aunque los resultados cosméticos son muy buenos. Hay pocos estudios amplios acerca del porcentaje de curación con esta técnica, principalmente realizados con Láser PDL y CO2, aunque no cuentan con seguimiento a largo plazo39. Moskalik et al publican recientemente el tratamiento de 3.346CBC primarios localizados en la cara, menores de 2cm de diámetro, sin especificar tipo histológico, y 188CBC bien delimitados recurrentes que aparecen después del tratamiento con otros métodos. Se utilizan láser Neodymium pulsado de alta energía y láser Nd: YAG, la mayoría de los casos con una sola sesión de tratamiento. Solo el 75% de los pacientes tuvieron 5 años de seguimiento (variaban de 3 meses a 5 años). Las tasas de recurrencias fueron de 1,8% en los CBC tratados con láser Nd, 2,5% en los CBC tratados con láser Nd: YAG y 3,7% de recidivas en CBC recurrentes tratados con láser Nd, la mayoría durante el primer año posterior al tratamiento, con resultados cosméticos aceptables40.
7. 5-Fluoruracilo: hasta la fecha el quimioterápico tópico más comúnmente estudiado ha sido el 5-fluoruracilo tópico (5-FU). Actúa bloqueando la síntesis del ADN por inhibición de la enzima timidilato sintetasa. Aprobado para el tratamiento del CBC superficial, a la concentración del 5% y aplicado dos veces al día un mínimo de 6 semanas, con una tasa aproximada de curación del 93%41. Como desventaja cabe resaltar una reacción inflamatoria local que puede ser intensa. Se han realizado además estudios con aplicación de 5-FU intralesional 0,5ml, una aplicación semanal durante 6 semanas, con tasas de curación del 80%42 Una reciente revisión de la literatura compara el uso de Imiquimod vs. 5-FU tópico para el tratamiento de CBC. Las tasas de curación para el imiquimod en aquellos estudios que cuentan con seguimiento de 2 a 5 años y niveles de evidencia aceptables, incluyen: 69% a 91% en CBC superficial, 53% para el tipo nodular y 56% para el CBC infiltrativo. El uso de 5-FU tópico, 2 veces al día durante 11 semanas, en un estudio que trataba 31CBC superficiales, presentaba tasas de curación de 90%, aunque no cuenta con seguimiento a largo plazo42,43. Por tanto, los autores recomiendan el uso de Imiquimod y 5-FU tópico para el tratamiento del CBC superficial, de pequeño tamaño, localizados en zonas de bajo riesgo o en pacientes que no puedan recibir tratamientos quirúrgicos43.
8. Interferón: la aplicación de interferón intralesional (INF) inicia la apoptosis de las células del CBC, a través de la vía de interacción receptor-ligando-CD-95 y la estimulación de interleuquina (IL) IL2 e inhibición de IL10. Este tratamiento es utilizado solo en circunstancias específicas, tales como en pacientes no candidatos a cirugía, debido a una enfermedad debilitante, o cuando la cirugía podría resultar desfigurante, con un régimen de 3 inyecciones a la semana, durante 3 semanas44. Se han reportado tasas de respuesta completa de 50–80%, aunque estos resultados podrían no ser duraderos en el tiempo, con los tumores de alto riesgo. Las desventajas de este tratamiento serían los bajos porcentajes de curación, la necesidad de múltiples inyecciones intralesionales y que puede causar síntomas parecidos a la gripe45. Un reciente estudio, abierto, prospectivo, evalúa la combinación de INFs alfa y gamma intra y perilesionalmente en CBC agresivos, extensos, recurrentes y resistentes a otros tratamientos (cirugía, radioterapia, quimioterapia) utilizando la pauta de 3 veces a la semana durante 3 semanas y realización de biopsia cutánea a las 13 semanas de finalizar el tratamiento. Se incluyeron 12CBC, de los cuales 47% presentaron eliminación completa del tumor, en 40% de los casos se obtuvo una reducción del 30% del tumor y 13% permanecieron estables a los 38 meses de seguimiento46.
9. Nuevas terapias: inhibición de la vía Hedgehog Aunque la vía de señalización de Sonic-Hedgehog (Hh) se descubrió y estudió debido al importante papel que desempeña durante el desarrollo embrionario, más recientemente se ha puesto de manifiesto su implicación en una gran variedad de tumores, como el CBC entre otros. Son moléculas de señalización intercelular que modulan la actividad de factores de transcripción para el desarrollo celular47. En el año 2002 ya se publicaba un artículo en el que se demostraba cómo un alcaloide esteroide, la Ciclopamina, al que se atribuía propiedades teratogénicas en embriones, bloqueaba la vía de señalización Hh48. Posteriormente mediante optimización química se descubrió una nueva molécula llamada GDC-0449, un inhibidor selectivo de la vía Hh, con mayor potencia y propiedades farmacéuticas más favorables que la ciclopamina. Un estudio abierto, multicéntrico reciente47 evalúa la efectividad y seguridad del fármaco, en pacientes con cáncer metastático o localmente avanzado de CBC, refractarios a terapias estándar. Fueron incluidos un total de 33 pacientes, de los cuales, 18 tenían enfermedad metastásica y 15 tumores localmente avanzados. La dosis recomendada en la fase ii del estudio fue de 150mg/día administrada por vía oral. El tiempo medio de participación en el estudio fue de 9,8 meses. El 50% de los que pacientes que presentaban tumores metastáticos y el 60% de aquellos con tumores localmente avanzados respondieron al tratamiento. Por tanto, del total de 33 pacientes incluidos en el estudio, el 50% tuvieron respuesta a GDC-0449. En conclusión, este estudio sugiere que esta nueva molécula podría ser útil principalmente en aquellos tumores inoperables y lo más importante es que abre una vía alternativa de tratamiento para el CBC.
10. Extracto de nuez de anacardo: recientemente se ha aislado un compuesto, el SA-3C del núcleo de Anacardium Semecarpus, el cual puede desarrollar una importante actividad antitumoral como monoterapia o en terapia combinada49. En un servicio de cirugía del Hospital General de Filipinas, se realizó un estudio abierto prospectivo en 36 pacientes con CBC en el tercio medio de la cara, los cuales eran de gran tamaño, a los que se aplica extracto de nuez de anacardo cada 1–2 semanas según fuera necesario. Después de una media de 7 aplicaciones de tratamiento, todas las lesiones fueron indetectables al examen físico. Del total de pacientes, 16 completaron el período de seguimiento de 5 años, sin detectarse recidivas50.
DiscusiónA pesar de ser considerado el tumor más frecuente, existen pocos estudios prospectivos aleatorizados con seguimiento a 5 años (el 82% de las recurrencias se producen en los primeros 5 años), que comparen los diferentes tratamientos disponibles para el CBC. Una revisión sistématica de la literatura que intenta evaluar las tasas de recurrencias entre los diversos tratamientos concluye que no son comparables, debido a la falta de uniformidad en los estudios realizados, aunque con los resultados disponibles concluyen que la cirugía de Mohs presenta las tasas más bajas de recurrencia, seguido en orden por los siguientes tratamientos: cirugía convencional, criocirugía y curetaje más electrocoagulación51. Rowe et al52 realizan una revisión de estudios publicados con 5 años de seguimiento de CBC primarios que intenta comparar las tasas de recurrencia de los diferentes tratamiento, encontrando los siguientes resultados: cirugía de Mohs: 1%, criocirugía: 7,5%, curetaje y electrocoagulación:7,7%, radioterapia:8,7%, escisión quirúrgica:10%. El mismo autor realiza una revisión de la literatura para casos de CBC recurrentes y compara las tasas de recurrencia a 5 años de seguimiento; cirugía de Mohs: 5,6%, radioterapia: 9,8%, cirugía escisional: 17,4%, curetaje y electrocoagulación: 40%53.
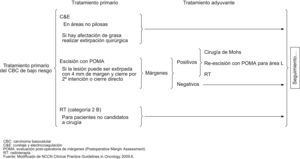
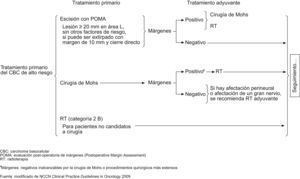
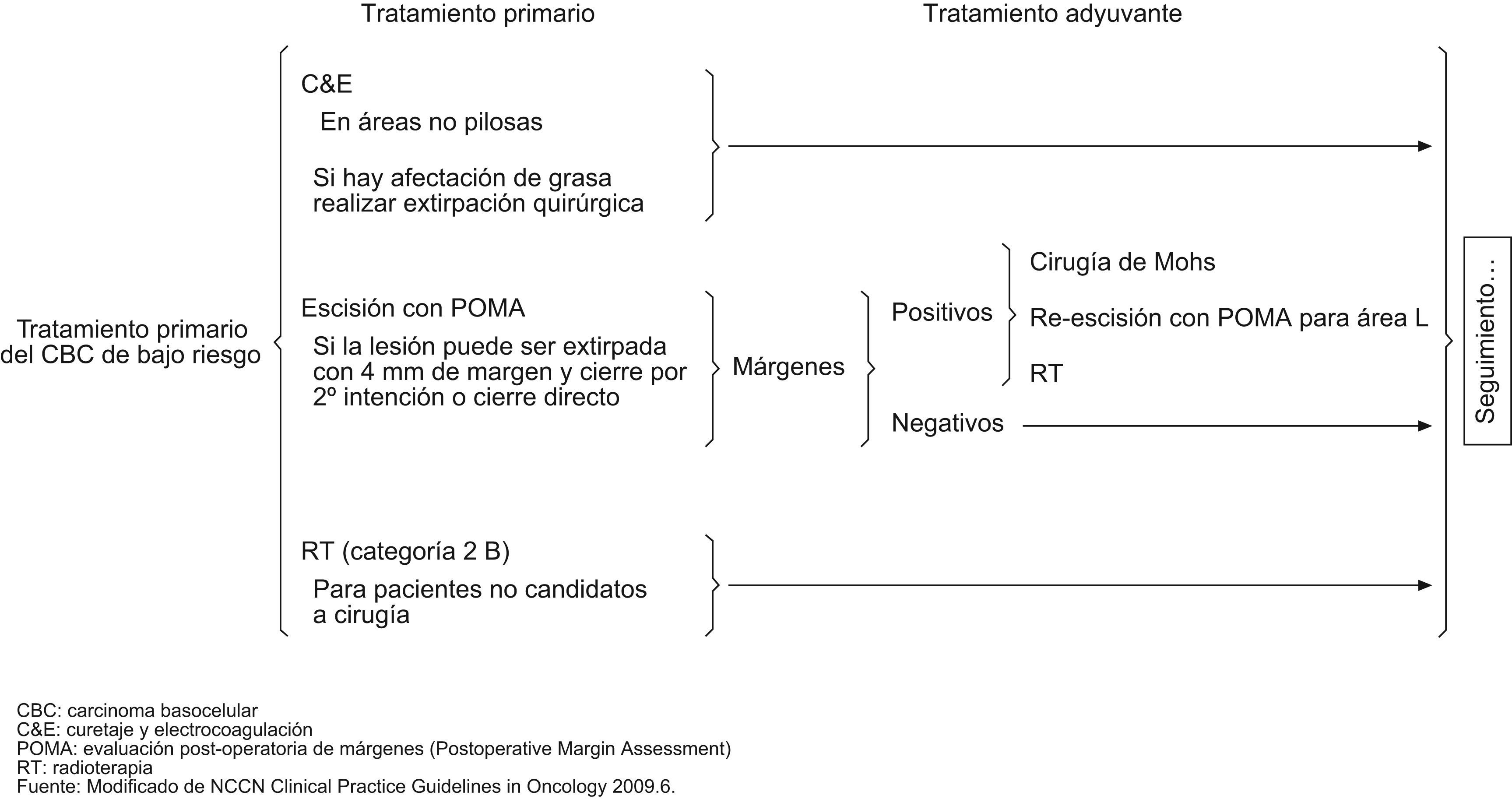
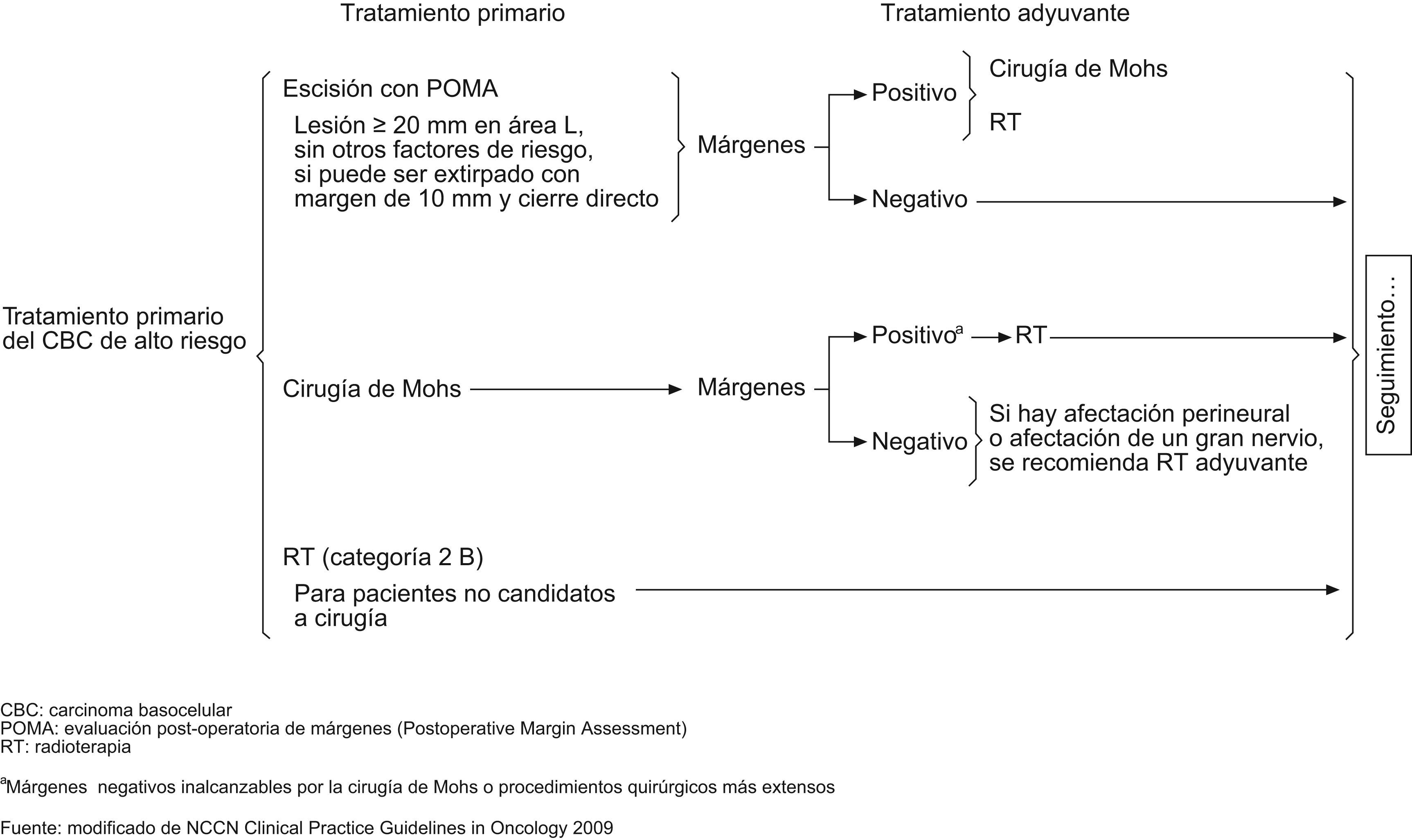
Según la National Comprehensive Cancer Network (NCCN) del año 20096, los esquemas terapéuticos para tratamiento de CBC de bajo y alto riesgo serían los señalados en los figuras 4 y 5. Asimismo, estas guías sugieren, que los tratamientos tópicos deberían estar reservados a tumores de bajo riesgo. Solo en aquellos pacientes en los cuales la cirugía o la radiación estuvieran contraindicadas o sean impracticables, estaría justificado el tratamiento de tumores agresivos con otras terapias. Mosterd et al en una reciente revisión de estudios controlados, aleatorizados del tratamiento de CBC concluye que la cirugía convencional es el tratamiento de elección del CBC, siendo la cirugía de Mohs preferible para los CBC recurrentes de la cara y los subtipos histológicos agresivos. La radioterapia es una alternativa terapéutica no-invasiva, eficaz para CBC nodulares y subtipos histológicos agresivos y que seleccionados CBC de bajo riesgo pueden ser tratados con terapias no agresivos tales como TFD o imiquimod54.
A pesar de que las guías clínicas de la NCCN nos parecen un punto de partida muy bueno, creemos conveniente hacer dos consideraciones:
- A)
En estas guías no se establecen márgenes para la extirpación quirúrgica de CBC de alto riesgo (excepto para los tumores localizados en la zona L de >20mm). Nosotros no abogamos por márgenes fijos (5–10mm) para todos los tumores de alto riesgo, ya que deberían tenerse en cuenta varias consideraciones, siendo clave una evaluación clínico-histológica cuidadosa de cada tipo de tumor.
- B)
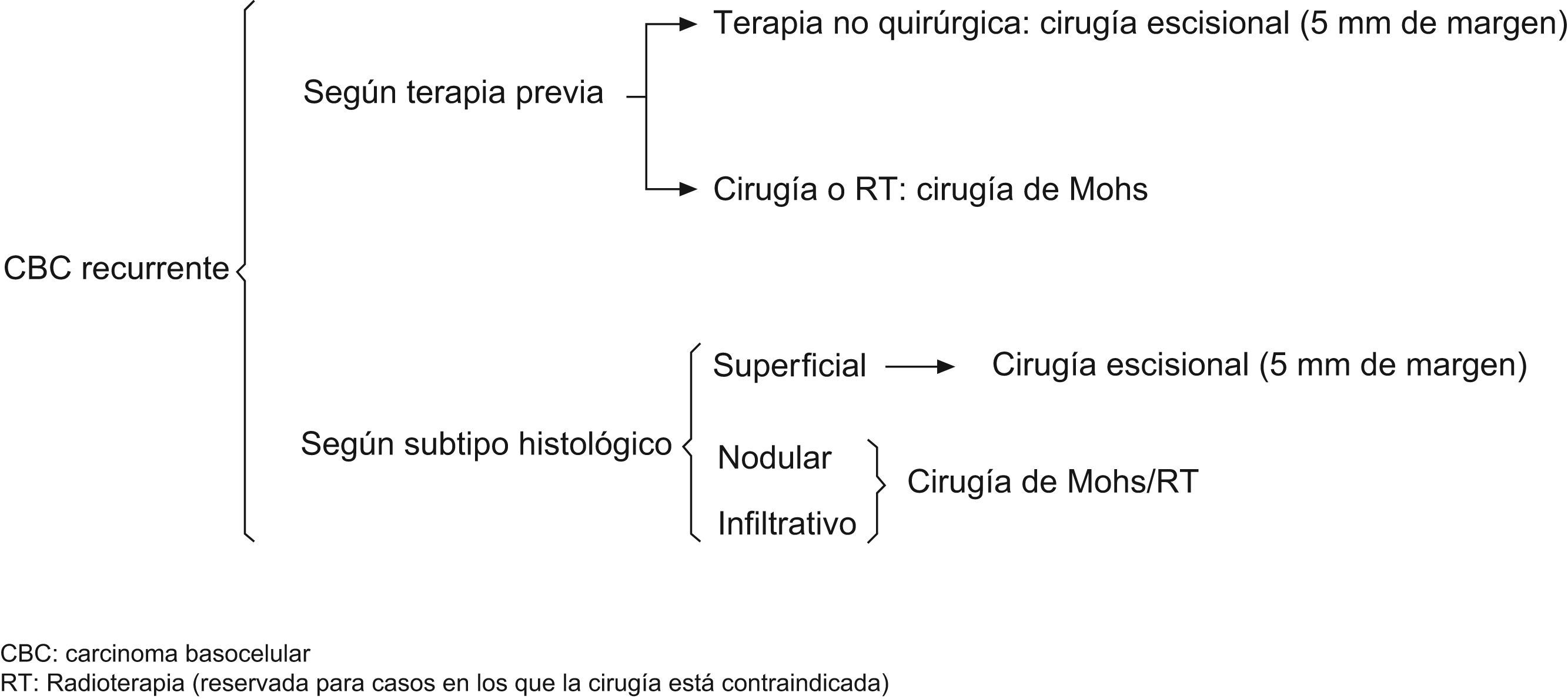
UN CBC es primario o recidiva no en función de su naturaleza intrínseca, sino debido al fallo de la técnica de tratamiento previo. Por tanto, creemos que el tratamiento de la recidiva debe ir condicionado por la técnica que lo provoca. Un tumor en sí mismo tiene la misma agresividad, si lo tratamos con una u otra técnica, ahora bien, una recidiva tras una cirugía escisional con 5mm de margen de un CBC suele implicar mayor agresividad que si es recidiva de tratamientos no quirúrgicos.
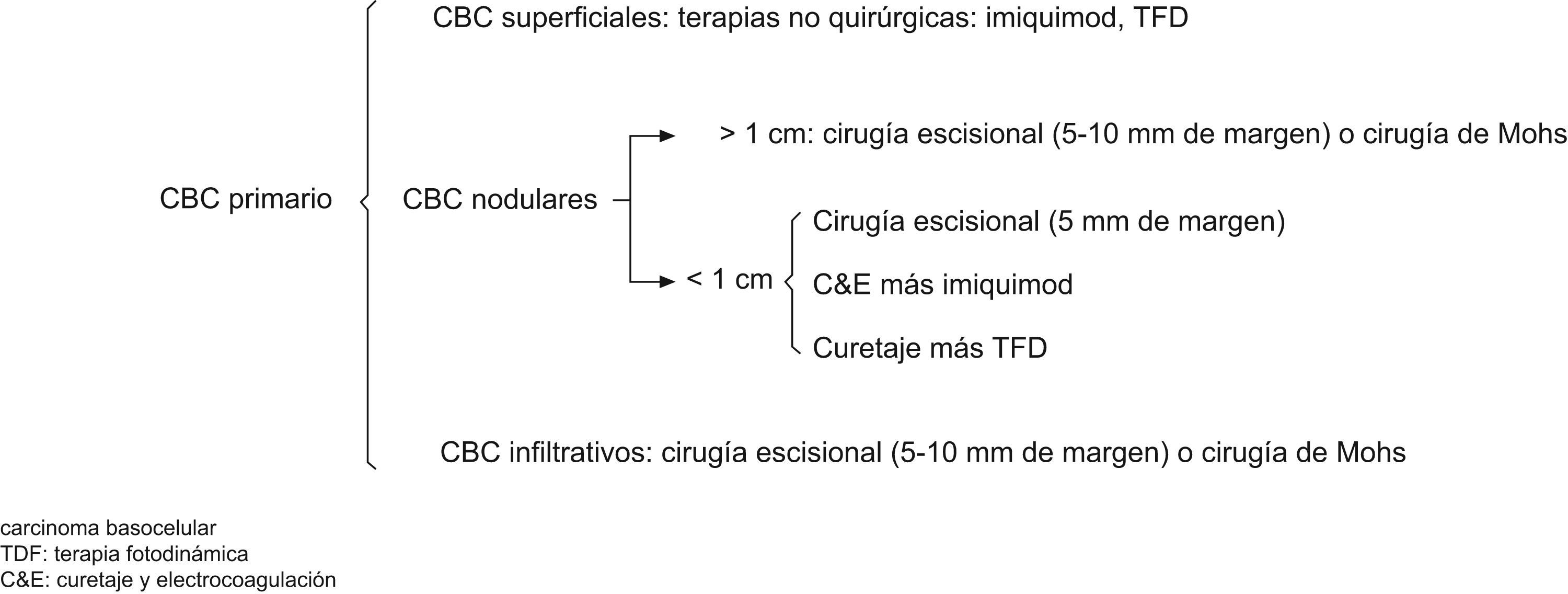
Nosotros valoramos terapias no quirúrgicas (imiquimod, TFD, curetaje y electrocoagulación, entre otros) en CBC primarios, superficiales y en algunos casos de CBC nodulares pequeños. En tumores infiltrantes o recidivas, la cirugía convencional o la cirugía de Mohs son nuestra preferencia, reservando la radioterapia para casos en los que la cirugía no estuviera indicada, debido principalmente a las condiciones médicas del paciente (figs. 6 y 7).
ConclusionesA pesar de existir pocos trabajos que comparen el tratamiento quirúrgico vs. no quirúrgico del CBC, está claro, que aquel que presenta menores tasas de recurrencia es el primero, Sin embargo, la alternativa no quirúrgica muestra cada vez más relevancia y se está convirtiendo en una importante opción de tratamiento, ya sean en monoterapia o como terapias combinadas, en aquellos pacientes no susceptibles de actuaciones quirúrgicas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.



![Área H: «área de la máscara» (zona central del rostro, párpados, cejas, región periorbitaria, nariz, labios [cutánea y bermellón], barbilla, mandíbula, áreas pre y retroauricular), genitales, manos y pies. Área L: mejillas, frente, cuero cabelludo y cuello. Área M: Tronco y extremidades. Fuente: Modificado de NCCN Clinical Practice Guidelines in Oncology 20096. Área H: «área de la máscara» (zona central del rostro, párpados, cejas, región periorbitaria, nariz, labios [cutánea y bermellón], barbilla, mandíbula, áreas pre y retroauricular), genitales, manos y pies. Área L: mejillas, frente, cuero cabelludo y cuello. Área M: Tronco y extremidades. Fuente: Modificado de NCCN Clinical Practice Guidelines in Oncology 20096.](https://static.elsevier.es/multimedia/00017310/0000010100000008/v1_201304241255/S0001731010002796/v1_201304241255/es/main.assets/thumbnail/gr1.jpeg?xkr=ue/ImdikoIMrsJoerZ+w9/t1/zx4Q/XH5Tma1a/6fSs=)